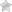В детском и взрослом возрасте нередко обнаруживаются сердечные пороки. Практически в 15% от всех случаев регистрируется дефект межпредсердной перегородки. У пациентов основной причиной его формирования считают фоновые заболевания. Они страдают данной болезнью за счет генетических нарушений. Наиболее распространен сердечный порок у женщин.
Что это такое?
При каждом сердечном сокращении часть ее будет переходить в правое предсердие. По этой причине правые отделы испытывают чрезмерную нагрузку. Такая проблема возникает и в легких за счет большего объема крови, который им приходится пропускать через себя. Дополнительно она проходит и через легочную ткань (второй раз подряд). Сосуды, находящиеся в ней значительно переполняются. Отсюда возникает склонность к пневмонии у пациентов с диагнозом – врожденный порок сердца или дефект межпредсердной перегородки.
В предсердиях давление будет низким. Правая его камера считается наиболее растяжимой, и поэтому она может длительно увеличиваться в размерах. Чаще всего это длится до 15 лет, а в некоторых случаях обнаруживается и в более позднем возрасте у взрослых.
Новорожденный и грудной ребенок развивается абсолютно нормально, и до определенного момента не отличается от своих сверстников. Это связано с наличием компенсаторных возможностей организма. Со временем, когда нарушается гемодинамика, родители отмечают, что младенец склонен к простудным заболеваниям.
Больные с ДМППА выглядят слабыми, бледными. Со временем такие дети (особенно девочки) начинают отличаться еще и ростом. Они высокие и худые, что отличает их от своих сверстниц. Физические нагрузки они переносят плохо, и по этой причине стараются их избегать.
Обычно это не значимый признак болезни, и родители длительно не подозревают о проблемах, которое есть у ребенка с сердцем. Чаще всего такое поведение объясняется ленью и нежеланием чем-то заниматься и утомляться.
Виды патологии
Для удобства понимания сути порока, его принято разделять на определенные формы. Классификация включает следующие виды сердечной патологии по МКБ-10:
- Первичная (ostium primum).
- Вторичная (ostium seduncum).
- Дефект венозного синуса. Встречается у грудничков и взрослых детей с частотой до 5% от общего числа пациентов с такой патологией. Она локализуется в области верхней или нижней полой вены.
- Открытое овальное окно;
- Дефект коронарного синуса. При врожденной патологии отмечается полное или частичное отсутствие отделения от левого предсердия.
Нередко заболевание сочетается и с другими сердечными пороками. Межпредсердный дефект зашифрован в соответствии с общепринятой классификацией МКБ-10. Болезнь имеет код – Q 21.1.
Первичный (врожденный) порок
В зависимости от ряда факторов у детей может появиться врожденный порок. Основная причина связана с неблагоприятной наследственностью. Будущий ребенок развивается уже с наличием нарушений при формировании сердца. Выделяют следующие факторы:
- Сахарный диабет 1 или 2 типа у матери.
- Прием лекарственных препаратов опасных во время беременности для плода.
- Перенесенные женщиной в данный период инфекционные заболевания – эпидемический паротит или краснуха.
- Алкоголизм или наркотическая зависимость будущей матери.
Первичный дефект характеризуется наличием отверстия сформированного в нижней части межпредсердной перегородки расположенного над клапанами. Их задача заключается в соединении камер сердца.
В отдельных случаях в процесс вовлекается не только перегородка. Захватываются и клапаны, створки которых приобретают слишком маленькие размеры. Они теряют способность выполнять свои функции.
Признаки
Клиническая картина появляется уже в детстве. Практически 15% пациентов с такой патологией имеют немалый размер в межпредсердной перегородке. Болезнь сочетается с другими аномалиями, которые нередко относятся к хромосомным мутациям. Для ostium primum (первичной формы) характерны следующие симптомы:
- влажный кашель;
- отеки конечностей;
- боли в области грудной клетки;
- синюшный оттенок кожи рук, ног, носогубного треугольника.
Пациенты с незначительной выраженностью порока доживают до 50 лет, а некоторые и дольше.
Вторичный порок
Чаще всего вторичный дефект межпредсердной перегородки у новорожденного или взрослого человека имеет небольшие размеры. Такой порок возникает в устье полых вен или в середине пластинки, разделяющей камеры. Для нее характерная недоразвитость, что связано с вышеперечисленными факторами. Опасны для ребенка и следующие причины:
- возраст будущей матери 35 лет и старше;
- ионизирующее излучение;
- воздействие на развивающийся плод неблагоприятной экологии;
- производственные вредности.
Указанные факторы могут провоцировать развитие врожденных и вторичных аномалий межпредсердной перегородки.
При наличии выраженного дефекта основной симптом заболевания – одышка. Дополнительно отмечается слабость, которая сохраняется после отдыха, ощущение перебоев в сердце. Для пациентов характерны частые эпизоды ОРВИ и бронхитов. У некоторых больных появляется синюшный оттенок кожи лица, изменяются пальцы, приобретая тип «барабанных палочек».
Дефект межпредсердной перегородки у новорожденных
Межжелудочковый и межпредсердный дефекты относятся к формам патологии. У плода легочная ткань в норме еще не участвует в процессе обогащения крови кислородом. С этой целью существует овальное окно, через которое она перетекает в левый отдел сердца.
Жить с такой особенностью ему необходимо будет до рождения. Затем оно постепенно закрывается, и к возрасту 3 лет окончательно зарастает. Перегородка становится полноценной и не отличается от строения взрослых людей. У некоторых детей, в зависимости от особенностей развития, процесс растягивается до 5 лет.
В норме у новорожденного малыша овальное окно не превышает 5 мм в размерах. При наличии большего диаметра врач должен заподозрить ДМППА.
Диагностика
Патологию межпредсерной перегородки устанавливают на основании результатов обследования, инструментальных и лабораторных данных. При осмотре визуально отмечается наличие «сердечного горба» и отставание массы и роста ребенка (гипотрофия) от нормальных значений.
Основной аускультативный признак – расщепленный 2 тон и акцент над легочной артерией. Дополнительно возникает систолический шум умеренной степени выраженности и ослабленное дыхание.
На ЭКГ присутствуют признаки, которые возникают при гипертрофии правого желудочка. Любой тип порока межпредсердной перегородки характеризуется удлиненным интервалом PQ. Такая особенность относится блокаде AV в 1 степень выраженности.
- увеличение сердца в размерах;
- перегрузка правого желудочка;
- нефизиологическое движение межжелудочковой перегородки;
- увеличение левого желудочка.
Направление пациента на рентгеновское обследование дает картину патологии. На снимке отмечается увеличение сердца в размерах, расширение крупных сосудов.
При невозможности подтвердить диагноз неинвазивными способами, пациенту проводят катетеризацию полости сердца. Данный метод используется в последнюю очередь. Если у ребенка есть противопоказание к процедуре, то его направляют к специалисту, который решает вопрос о возможности допуска к исследованию.
Катетеризация дает полную картину внутреннего строения сердца. Специальным зондом в процессе манипуляции измеряется давление камерах, сосудах. Чтобы получить изображение хорошего качества, вводится контрастное вещество.
Ангиография помогает установить наличие перемещения крови в правое предсердие через дефект в перегородке, разделяющей камеры. Чтобы облегчить задачу специалист использует контрастное вещество. Если оно попадание в легочную ткань, то это доказывает наличие сообщения между предсердиями.
Лечение
Первичный и вторичный сердечные пороки при незначительной степени выраженности принято просто наблюдать. Нередко они могут самостоятельно зарастать, но позднее положенного срока. Если подтверждается прогрессирование дефекта в перегородке, то наиболее целесообразно хирургическое вмешательство.
Пациентам назначается и медикаментозное лечение. Основная цель такой терапии – устранить нежелательные симптомы и снизить риск развития вероятных осложнений.
Консервативная помощь
Перед назначением лекарственных препаратов учитываются все особенности пациента. При необходимости их меняют. Наиболее распространенными группами считаются следующие:
- диуретики;
- бета-блокаторы;
- сердечные гликозиды.
«Анаприлин» чаще всего назначается в детском возрасте из группы бета-блокаторов. Его задача заключается в уменьшении потребностей в кислороде и частоты сокращений. «Дигоксин» (сердечный гликозид) повышает объем циркулирующей крови, расширяет просвет в сосудах.
Хирургическое вмешательство
При появлении дефекта между предсердиями, операция не относится к числу экстренных. Пациенту можно выполнять ее, начиная с возраста 5 лет жизни. Хирургическое лечение по восстановлению нормальной анатомии сердца бывает нескольких форм:
- открытая операция;
- закрытие дефекта через сосуды;
- ушивание вторичного дефекта в перегородке;
- пластика с помощью заплаты;
Основными противопоказаниями к оперативному вмешательству является тяжелое нарушение свертываемости крови, острые инфекционные заболевания. Стоимость указанных операций зависит от сложности процедуры, использования материала для закрытия отверстия между предсердиями.
Прогноз
После проведения реконструктивной процедуры 1% людей доживает только до 45 лет. Больные старше 40 лет (около 5% от общего числа в указанной возрастной группе), которые были прооперированы по причине сердечного порока, погибают от осложнений, связанных с хирургическим вмешательством. Независимо от вероятности их присоединения, около 25% больных умирает при отсутствии помощи.
При наличии недостаточности кровообращения 2 стадии и выше, пациента направляют на медико-социальную экспертизу (МСЭ). Инвалидность устанавливается на 1 год после операции. Такая процедура проводится для нормализации гемодинамики. Ее одобряют не только при наличии хирургического вмешательства, но и в сочетании с недостаточностью кровообращения.
Родители должны помнить, что своевременная операция вернет ребенка в обычный ритм жизни. Лечение детей с пороками – это одно из приоритетных направлений в медицине. Наличие социальных квот, предоставляемых государством, позволяет бесплатно сделать операцию ребенку.
Источник: https://MirKardio.ru/bolezni/patalogii/defekt-mezhpredserdnoj-peregorodki.html
Дмпп — дефект межпредсердной перегородки вторичного типа
Детская больница Сафра > Центр детской кардиологии и кардиохирургии> ДМПП
Ведущий израильский детский кардиохирург. Заведующий отделением хирургии сердца
Дефект межпредсердной перегородки является одним из врожденных пороков сердца, при котором в перегородке, разделяющей правое и левое предсердия, имеется отверстие.
Что такое вторичный дефект межпредсердной перегородки?
В случае, когда это отверстие расположено в верхней половине перегородки, такой дефект называется вторичным — в отличие от первичного, характеризующегося нижним расположением отверстия.
Границей между верхним и нижним отделами межпредсердной перегородки служит предсердно-желудочковое отверстие.
Вторичные дефекты встречаются чаще, чем первичные.
Конкретное местонахождение отверстия в этом случае бывает различным, но всегда сохраняется край межпредсердной перегородки на границе с предсердно-желудочковыим отверстием.
Читайте больше о кардиологическом отделении больницы Шиба — http://www.sheba-hospital.org.il/cardiology-department.aspx.
В зависимости от точной зоны дислокации дефекта, он классифицируется как центральный, нижний, верхний, задний, передний, а также встречаются множественные дефекты.
Вторичный дефект межпредсердной перегородки может быть как самостоятельным пороком сердца, так и встречаться в сочетании с другими его пороками, например, при нарушении развития венозного синуса или при наличии аномального дренажа легочных вен справа и верхней полой вены.
Размер дефекта, имеющий определяющее значение на состояние больного, может варьировать у разных пациентов в очень широких пределах — от 1 см до, практически, полного отсутствия межпредсердной перегородки.
Примерно у 15% детей, родившихся со вторичным дефектом межпредсердной перегородки, это отверстие может закрываться на первом году жизни. Но если этого не произошло, то в более поздние сроки самостоятельное закрытие, практически, не наблюдается.
Поскольку сердечнососудистая система человека обладает довольно большими компенсаторными возможностями, то патологические изменения в ней при этом пороке развиваются довольно медленно. Симптомы болезни у детей первого года жизни наблюдаются лишь в случае наличия больших дефектов. Количество таких больных составляет не более 1%.
Поскольку патологический механизм нарушения кровообращения выражен перемещением части крови из левого предсердия в правое, то наблюдается перегрузка правых отделов сердца. Сначала развивается гипертрофия правого желудочка, в дальнейшем к ней присоединяется повышение давления в легочной артерии.
Следующим этапом развития болезни служат изменения, появляющиеся в легких. Как правило, это происходит в возрасте около16 лет.
Симптомы и признаки дефекта межпредсердной перегородки
Признаки, характерные для пороков сердца, такие как одышка, сердцебиение, быстрая утомляемость при физической нагрузке обычно впервые появляются к третьему году жизни ребенка. Ребенок отстает в физическом развитии, по возможности, уклоняется от занятий физкультурой, часто болеет воспалением легких.
Точная картина заболевания и сроки появления жалоб напрямую зависят от размеров дефекта. В легких случаях до появления изменений в состоянии здоровья может пройти несколько десятилетий.
Ухудшение состояния пациентов связано с возникающими нарушениями сердечного ритма или развивающейся сердечной недостаточностью.
Дефект межпредсердной перегородки — диагностика
Диагностика вторичных дефектов межпредсердной перегородки основана на наличии характерного негрубого систолического шума при выслушивании тонов сердца. При осмотре отмечается бледность кожных покровов и слизистых оболочек. На ЭКГ видны признаки перегрузки правых отделов сердца.
Эхокардиограмма демонстрирует наличие потока крови из левого в правое предсердие в области межпредсердной перегородки. На рентгенограмме определяются изменения в легких, расширение правых отделов сердца и изменение конфигурации сердечной тени.
Диагностическую ценность представляют также кардиография и ангиография.
Лечение в Израиле вторичного дефекта межпредсердной перегородки
Лечение вторичных дефектов межпредсердной перегородки является только хирургическим. В зависимости от размеров отверстия и его расположения проводится либо сшивание дефекта, либо пластика — наложение «заплаты».
Операция проводится на открытом сердце, с разрезом грудной клетки по средней линии и рассеканием грудины. Открыв доступ к сердцу, прежде всего, отводят в сторону полые вены. Затем хирург выполняет пальцевое обследование дефекта, определяет его размеры и состояние краев, проникая к межпредсердной перегородке через ушко правого предсердия.
На этом этапе пациента подключают к аппарату искусственного кровообращения. Теперь появляется возможность вскрыть правое предсердие с помощью разреза по боковой его стенке. Для удаления крови из полости предсердия применяется специальный “коронарный” отсос.
Теперь дефект становится виден, и происходит окончательная корректировка оперативных действий.
Если размеры дефекта сравнительно небольшие и не превышают 3 сантиметров в диаметре, такое отверстие ушивают.
В случае, когда имеет место больший дефект, необходимо провести пластическую операцию по закрытию отверстия, для чего применяются синтетические материалы или выкраивается лоскут из аутоперикарда.
Последний способ является предпочтительным, поскольку его применение реже приводит к образованию тромбов на месте хирургического вмешательства.
Перед тем, как окончательно закрыть дефект, хирурги проводят специальный комплекс мер, направленных на предупреждение воздушной эмболии — закупорки кровеносных сосудов пузырьками воздуха.
С этой целью сначала начинается заполнение кровью легких, затем удаляется воздух из правого желудочка, для чего верхушку сердца прокалывают толстой иглой. Разрез на боковой стенке правого предсердия зашивают.
Теперь можно отключить аппарат искусственного кровообращения и дать сердцу возможность возобновить самостоятельную работу. Зашивая разрез грудной клетки, оставляют дренаж для оттока раневого экссудата.
Результаты операции, как правило, хорошие. Богатый опыт израильских хирургов и высококлассная медицинская техника обеспечивают высокое качество лечения.
Даже у тех пациентов, которые поступили на операцию в достаточно тяжелом состоянии, сразу же после хирургического вмешательства отмечается значительное улучшение самочувствия, нормализуется кровообращение, легочная гипертензия исчезает или существенно уменьшается.
В результате оперативного лечения больные в дальнейшем чувствуют себя практически здоровыми. У них исчезает одышка, возрастает устойчивость к физическим нагрузкам. Показатели электрокардиограммы приходят в норму, размеры сердца уменьшаются до стандартных величин.
Восстановительный период после операции по устранению вторичных дефектов межпредсердной перегородки длится около месяца, после чего пациент возвращается к своим обычным занятиям. Меры по ограничению физической нагрузки и активности отменяются через год.
Источник: https://safra.sheba-hospital.org.il/cardiology-atrial-septal-defect-secondary-type.aspx
Дефект межпредсердной перегородки
Дефект межпредсердной перегородки – врожденная аномалия сердца, характеризующаяся наличием открытого сообщения между правым и левым предсердиями. Дефект межпредсердной перегородки проявляется одышкой, повышенной утомляемостью, отставанием в физическом развитии, сердцебиением, бледностью кожи, шумами в сердце, наличием «сердечного горба», частыми респираторными заболеваниями. Дефект межпредсердной перегородки диагностируется с учетом данных ЭКГ, ФКГ, ЭхоКС, катетеризации полостей сердца, атриографии, ангиопульмонографии. При дефекте межпредсердной перегородки производится его ушивание, пластика или рентгенэндоваскулярная окклюзия.
Дефект межпредсердной перегородки (ДМПП) – одно или несколько отверстий в перегородке, разделяющей левую и правую предсердные полости, наличие которых обуславливает патологический сброс крови, нарушение внутрисердечной и системной гемодинамики. В кардиологии дефект межпредсердной перегородки встречается у 5-15% лиц с врожденными пороками сердца, при этом в 2 раза чаще диагностируется у женщин.
Наряду с дефектами межжелудочковой перегородки, коарктацией аорты, открытым артериальным протоком, дефект межпредсердной перегородки входит в число наиболее часто встречающихся врожденных пороков сердца.
Дефект межпредсердной перегородки может являться изолированным врожденным пороком сердца или сочетаться с другими внутрисердечными аномалиями: дефектом межжелудочковой перегородки, аномальным дренажем легочных вен, митральной или трикуспидальной недостаточностью.
Дефект межпредсердной перегородки
Формирование дефекта связано с недоразвитием первичной или вторичной межпредсердной перегородки и эндокардиальных валиков в эмбриональном периоде. К нарушению органогенеза могут приводить генетические, физические, экологические и инфекционные факторы.
Риск развития дефекта межпредсердной перегородки у будущего ребенка существенно выше в тех семьях, где есть родственники с врожденными пороками сердца. Описаны случаи семейных дефектов межпредсердной перегородки в сочетании с атриовентрикулярной блокадой или с недоразвитием костей кисти (синдромом Холта-Орама).
Кроме наследственной обусловленности, к возникновению дефекта межпредсердной перегородки, могут приводить вирусные заболевания беременной (краснуха, ветряная оспа, герпес, сифилис и др.
), сахарный диабет и другие эндокринопатии, прием некоторых медикаментов и алкоголя во время беременности, производственные вредности, ионизирующая радиация, гестационные осложнения (токсикозы, угроза выкидыша и др.).
В силу разницы давления в левом и правом предсердиях, при дефекте межпредсердной перегородки происходит артериовенозное шунтирование крови слева направо. Величина сброса крови зависит от размеров межпредсердного сообщения, соотношения сопротивления атриовентрикулярных отверстий, пластического сопротивления и объема заполнения желудочков сердца.
Лево-правое шунтирование крови сопровождается увеличением наполняемости малого круга кровообращения, возрастанием объемной нагрузки правого предсердия и усилением работы правого желудочка. Ввиду несоответствия между площадью клапанного отверстия легочной артерии и объемом выброса из правого желудочка, происходит развитие относительного стеноза легочной артерии.
Длительная гиперволемия малого круга кровообращения постепенно приводит к развитию легочной гипертензии. Это наблюдается только тогда, когда легочный кровоток превышает норму в 3 и более раза.
Легочная гипертензия при дефекте межпредсердной перегородки обычно развивается у детей старше 15 лет, при поздних склеротических изменениях легочных сосудов.
Тяжелая легочная гипертензия вызывает правожелудочковую недостаточность и смену шунта, что проявляется вначале транзиторным веноартериальным сбросом (при физической нагрузке, натуживании, кашле и др.), а затем и стойким, сопровождающимся постоянным цианозом в покое (синдром Эйзенменгера).
Дефекты межпредсердной перегородки различаются по количеству, размерам и расположению отверстий.
С учетом степени и характера недоразвития первичной и вторичной межпредсердных перегородок соответственно выделяют первичные, вторичные дефекты, а также полное отсутствие межпредсердной перегородки, обусловливающее общее, единственное предсердие (трехкамерное сердце).
К первичным ДМПП относят случаи недоразвития первичной межпредсердной перегородки с сохранением первичного межпредсердного сообщения.
В большинстве случаев они сочетаются с расщеплением створок двух- и трехстворчатого клапанов, открытым атриовентрикулярным каналом.
Первичный дефект межпредсердной перегородки, как правило, характеризуется большим размером (3-5 см) и локализуется в нижней части перегородки над предсердно-желудочковыми клапанами и не имеет нижнего края.
Вторичные ДМПП образованы недоразвитием вторичной перегородки. Обычно они имеют небольшие размеры (1-2 см) и располагаются в центре межпредсердной перегородки или в области устьев полых вен. Вторичные дефекты межпредсердной перегородки часто сочетаются с аномальным впадением легочных вен в правое предсердие. При этом типе порока межпредсердная перегородка сохранена в своей нижней части.
Встречаются комбинированные дефекты межпредсердной перегородки (первичный и вторичный, ДМПП в сочетании с дефектом венозного синуса). Также дефект межпредсердной перегородки может входить в структуру сложных ВПС (триады и пентады Фалло) или сочетаться с тяжелыми сердечными пороками — аномалией Эбштейна, гипоплазией камер сердца, транспозицией магистральных сосудов.
Формирование общего (единственного) предсердия связано с недоразвитием или полным отсутствием первичной и вторичной перегородок и наличием большого дефекта, занимающего площадь всей межпредсердной перегородки. Структура стенок и оба предсердных ушка при этом сохранены. Трехкамерное сердце может сочетаться с аномалиями атриовентрикулярных клапанов, а также с аспленией.
Одним из вариантов межпредсердной коммуникации является открытое овальное окно, обусловленное недоразвитием собственного клапана овального отверстия или его дефектом. Однако ввиду того, что открытое овальное отверстие не является истинным дефектом перегородки, связанным с недостаточностью ее ткани, данная аномалия не может быть причислена к дефектам межпредсердной перегородки.
Дефекты межпредсердной перегородки могут протекать с длительной гемодинамической компенсацией, а их клиника отличается значительным разнообразием.
Выраженность симптоматики определяется величиной и локализацией дефекта, длительностью существования ВПС и развитием вторичных осложнений.
На первом месяце жизни единственным проявлением дефекта межпредсердной перегородки обычно служит транзиторный цианоз при плаче и беспокойстве, что обычно связывается с перинатальной энцефалопатией.
При дефектах межпредсердной перегородки средних и больших размеров симптоматика проявляется уже в первые 3-4 мес. или к концу первого года жизни и характеризуется стойкой бледностью кожных покровов, тахикардией, умеренным отставанием в физическом развитии, недостаточным приростом массы тела.
Для детей с дефектами межпредсердной перегородки типично частое возникновение респираторных заболеваний — рецидивирующих бронхитов, пневмоний, протекающих с длительным влажным кашлем, стойкой одышкой, обильными влажными хрипами и др., обусловленными гиперволемией малого круга кровообращения.
У детей первого десятилетия жизни отмечаются частые головокружения, склонность к обморокам, быстрая утомляемость и одышка при физической нагрузке.
Небольшие дефекты межпредсердной перегородки (до 10-15 мм) не вызывают нарушения физического развития детей и характерных жалоб, поэтому первые клинические признаки порока могут развиться лишь на втором-третьем десятилетии жизни. Легочная гипертензия и сердечная недостаточность при дефекте межпредсердной перегородки формируются примерно к 20 годам, когда возникает цианоз, аритмии, редко – кровохарканье.
При объективном обследовании пациента с дефектом межпредсердной перегородки выявляется бледность кожных покровов, «сердечный горб», умеренное отставание в росте и весе.
Перкуторно определяется увеличение границ сердца влево и вправо; при аускультации слева от грудины во II-III межреберьях выслушивается умеренно интенсивный систолический шум, который в отличие от дефекта межжелудочковой перегородки или стеноза легочной артерии, никогда не бывает грубым.
Над легочной артерией выявляется расщепление II тона и акцентирование его легочного компонента. Аускультативные данные подтверждаются при проведении фонокардиографии.
При вторичных дефектах межпредсердной перегородки ЭКГ-изменения отражают перегрузку правых отделов сердца. Могут регистрироваться неполная блокада правой ножки пучка Гиса, АВ-блокады, синдром слабости синусового узла.
Рентгенография органов грудной клетки позволяет увидеть усиление легочного рисунка, выбухание ствола легочной артерии, увеличение тени сердца вследствие гипертрофии правого предсердия и желудочка.
При рентгеноскопии обнаруживается специфичный признак дефекта межпредсердной перегородки — усиленная пульсация корней легких.
ЭхоКГ-исследование с цветным допплеровским картированием выявляет лево-правый сброс крови, наличие дефекта межпредсердной перегородки, позволяет определить его величину и локализацию.
При зондировании полостей сердца обнаруживается повышение давления и насыщения крови кислородом в правых отделах сердца и легочной артерии.
В случае диагностических трудностей обследование дополняется атриографией, вентрикулографией, флебографией яремных вен, ангиопульмонографией, МРТ сердца.
Дефект межпредсердной перегородки следует дифференцировать от дефекта межжелудочковой перегородки, открытого артериального протока, митральной недостаточности, изолированного стеноза легочной артерии, триады Фалло, аномального впадения легочных вен в правое предсердие.
Лечение дефектов межпредсердной перегородки только хирургическое. Показаниями к кардиохирургической операции служит выявление гемодинамически значимого артериовенозного сброса крови.
Оптимальный возраст для коррекции порока у детей — от 1 до 12 лет.
Хирургическое лечение противопоказано при высокой легочной гипертензии с веноартериальным сбросом крови, обусловленной склеротическими изменениями легочных сосудов.
При дефектах межпредсердной перегородки прибегают к различным способам их закрытия: ушиванию, пластике с помощью перикардиального лоскута или синтетической заплаты в условиях гипотермии и ИК. Рентгенэндоваскулярная окклюзия дефекта межпредсердной перегородки позволяет закрывать отверстия не более 20 мм.
Хирургическая коррекция дефектов межпредсердной перегородки сопровождается хорошими отдаленными результатами: у 80-90% больных отмечается нормализации гемодинамики и отсутствие жалоб.
Малые дефекты межпредсердной перегородки совместимы с жизнью и могут обнаруживаться даже в пожилом возрасте. У некоторых больных с небольшим дефектом межпредсердной перегородки возможно спонтанное закрытие отверстия в течение первых 5-ти лет жизни.
Продолжительность жизни лиц с большими дефектами межпредсердной перегородки при естественном течении порока составляет в среднем 35-40 лет.
Гибель пациентов может наступить от правожелудочковой сердечной недостаточности, нарушений ритма и проводимости сердца (пароксизмальной тахикардии, мерцательной аритмии и др.), реже — от легочной гипертензии высокой степени.
Пациенты с дефектами межпредсердной перегородки (оперированные и неоперированные) должны находиться под наблюдением кардиолога и кардиохирурга.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_cardiology/atrial-septal-defect
Дмпп сердца у детей ???? (дефект межпредсердной перегородки у новорожденных): симптомы и лечение
Последние несколько лет участилось рождение детей с врожденным пороком сердца разной степени тяжести.
Одна из часто встречающихся патологий – ДМПП, дефект межпредсердной перегородки, характеризующийся наличием на перегородке между правым и левым предсердием одного или нескольких отверстий.
В связи с этим качество жизни крохи может сильно снизиться. Чем быстрее отклонение обнаружат, тем благополучнее его исход.
Анатомические варианты ДМПП
Что такое ДМПП и какими симптомами он характеризуется?
Врожденный порок сердца (ВПС) диагностируется при аномальном развитии сердца во внутриутробном периоде. Это патология сосудов и клапанов.
ДМПП тоже врожденный порок, но связан он с перегородкой между правым и левым предсердием. Диагноз ставится в 40% случаях при полном обследовании новорожденных.
Нередко врачи успокаивают, что со временем отверстия (или окна) в перегородках могут закрыться сами. В противном случае требуется операционное вмешательство.
Перегородка, отделяющая предсердия, формируется на 7 неделе развития плода. При этом в середине остается окно, через которое происходит кровообращение у крохи.
Когда ребенок появляется на свет, окно должно закрыться через неделю после его рождения. Часто этого не происходит. Тогда речь идет о ВПС, о дефекте межпредсердной перегородки.
Этот случай не считается сложным, если нет признаков серьезного сочетания ВПС и ДМПП.
Патология опасна тем, что порой она протекает бессимптомно, проявляясь через несколько лет. В связи с этим во многих перинатальных центрах в перечень обязательных обследований новорожденных вошло УЗИ сердца и осмотр кардиолога. Простое прослушивание сердечных ритмов не приносит должного результата: шумы могут появиться гораздо позже.
ЧИТАЕМ ТАКЖЕ: что делать, если у новорожденного отверстие в сердце?
Врачи выделяют два типа ДМПП:
- при первичном дефекте незакрытое окно находится внизу перегородки;
- при вторичном отверстия расположены ближе к центру.
Симптоматика аномалии зависит от ее тяжести:
- Ребенок развивается без физического отставания до определенного момента. Уже в школе станет заметна повышенная утомляемость, низкая физическая активность.
- Дети с дефектом межпредсердной перегородки чаще других болеют серьезными легочными заболеваниями: от простого ОРВИ до пневмонии в тяжелой форме. Связано это с постоянным перебрасыванием кровяных потоков справа налево и переполненным малым кругом кровообращения.
- Синюшный цвет кожных покровов в области носогубного треугольника.
- К 12-15 годам у ребенка может начаться тахикардия, тяжелая одышка даже при незначительных усилиях, слабость, жалобы на головокружение (рекомендуем прочитать: по каким причинам у ребенка возникает тахикардия?).
- При очередном медицинском осмотре диагностируются шумы в сердце.
- Бледность кожи, постоянно холодные руки и ноги.
- У детей с вторичным пороком сердца главным симптомом является сильная одышка.
ЧИТАЕМ ТАКЖЕ: симптомы стридора у детей Как правило, у грудных детей патология протекает бессимптомно и проявляется уже в школьном возрасте
Причины возникновения дефекта
Проблемы с сердцем у детей начинаются еще в период нахождения в утробе матери. Не до конца развивается межпредсердная перегородка и эндокардиальные валики. Существует ряд факторов, которые увеличивают риск рождения малыша с врожденным пороком сердца. Среди них следующие:
ЧИТАЕМ ТАКЖЕ: почему появляется врожденный порок сердца у новорожденного?
- наследственная предрасположенность;
- в первом триместре будущая мама перенесла краснуху, цитомегаловирус, грипп, сифилис;
- на ранних сроках беременности женщина переболела вирусным заболеванием, сопровождающимся лихорадочным состоянием;
- наличие сахарного диабета;
- прием во время вынашивания плода препаратов, не сочетающихся с беременностью;
- проведение рентгенологического обследования беременной женщины;
- пренебрежение здоровым образом жизни;
- работа на производстве повышенной вредности;
- неблагоприятное экологическое окружение;
- ДМПП как часть серьезного генетического заболевания (синдром Гольденхара, Вильямса и прочее).
ЧИТАЕМ ТАКЖЕ: цитомегаловирус у детей – что это и как лечиться? Риск развития ДМПП у плода увеличивается, если женщина имеет вредные привычки или перенесла тяжелые заболевания в период беременности
Возможные осложнения болезни
Патология межпредсердной перегородки дает осложнения на общее самочувствие ребенка. Дети, находящиеся в группе риска, чаще других подвержены бронхо-легочным заболеваниям, которые имеют затяжной характер и сопровождаются сильным кашлем и одышкой. Редко явление отхаркивания кровью.
Если дефект не был обнаружен во младенчестве, то о себе он даст знать ближе к 20-ти годам пациента, а осложнения будут достаточно серьезными и часто необратимыми. Всевозможные последствия и осложнения ДМПП приведены в таблице ниже.
| Возможные осложнения | Характеристика заболевания |
| Легочная гипертензия | Перегружается правая часть сердца, легочный круг застаивается, а давление в нем резко повышается. |
| Сердечная недостаточность | Сердце перестает качественно качать кровь. Насос не работает, клетки организма недополучают кислородного питания. |
| Аритмия | Сердечный ритм увеличивается, затем резкий перепад и снова увеличение темпа. Изменения чреваты летальным исходом из-за внезапной остановки сердца. |
| Синдром Эйзенменгера | Последствие легочной гипертензии. |
| Тромбоэмболия | Возникновение тромбов на любом из участков сосудов. Возможно закупорка жизненно важных артерий и мгновенная смерть. |
Чем раньше будет обнаружена патология, тем меньше вероятность развития тяжелых последствий ДМПП
Как выявляется патология?
Сегодня выработан целый комплекс обследований маленького пациента на предмет врожденного порока сердца. Во многом они схожи с обследованием взрослых людей. Методы диагностики дефекта перегородки у детей проводят современными способами с использованием соответствующей аппаратуры. Все зависит от возраста ребенка:
| Возраст ребенка | Способ диагностики | Суть метода |
| Новорожденные дети | Прослушивание сердца | Применяется для выявления шумов в сердце. |
| Рентген (рекомендуем прочитать: можно ли делать рентген детям и когда?) | Позволяет обнаружить увеличенные размеры сердца и расширение крупных артерий. | |
| ЭхоКГ, УЗИ сердца | Подтверждается или опровергается информация об увеличенных размерах сердца, выявляется застой крови в крупных сосудах. | |
| Дети от 7 лет и старше | Рентген | Выявляет размеры сердца, дефекты в его строении, застой крови в крупных венах. |
| Кардиограмма | Показывает степень перегруженности правой стороны сердца. | |
| ЭхоКГ | Обнаруживает отверстия в перегородке и оценивает объем увеличения правого желудочка. | |
| Катетеризация сердца | Применяется в экстренных случаях перед операцией. Есть возможность введения катетера из правого предсердия в левое. | |
| Ангиокардиография | Позволяет обнаружить отверстия в межпредсердной перегородке при помощи введения специальной красящей жидкости в кровь пациента. |
ЧИТАЕМ ТАКЖЕ: основные причины шумов в сердце у ребенка Ультразвуковая диагностика сердца новорожденного
Возможно ли лечение ДМПП?
Вылечить ДМПП возможно. Главное, своевременно обратиться за квалифицированной медицинской помощью.
Доктор Комаровский настаивает на том, что ребенок, попавший в группу риска и имеющий подозрение на дефект перегородки, должен быть максимально обследован.
Постоянный контроль за состояние малыша с врожденным пороком сердца – первостепенная задача любого из родителей. Случается, что аномалия со временем проходит сама, а бывает, что требуется операция.
Способ лечения зависит от степени тяжести патологии, ее вида. Выделяют несколько основных методов лечения: медикаментозное при легкой форме порока, операция – при более сложных формах ДМПП.
Хирургический способ
На сегодняшний день манипуляции проводятся двумя основными способами:
- Катетеризация. Суть этого метода в том, что через вену в бедре вводится специальный зонд, который направляют к месту образования окна. Устанавливается своего рода заплатка на незакрытое отверстие. С одной стороны, метод малоинвазивный, не требует проникновения в грудную клетку. С другой – имеет неприятные последствия в виде болей в области ввода зонда.
- Открытая операция, когда через грудную клетку в сердце вшивается синтетическая заплатка. Это нужно, чтобы закрыть овальное окно. Данная манипуляция сложнее первой за счет длительного периода реабилитации малыша.
Новая и современная технология хирургического лечения патологии межпредсердной перегородки – эндоваскулярный метод. Появился он в конце 90-х годов и сегодня набирает популярность. Суть его в том, что через периферическую вену вводят катетер, который при открытии напоминает зонтик. Подойдя близко к перегородке, устройство раскрывается и закрывает собой овальное окно.
Операция проходит быстро, практически не имеет осложнений, не требует много времени для восстановления маленького пациента. Лечение первичного ВПС таким методом не производится.
Поддержка лекарственными средствами
Каждый родитель должен понимать, что никакие лекарства не способны заставить окно закрыться. Это может произойти со временем самостоятельно либо в противном случае оперативное лечение неизбежно. Однако прием медикаментов способен улучшить общее состояние больного, успокоить и привести в норму сердечный ритм.
Усилить эффект зарастания отверстий способны следующие препараты:
- Дигоксин;
- лекарства, уменьшающие свертываемость крови;
- бета-блокаторы, снижающие давление;
- при отеках детям назначаются мочегонные препараты, диауретики;
- лекарства, направленные на расширение сосудов.
Прогнозы на выздоровление
Говорить о благополучном исходе операции и лечения в целом можно только, опираясь на данные о своевременном назначении терапии. Важно, чтобы до операции не возникло никаких осложнений. 95% малышей, рожденных с патологией перегородки, живут и развиваются, как и все здоровые дети.
Смертность при ДМПП – явление редкое. Без лечения люди могут дожить до 40 лет, а далее прогнозируется инвалидность. При устранении дефекта в младенчестве человек может рассчитывать на полноценную жизнь. Иногда отмечается возникновение аритмии в возрасте 20-25 лет.
Источник: https://VseProRebenka.ru/zdorove/zabolevaniya/dmpp-serdca-u-detej.html
Распространенный врожденный порок сердца — дефект межпредсердной перегородки
Врожденный дефект межпредсердной перегородки (ДМПП) возникает при образовании отверстия между предсердиями. Проявления болезни разнообразны – от отсутствия симптомов до недостаточности кровообращения и мерцательной аритмии. Для выздоровления необходимо хирургическое закрытие дефекта.
Классификация ДМПП
Во время эмбрионального развития межпредсердная перегородка формируется неравномерно, в несколько этапов. Особенности дефекта зависят от срока появления порока. Поэтому выделяют такие виды ДМПП:
- Первичный развивается при неполном слиянии перегородки с эндокардиальными валиками – утолщениями внутренней оболочки сердца. Дефект расположен непосредственно над атриовентрикулярными клапанами, которые могут быть деформированными и работать неполноценно. В большинстве случаев страдает митральный клапан, развивается его врожденная недостаточность.
- Вторичный развивается при неполном сращении клапана овального окна и тканей межпредсердной перегородки вскоре после рождения. При этом может отмечаться рассасывание мышечной и соединительной ткани с формированием множественных дефектов. Овальное окно не закрывается.
- Иногда при ненормальном сращении зародышевого венозного расширения — синуса и стенки сердца появляется отверстие в верхнем отделе перегородки. Нередко патология сочетается с неправильным расположением легочных вен.
- Незаращение другого венозного образования — коронарного синуса характеризуется право-левым сбросом крови и кислородным голоданием организма уже на ранней стадии болезни.
ДМПП составляет десятую часть врожденных сердечных пороков, выявляемых у детей. Среди взрослых с врожденными пороками его доля достигает 40%.
У 75% пациентов диагностируется вторичный дефект, до 20% занимает первичное незаращение перегородки. Соотношение по полу составляет 2:1, чаще болеют мальчики.
Рекомендуем прочитать статью о врожденных пороках сердца. Из нее вы узнаете о причинах развития пороков миокарда, их классификации, признаках наличия патологии и методах диагностики.
А здесь подробнее об открытом овальном окне.
Причины развития
ДМПП – врожденное заболевание. В его основе лежит генетическая мутация. Причины формирования первичного дефекта:
- Синдром Холта-Орама, сопровождающийся деформацией верхних конечностей в результате недоразвития лучевых костей предплечья. Он может передаваться по аутосомно-доминантному типу (если болен один из родителей, почти всегда рождается больной ребенок). В 40% случаев эта мутация у плода возникает первично, то есть не передается от родителей.
- Синдром Эллиса Ван Кревельда передается аутосомно-рецессивным путем. Вероятность рождения больного ребенка при болезни одного из родителей составляет около 50%. Заболевание характеризуется укорочением конечностей, ребер, увеличением количества пальцев, нарушением строения ногтей и зубов и формированием крупного ДМПП, вплоть до образования общего для обоих желудочков предсердия.
- Мутация гена, вызывающего прогрессирующую атриовентрикулярную блокаду и передающегося аутосомно-доминантно.
- Мутации других генов, отвечающих за формирование сердечной мышцы.
При повреждении ДНК клетки сердца развиваются неправильно, поэтому имевшееся в эмбриональном периоде отверстие в тонкой перегородке между ЛП и ПП не закрывается.
Особенности гемодинамики
У здорового человека артериальная кровь поступает из легких в левое предсердие (ЛП), затем попадает в левый желудочек (ЛЖ) и аорту.
Если между предсердиями есть сообщение, то часть крови просачивается из ЛП в правое предсердие (ПП), откуда снова попадает в сосуды легких. Иногда имеется и сброс справа налево, например во время вдоха.
Венозная кровь из ПП попадает в ЛП и выбрасывается в общий кровоток, смешиваясь с артериальной.
Избыточное количество крови в правых отделах сердца затрудняет их работу. Постепенно стенки правого желудочка (ПЖ) слабеют.
Кровь, нагнетаемая в легочную артерию в увеличенном объеме, приводит к повышению давления в этом сосуде и в более мелких его ветвях.
Так развивается легочная гипертензия (ЛГ) – необратимое состояние, вызывающее нарушение газообмена между кровью и воздухом в легких.
ЛГ начинает развиваться у детей от 2 до 15 лет. Когда она становится очень выраженной, давление в правых и левых полостях сердца становится одинаковым.
Направление потока крови через дефект меняется: вместо лево-правого сброса появляется право-левый. Венозная, бедная кислородом кровь идет в общий кровоток.
Развивается синдром Эйзенменгера с необратимыми изменениями сердца и сосудов, тяжелым кислородным голоданием тканей.
Симптомы дефекта
Педиатр предполагает заболевание у ребенка, выслушав диастолический шум в сердце или увидев изменения на ЭКГ. Возможные симптомы ДМПП:
- утомляемость при кормлении, а позднее при беге;
- учащенное дыхание, нехватка воздуха при плаче, нагрузке;
- рецидивирующие простудные болезни.
В младенчестве заболевание может не проявляться. Его симптомы развиваются с возрастом одновременно с нарастанием легочной гипертензии. К 40 годам у 90% нелеченных больных есть одышка, слабость, учащенный пульс, аритмия и сердечная недостаточность.
Первичный дефект часто сопровождается недостаточностью двустворчатого клапана, которая приводит к одышке.
Частое осложнение – мерцательная аритмия – может спровоцировать головокружение, обмороки или быть причиной ишемического инсульта.
Мерцательная аритмия при дефекте межпредсердной перегородки
Может ли произойти самостоятельное закрытие
С возрастом у ребенка небольшой вторичный ДМПП может закрыться самопроизвольно. У взрослых этого не происходит. Если нарушение диагностировано у ребенка, и оно не приводит к выраженным нарушениям кровообращения, рекомендуется наблюдение и регулярная ЭхоКГ.
Чем опасно изменение межпредсердной перегородки
Если пациенту показана операция, но она не выполняется, в дальнейшем у него возникают такие осложнения:
- легочная гипертензия;
- тотальная недостаточность кровообращения;
- мерцательная аритмия и другие нарушения ритма;
- тромбоэмболические осложнения, прежде всего ишемический инсульт;
- инфекционный эндокардит.
Методы диагностики
Благодаря широкому применению ЭхоКГ диагностика порока улучшилась, следовательно, возросли и показатели заболеваемости. Если порок не распознан в детстве, он часто не проявляется вплоть до 40 лет. Однако позднее лечение менее эффективно, частота осложнений ДМПП в таком случае возрастает.
При осмотре врач обнаруживает сердечный шум. В более легких случаях порок не сопровождается синюшностью кожи. В дальнейшем при тяжелой ЛГ возникает диффузный цианоз.
Основа диагностики – инструментальные методы:
- На рентгенограмме грудной клетки видны увеличенные ПП и ПЖ, усиленный сосудистый рисунок, при митральной недостаточности – увеличение ЛП.
- Трансторакальная эхокардиография и допплеровское исследование: обнаруживается дефект в стенке между предсердиями, виден его размер, направление, скорость и объем патологического кровотока, сопутствующие сердечные аномалии. Это главный метод диагностики. Его эффективность зависит от опыта врача функциональной или УЗИ-диагностики, который проводит исследование.
- Чреспищеводная эхокардиография может быть полезна для выявления дефектов венозного синуса, а также при затрудненном осмотре во время обычной ЭхоКГ.
- Контрастная эхокардиография используется для дополнительной диагностики.
- МРТ полезна для уточнения размеров сердечных камер, их функций, показателей кровообращения. Однако она не выявляет мелкие дефекты.
Характерные находки на ЭКГ:
- вторичный ДМПП: электрическая ось сердца (ЭОС) отклоняется вправо, имеется блокада правой ножки пучка Гиса (БПНПГ);
- первичный: ЭОС чаще отклонена влево в сочетании с БПНПГ;
- дефект венозного синуса: ЭОС отклонена влево, в отведении III виден отрицательный зубец Р;
- легочная гипертензия: признаки БПНПГ исчезают, в отведении V1 определяется высокий зубец R и глубокий отрицательный Т;
- для наследственных случаев ДМПП или митральной недостаточности характерна атриовентрикулярная блокада I степени.
Дефект межпредсердной перегородки на ЭКГ
При противоречивых показателях и подозрении на тяжелую легочную гипертензию требуется катетеризация сердца. Во время этой инвазивной процедуры возможна коррекция вторичного ДМПП.
Катетеризация необходима для измерения давления в сердечных полостях. Она помогает определить направление патологического кровотока.
Катетер может быть непосредственно проведен сквозь дефект, что подтверждает диагноз.
Операция как единственный вариант лечения
ДМПП лечат кардиохирурги. Медикаменты назначаются дополнительно при осложнениях заболевания.
Показания и противопоказания
Решение о необходимости операции при ДМПП принимается индивидуально и зависит от размера поражения, тяжести ЛГ, объема сбрасываемой через отверстие в перегородке крови. Если пациент чувствует себя хорошо, это еще не значит, что операция не нужна.
Хирургическое вмешательство не проводят в легких случаях, при малом размере отверстия. С другой стороны, оно уже неэффективно при тяжелой ЛГ. Операцию временно откладывают, если дефект обнаружен у беременной.
Смертность при операции на открытом сердце достигает 3%. Поэтому врачи тщательно взвешивают все «за» и «против» такого лечения. Применение катетерных малоинвазивных вмешательств значительно расширило возможности исправления порока.
Результаты операции лучше, если она проведена максимум до 25-летнего возраста. Давление в легочной артерии при этом не должно превышать 40 мм рт. ст. Но даже у пожилых людей операция может быть очень эффективной.
Эндоваскулярный способ
Эндоваскулярный способ операции при дефекте межпредсердной перегородки
Такие операции начали проводить в 1995 году. Во время вмешательства через периферическую вену в ПП проводится катетер с окклюдером, расположенным на его конце.
Он раскрывается как зонтик и закрывает дефект. Осложнения при таком способе возникают редко, а прогноз для больного лучше. Однако такая операция проводится только при вторичном ДМПП.
Операция с использованием искусственного кровообращения
Стандартная операция при ДМПП – вскрытие сердечной камеры и ушивание отверстия. При большом повреждении его закрывают синтетическим материалом или аутотрансплантатом – «заплаткой», взятой из перикарда. Во время операции используется аппарат искусственного кровообращения.
По показаниям одновременно проводится пластика митрального клапана, коррекция расположения сосудов, ушивание коронарного синуса.
Такие операции требуют высочайшей квалификации кардиохирургов и проводятся в специализированных крупных медицинских центрах. Сейчас появились разработки эндоскопических вмешательств по закрытию дефекта, которые лучше переносятся больными и не сопровождаются разрезом грудной стенки.
Смотрите на видео о дефекте межпредсердной перегородке и проведении операции:
Реабилитация после
Как только пациент приходит в сознание после наркоза, удаляют эндотрахеальную трубку. Дренажи из грудной полости убирают на следующий день. Уже в это время пациент может есть и самостоятельно передвигаться. Через несколько дней его выписывают. При эндоваскулярной процедуре выписка может быть проведена даже через 1 — 2 дня после операции.
В течение полугода пациент должен принимать аспирин, нередко в сочетании с Клопидогрелом, чтобы предотвратить образование тромбов.
Полное заживление послеоперационной раны на грудине и восстановление трудоспособности происходит в течение 2 месяцев. В это время назначается как минимум одна контрольная ЭхоКГ, которую затем повторяют через год.
Возможные осложнения после эндоваскулярной операции:
- смещение окклюдера;
- атриовентрикулярная блокада и фибрилляция предсердий, которые обычно проходят самопроизвольно со временем;
- тромбоэмболические осложнения, например, инсульт;
- перфорация сердечной стенки;
- разрушение окклюдера (редкое, но самое опасное осложнение);
- экссудативный перикардит.
Вероятность каждого из таких осложнений, кроме разрушения окклюдера, составляет около 1%. Врачи успешно справляются с ними.
Прогноз для детей и взрослых
Обычно пациенты с ДМПП даже без операции доживают до среднего возраста. Однако к 40 — 50 годам смертность среди них достигает 50%, а затем каждый год увеличивается еще на 6%. В этом возрасте возникает тяжелая легочная гипертензия — причина неблагоприятного исхода.
Лучший срок для операции – от 2 до 4 лет, если дефект сопровождается значимыми нарушениями кровообращения. У младенцев хирургическое вмешательство проводится при недостаточности кровообращения. Вовремя проведенное лечение полностью избавляет маленького пациента от заболевания. Он продолжает жить как совершенно здоровый человек.
Чем позднее выполнена операция, тем больше риск осложнений болезни. Поэтому даже при диагностике порока у взрослого хирургическое вмешательство проводится как можно раньше, чтобы уменьшить их вероятность и облегчить состояние пациента.
Рекомендуем прочитать статью о дефекте межжелудочковой перегородки. Из нее вы узнаете о патологии и симптомах ее наличия, опасности в детском и взрослом возрасте, проведении диагностики и лечения.
А здесь подробнее о митральном пороке сердца.
ДМПП – распространенный врожденный сердечный порок. Симптомы и необходимость операции зависят от размера и локализации дефекта. Хирургическое вмешательство обычно выполняют в возрасте ребенка 2 — 4 года. Используется как методика на открытом сердце, так и эндоваскулярная процедура. После удачной операции прогноз для здоровья благоприятный.
Источник: http://CardioBook.ru/defekt-mezhpredserdnoj-peregorodki/

 Ведущий израильский детский кардиохирург. Заведующий отделением хирургии сердца
Ведущий израильский детский кардиохирург. Заведующий отделением хирургии сердца