Ярким примером является атеросклеротическое поражение сосудов сердца, приводящее к развитию склеротических изменений.
Эти процессы необратимы, поэтому важно предупреждать патологию, а при возникших нарушениях правильно бороться с ней.
Определение проблемы
Под атеросклеротическим кардиосклерозом подразумевают изменение строения сердечной мышцы с замещением ее соединительнотканными элементами на фоне гемодинамически значимых сосудистых изменений, приводящих к повреждению миокарда.
Основу для такого процесса создают стабильные и нестабильные «холестериновые» бляшки, которые уменьшают просвет артерий. Результатом становится нарушение нормального тока крови, уменьшение питания клеток миокарда.
Благоприятный фон для возникновения холестериновых бляшек в коронарных артериях создает множество ситуаций:
- эндокринные заболевания: ожирение, метаболический синдром, болезнь Иценко-Кушинга;
- сахарный диабет, особенно II типа;
- отягощенная по ишемической болезни сердца наследственность;
- неправильное питание;
- малоподвижный образ жизни;
- злоупотребление алкоголем;
- табакокурение;
- злокачественная артериальная гипертензия;
- гиперхолестеринемия;
- дислипидемии;
- облитерирующий атеросклероз сосудов нижних конечностей, сонных артерий;
- менопауза.
Пусковыми факторами, приводящими к развитию повреждения миокарда на фоне атеросклероза, являются:
- гипертонический криз;
- инфаркт миокарда;
- нестабильная стенокардия;
- пароксизмальная форма аритмий с большой частотой сердечных сокращений;
- злокачественные новообразования;
- нарушение внутрисердечной проводимости;
- шок, коллапс;
- большая кровопотеря;
- длительный наркоз;
- сильный стресс.
В течение 3–4 недель происходит заживление пораженных участков с формированием рубцовой ткани.
Представлена она клетками и волокнами соединительной ткани, склонной к разрастанию.
Какие виды бывают
Строгой классификации не существует. Однако врачи в своей практике активно используют условные виды патологии, позволяющие лучше сориентироваться в ситуации.
По месту исходного повреждения миокарда атеросклеротический кардиосклероз бывает:
- левожелудочковый;
- правожелудочковый;
- распространенный.
- Локальную (очаговую).
- Множественную, когда кардиосклероз выявляется на нескольких стенках миокарда левого желудочка.
- Тотальный, для которого характерно распространение изменений на правые и левые отделы сердца.
Самый неблагоприятный прогноз наблюдается у больных с массивным атеросклеротическим кардиосклерозом.
Симптомы заболевания
Специфических клинических признаков патологии не существует. Все жалобы больных обусловлены основным заболеванием либо состоянием, которые спровоцировало повреждение миокарда. Однако пациенты с кардиосклерозом атеросклеротическим практически всегда отмечают следующие симптомы:
- Неприятные ощущения в левой половине грудной клетки или сердечные боли, имеющие давящий характер.
- Одышку при минимальной физической нагрузке.
- Слабость, быструю утомляемость при выполнении повседневных обязательств.
- Сердцебиение, чувство замирания в грудной клетке.
- При выходе на холод, подъеме на лестницу – нехватку воздуха.
- Появление отеков на нижних конечностях.
- Снижение трудоспособности, памяти, концентрации.
Стоит отметить, что первым признаком патологии у такой категории больных иногда является летальный исход.
Как диагностируется
Для подтверждения наличия/отсутствия у пациента патологии необходимо проведение лечащим врачом ряда процедур, включающих:
- Выявление симптомов.
- Сбор анамнеза.
- Общий осмотр, включающий измерение АД и подсчет частоты сердечных сокращений за 1 минуту.
- Лабораторную диагностику.
- Инструментальное обследование.
Лабораторная диагностика позволяет выявить патологию липидного обмена, повреждение других органов и систем, оценить тяжесть состояния пациента.
- общий анализ крови;
- развернутый липидный спектр;
- биохимическое исследование;
- генетические тесты при врожденных дислипидемиях.
Инструментальная диагностика включает проведение:
- ЭКГ в 12-ти стандартных отведениях. По необходимости производится запись с правого желудочка и дополнительных отведений.
- УЗИ сердца – «золотой» стандарт диагностики кардиосклероза. Позволяет уточнить локализацию, объем поражения, сократительную способность миокарда, размеры предсердий и желудочков.
- Коронароангиография проводится пациентам с ишемической болезнью сердца для выявления атеросклеротического поражения коронарных артерий. Это позволяет подобрать наиболее эффективную тактику ведения и предупредить повторное повреждение миокарда с развитием кардиосклероза.
- Рентгенография органов грудной клетки.
- Пробы с физической нагрузкой – велоэргометрия, тредмил-тест, 6-минутная ходьба.
- Суточное холтеровское мониторирование.
Какой именно минимум обследований необходим пациенту, решает кардиолог. Молодые трудоспособные пациенты на время диагностического поиска госпитализируются в специализированные отделения.
Почему нужно наблюдаться у врача и лечить болезнь
Атеросклеротический кардиосклероз становится частой причиной смерти. Обусловлено это грозными осложнениями и состояниями, возникающими на поврежденном миокарде:
- повторный крупноочаговый инфаркт миокарда;
- острая левожелудочковая недостаточность;
- отек легких;
- угрожающие жизни аритмии;
- полное нарушение внутрижелудочковой проводимости;
- острая коронарная смерть;
- разрыв сердечной мышцы;
- тромбоэмболические осложнения.
Все перечисленные ситуации требуют неотложной медицинской помощи. При ее несвоевременном проведении смерть наступает практически в 100% случаев.
Можно ли вылечить патологию
Полного выздоровления при атеросклеротическом кардиосклерозе не происходит, так как процессы, возникшие в миокарде, необратимы!
Однако с помощью рационально подобранной терапии можно добиться компенсации и предотвратить дальнейшие изменения. Лечение пациентов всегда многокомпонентное. Включает 4 основных направления:
- Немедикаментозный блок.
- Лекарственные назначения.
- Оперативное вмешательство.
- Профилактические мероприятия.
Немедикаментозный блок представлен рядом общих рекомендаций, основной целью которых является изменение образа жизни:
- правильное питание;
- отказ от вредных привычек;
- лечебная гимнастика;
- ежедневные пешие прогулки, бассейн, езда на велосипеде;
- снижение уровня стресса;
- нормализация массы тела.
Важное место играют специальные школы атеросклероза, находящиеся в поликлиниках. На семинарах больным рассказывают про заболевания, проводят динамический контроль основных показателей (пульс, давление, уровень глюкозы и холестерина в крови).
Лекарственная терапия включает назначение основных групп препаратов, влияющих на липидный обмен и атеросклеротические изменения:
- статины;
- фибраты;
- никотиновая кислота.
Поддерживающая и симптоматическая терапия заключается в применении:
- ингибиторов АПФ;
- β-блокаторов;
- пролонгированных нитратов;
- сартанов;
- метаболических препаратов.
- Обязательным компонентом лекарственных назначений является использование средств, разжижающих кровь:
- Эти препараты предупреждают развитие осложнений, улучшая трофику в пораженных участках миокарда.
- Хирургическое лечение проводят пациентам с многососудистым поражением при неэффективности консервативной терапии. Основными направлениями считают:
- стентирование;
- аортокоронарное шунтирование;
- пересадку сердца.
Операция проводится только добровольно при письменном согласии пациента. После проведенного вмешательства также назначается медикаментозная поддержка.
Профилактические мероприятия направлены как на предупреждение самих атеросклеротических изменений, так и на повторное появление кардиосклероза.
Важное место при этом занимает прохождение плановых медицинских осмотров и диспансеризации, где выявляются больные и формируются группы риска по развитию патологии.
Профилактика направлена на нормализацию образа жизни, снижение массы тела. Специфических препаратов, позволяющих предупредить развитие кардиосклероза, нет. Повлиять на ранних этапах на атеросклероз помогут:
Эффект профилактики выше у тех больных, которые обратились за медицинской помощью на начальных этапах становления патологии.
Атеросклеротический кардиосклероз – прогрессирующее необратимое повреждение миокарда. Выявлять и лечить болезнь нужно при первых признаках. Для этого не стоит пренебрегать визитами к врачу и своим здоровьем.
Источник: https://VseOSerdce.ru/disease/cardiosclerosis/ateroskleroticheskij-kardioskleroz-prichina-smerti.html
Особенности лечения атеросклеротического кардиосклероза
Кардиосклероз – нарушение работы сердца, которое нельзя обратить. Эта патология сердца может носить атеросклеротический или постинфарктный характер.
Диагноз атеросклеротический кардиосклероз чаще всего слышат люди пожилого возраста. Это патология сердца, которая связана с разрастанием соединительной ткани в сердечной мышце (миокарде). Эта заболевание осложняется тем, что его сложно распознать на ранних стадиях развития. Излечить полностью его невозможно, если болезнь запущена.
Атеросклеротический кардиосклероз не стоит путать с атеросклерозом. Вследствие второго страдает сосудистая система человека: на стенках различных сосудов образуются холестериновые бляшки, которые препятствуют нормальному движению крови. Атеросклероз – патологический процесс, который возможно обратить.
Причины атеросклеротического кардиосклероза
Основная причина данной патологии – бляшки в сосудах, которые называют атеросклеротическими. Запускается «развитие» заболевания из-за повреждения сосудов и нарушения обмена жиров, вызванного дисбалансом липопротеинов. Дополнительным фактором является поражение сосудов.
Эти образования возникают вследствие таких процессов:
- Возникает повреждение стенки сосуда.
- Ранку начинают закупоривать холестерин и жировые отложения, которые постепенно наслаиваются и увеличиваются в размерах. На этом этапе патология носит название атеросклероз.
- Просвет сосудов сужается.
- Нарушается процесс кровотока, из-за чего сердце работает в условиях нехватки питательных веществ и кислорода. В медицине такое явление называют термином «кислородное голодание».
- Развивается ишемическая болезнь сердца (ИБС) – предвестник недуга. Во время развития атеросклеротического кардиосклероза ИБС усугубляется.
- Под действием перечисленных выше процессов в сердце начинает разрастаться соединительная ткань из-за того, что организм пытается восстановить пораженные участки самостоятельно.
У многих пациентов возникает логический вопрос: «Откуда же появляются «раны» или рубцы на сосудах и ткани сердечной мышце?». Причин существует несколько, например:
- воспалительные процессы, которые появляются из-за кори, краснухи, дифтерии и других инфекционных заболеваний, перенесенных в детстве;
- сифилис и туберкулез из-за которых миокард тоже подвергается воспалениям;
- острый инфаркт миокарда;
- атеросклероз сосудов.
Названные причины относятся физиологическим процессам, неподконтрольным человеку, кроме них, медики указывают факторы, которые исходят от самих людей:
- частое значительное повышение артериального давления (гипертензия), именно оно ускоряет отложение липопротеидов на стенках сосудов;
- курение оказывает двойное негативное воздействие – на сосудистую систему и сердце и на метаболизм жиров;
- избыточный вес, страсть к жирным продуктам;
- сидячий образ жизни усугубляет действие предыдущих негативных факторов;
- несерьезное отношение к инфекционным заболеваниям;
- сахарный диабет.
Какие еще факторы могут стать причиной патологии
Дополнительные факторы, которые повышают уровень риска заболевания атеросклеротическим кардиосклерозом:
- возраст после 55-ти лет — атеросклероз «оставляет» свои очаги (холестериновые бляшки), которые имеются в сосудистой системе практически у всех пожилых людей;
- пол – мужчины до 40-50-ти лет заболевают в 4 раза чаще, чем женщины этого же возраста, у женщин защитный барьер (эстрогены) от данной патологии начинает рушиться в период климакса, после 50-ти лет;
- наследственная предрасположенность к болезням сердца.
Если атеросклеротический кардиосклероз оставлять без лечения, он может стать причиной смерти. Усугубляет ситуацию аневризма (повреждение сердечного клапана), если она получена после инфаркта.
Влияние атеросклеротического кардиосклероза на сердечно-сосудистую систему
Из-за разрастания соединительных тканей сердце существенно увеличивается в объеме, это приводит к изменениям функционирования миокарда:
- новообразованная ткань перекрывает путь кровотока, утрудняет сокращение сердечной мышцы;
- нарушается сокращение сердца, так как увеличенная мышца быстрее устает;
- сердечный ритм сбивается из-за того, что миокард теряет способность отвечать на все импульсы головного мозга;
- рубцы на сердечной ткани – естественные преграды для нервных импульсов, что снова-таки влияет на ритм сокращений.
При кардиосклерозе рецепторы на сердечной ткани гибнут, из-за чего миокард теряет способность насыщаться кислородом в той мере, которая необходима.
Симптомы заболевания
Распознать заболевание на ранних стадиях очень важно, дабы избежать летального исхода. Проблема только в том, что признаки данного недуга очень схожи с приметами других сердечных патологий. Все же можно определить основные симптомы, которые обязательно должны встревожить и «направить к врачу»:
- боль за грудиной, при этом болевой импульс отдает в левую лопатку или руку, в левое плечо и левую часть грудной клетки (данный симптом проявляется не у всех пациентов);
- отек легких из-за застойных процессов в них;
- приступы сердечной астмы;
- одышка, которую человек наблюдает при тяжелых нагрузках, а позже даже во время неспешной ходьбы;
- кожа становится сухой, что связано с нарушениями метаболизма в организме;
- похолодание конечностей;
- изменения состояния волос, которые становятся ломкими, начинают интенсивно выпадать;
- изменения формы ногтей на круглую и выпуклую;
- снижение АД указывает на значительное развитие патологии сердечной мышцы (показатель падает ниже отметок 100/70 мм. рт. ст.) из этого больные часто страдают от головокружений, иногда теряют сознание;
- заметное ухудшение памяти.
- Дополнительное осложнение при атеросклеротическом кардиосклерозе – увеличение печени, а также повторные случаи инфаркта.
- Если заболевание уже долгое время «живет» в организме, оно может проявлять себя более серьезно через:
- Желательно проходить профилактический осмотр, так как симптомы атеросклеротического кардиосклероза практически не проявляются, пока не будет поражена вся сердечная мышца.
Диагностика атеросклеротического кардиосклероза
Выявить заболевание даже на ранних стадиях его развития помогают:
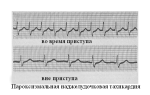
ЭКГ
Признаки заболевания при этом исследовании – нарушения сердечного ритма, изменения проводимости нервных импульсов, изменения в графике кардиограммы, которых раньше не было.
Важно! Если ЭКГ пациент проходит не первый раз, нужно захватить результаты предыдущих исследований, так как для диагностики патологии миокарда важна общая картина изменения его работы.
Эхокардиография
Позволяет определить нарушения цикла сердечных сокращений.
УЗИ
Для выявления атеросклеротического кардиосклероза назначают ультразвуковое исследование не только сердца, но и брюшной полости.
Они помогают заметить нарушения кровотока, очаги поражения и их размеры проследить, как сокращается сердечная мышца, увидеть изменения в размерах печени (увеличение).
Кроме того, это самый быстрый и проверенный способ определить состояние соединительной ткани сердца.
- Лабораторные анализы венозной крови позволяют выявить свертываемость крови и содержание липопротеидов, кроме того в результатах исследования должны быть такие показатели – холестерин (больше 3,3-5 ммоль/л), ЛПНП или «вредные липиды» (больше 3.0 ммоль/л), ЛПВП или «полезные липиды» (ниже 1,2 ммоль/п), триглицериды (больше 1,8 ммоль/л).
- Коронарная агиография.
Позволяет обнаружить атеросклероз, считается, что данные такого исследования наиболее точные, но «удовольствие» это не из дешевых. Проводится оно далеко не во всех больницах, только в больших или частных поликлиниках.
- Назначается для установления степени атрофии миокарда и ухудшения его функционирования.
- Если точное заключение сделать не получается, врач может отправить пациента на МРТ сердца, суточное ЭКГ-мониторирование (за ритмом сердца наблюдают 24 часа, что позволяет получить более точные данные), ритмо-, поликардиографию, вентрикулографию.
- Так как вследствие атеросклеротического кардиосклероза страдают и другие системы организма, пациентам необходимо сделать:
- УЗИ легких (плевральных полостей);
- УЗИ брюшной полости;
- рентген грудной клетки.
Такие исследования необходимы, так как серьезные заболевания без должного лечения данных органов могут стать причиной смерти.
Лечение болезни
Так как обратить процесс атеросклеротического кардиосклероза невозможно, главная цель его лечения – улучшить кровоток, избежать появления новых очагов патологии и развития старых.
При выявлении заболевания врачи в первую очередь дают рекомендации, которые касаются общего образа жизни пациента:
- диета, при которой исключается или ограничивается употребление жирной пищи, в также мучных изделий, копченых, жареных и соленых блюд;
- умеренные регулярные физические нагрузки (ходьба, катание на велосипеде, медленный бег);
- отказ от вредных привычек.
Также назначаются лекарственные средства, способствующие:
- «разжижению» крови и замедлению увеличения объема бляшек;
- снижению концентрации липидов;
- снятию приступов ишемической болезни сердца;
- снятию отеков;
- улучшению работы сердца.
Консервативный способ лечения наиболее часто применяют для замедления развития болезни. Тактика лечения назначается индивидуально для каждого пациента в зависимости от особенностей протекания болезни и от того, какое влияние она оказывает на организм. Однако для всех пациентов обязательным является прием аспирина, который помогает улучшить кровоток путем «разжижения» крови.
Дополнительно больным, страдающим атеросклерозом, специалисты назначают терапию с помощью ванн, насыщенных сероводородом, хвойными компонентами, углекислым газом. Такое лечение называется бальнеотерапией.
Операции назначают в таких случаях:
- препараты не уменьшают проявление признаков болезни;
- ритм сердца не поддается нормализации с помощью лекарств и врач рекомендует имплантацию ЭКС;
- осложнение недуга аневризмой сердца.
Хирургическое вмешательство может быть направлено на улучшение кровоснабжения сердечной мышцы, либо же создания обходного тока крови.
Меры профилактики
Атеросклеротический кардиосклероз требует профилактики, начиная с молодого возраста. Основа профилактических мер – здоровый образ жизни. Общие рекомендации по профилактике:
- занятия спортом не менее трех раз в неделю, однако, нагрузки должны быть умеренными;
- отказ от курения и алкоголя;
- постоянные наблюдения за уровнем артериального давления;
- прием витаминов;
- предпочтение диетическим, нежирным блюдам, ограничения в соли.
Атеросклеротический кардиосклероз с каждым годом укрепляет свои позиции в списке недугов миокарда, случаи летального исхода также учащаются. Часто причиной развития патологии является образ жизни человека. Болезнь не поддается лечению полностью, поэтому лучше ее предотвратить, чем ставить свою жизнь под угрозу.
Источник: http://serdechka.ru/bolezni/kardioskleroz/ateroskleroticheskij.html
Поражение атеросклеротическим миокардиосклерозом как одна из причин высокой смертности
Что такое атеросклеротический кардиосклероз? Это заболевание, сопровождающееся некрозом отдельных участков мышечного слоя миокарда с последующим их замещением на соединительную ткань в результате нарушения кровоснабжения.
Основной причиной данного состояния является сужение просвета венечных сосудов из-за накопившихся в них липидных отложений и тромбов.
Заболевание может быстро прогрессировать на фоне имеющейся артериальной гипертензии и других патологий сердечно-сосудистой системы.
Миокардиосклероз чаще всего диагностируется у мужчин, достигших сорокалетнего возраста, и является основной причиной высокой смертности среди пожилого населения.
В зависимости от индивидуальных проявлений кардиологи в истории болезни могут указывать различные кодировки коронарокардиосклероза, но изначально патологии по МКБ 10 присвоен код 125.1.
Виды заболевания
Несмотря на то, что клиническая картина в первом случае менее выражена, именно диффузный атеросклеротический кардиосклероз чаще всего становится причиной смерти больного. При нем происходит медленное замещение небольших мышечных волокон сердца некротической тканью, способной покрыть всю поверхность органа и вызывать клапанную недостаточность с нарушением сократительной функции.
Атеросклеротический коронарокардиосклероз, возникающий в результате патологических изменений стенок сосудов, часто становится причиной развития очаговой формы заболевания, которая представляет не менее серьезную угрозу для здоровья и может привести к летальному исходу. При этом виде патологии происходит поражение сразу большого участка мышечного волокна, в результате чего образуются крупные рубцы.
Причины развития миокардиосклероза
В редких случаях причиной возникновения атеросклеротического кардиосклероза служит генетическая предрасположенность, хотя в неблагоприятных условиях наследственный фактор может повлиять на скорость прогрессирования болезни. ИБС — патология, развивающаяся в результате ведения неправильного образа жизни, поэтому в группе риска находятся люди, которые:
- употребляют много жирной пищи;
- имеют лишний вес;
- страдают от артериальной гипертензии, сахарного диабета;
- ведут сидячий образ жизни;
- злоупотребляют алкоголем;
- едят много мучного и сладкого;
- подвержены систематическим стрессам.
Чаще всего коронаросклероз выявляется у курильщиков со стажем, так как никотин, попадающий в организм, вызывает сильные спазмы сосудов и способствует увеличению холестериновых бляшек.
Если человек ранее страдал другими видами сердечно-сосудистых патологий, то с течением времени велик риск появления дистрофических изменений миокарда. Также заболеванию подвержены лица, перенесшие хирургическую операцию на головном мозге или сердечной мышце.
Симптоматика
- Иногда вовремя диагностировать атеросклероз весьма затруднительно, так как в начальной стадии заболевание протекает практически бессимптомно, а проявления, возникающие позже, имеют сходство с множеством других патологий.
- Основным признаком миокардиосклероза является совокупность симптомов, указывающих на угнетение сразу нескольких функций сердечно-сосудистой деятельности:
- нарушение проводимости и ритма;
- коронарная недостаточность;
- понижение сократимости миокарда.
В течение долгого времени человек может не замечать значительных изменений в самочувствии, но по мере прогрессирования некротических процессов больного начинают беспокоить царапающие боли за грудиной, которые могут иррадировать в руку или эпигастральную область. Позже наблюдается ряд следующих патологических проявлений:
- одышка, хроническая усталость;
- ощущение удушья;
- ухудшение памяти;
- мигрень, головокружения;
- отек легких,
- мерцательная аритмия;
- сердечные блокады;
- экстрасистолия;
- сердечная астма;
- стенокардия, усиливающаяся в ночное время.
- Первое время данные симптомы могут носить пароксизмальный (приступообразный) характер, но позже они переходят в хроническую форму и сопровождают больного постоянно.
- Если на фоне этого у человека наблюдаются проблемы с речевым аппаратом, тремор конечностей и потеря памяти, это указывает на то, что атеросклеротические изменения произошли также в крупных периферических и церебральных артериях.
- Это свидетельствует о тяжелом состоянии больного и высоком риске наступления внезапной смерти в результате инфаркта или инсульта.
Последствия, осложнения и прогноз
- При своевременно начатом лечении, соблюдении всех врачебных предписаний и специально подобранной диеты можно значительно улучшить состояние здоровья и уменьшить холестериновые отложения в сосудах.
- Есть вероятность, что имеющиеся склеротические изменения сердца будут сопровождать больного в виде ишемических атак, которые со временем могут пройти или перестанут носить хронический характер.
- На начальной стадии заболевания первые некротические изменения компенсируются гипертрофией миокарда, но при длительном отсутствии лечения кардиосклероз будет прогрессировать с быстрым ухудшением клинической картины.
- При запущенной диффузной форме часто обнаруживается аневризма, разрыв которой приводит к гибели пациента.
- Произойти это может под воздействием различных внешних и внутренних факторов, которые сложно предупредить.
- Также есть вероятность развития легочной и сердечной тромбоэмболии, которая способна спровоцировать наступление инсульта, первичного или вторичного инфаркта миокарда, в результате чего больной может умереть при незначительной нагрузке, стрессе или даже в состоянии покоя.
-
Методы диагностики
Диагноз атеросклеротический кардиосклероз может быть поставлен врачом исключительно на основании результатов многочисленных диагностических процедур, поскольку субъективной симптоматики для этого недостаточно.
Перед проведением исследований в анамнезе больного присутствуют данные о наличии таких патологический состояний, как: ИБС, аритмия, перенесенный ранее инфаркт и другие показатели нарушений сердечно-сосудистой деятельности).
Если у пациента наблюдаются признаки многочисленных патологий, может применяться дифференциальная диагностика, позволяющая методом исключения найти первопричину заболевания.
К основным современным методам обследования сердца и сосудов относятся следующие диагностические процедуры:
- ЭКГ (электрокардиограмма).
- ВЭМ (велоэргометрия).
- Эхокардиография.
- УЗИ (ультразвуковое исследование).
- МРТ (магнитно-резонансная томография).
- Коронарная ангиография.
- Рентгенография.
В обязательном порядке проводится забор крови на биохимический анализ, который может подтвердить или опровергнуть наличие гиперхолестеринемии. Если результаты всех проведенных исследований указывают на атеросклероз сердца, необходимо начать срочное лечение.
Лечение
- диуретики;
- дезагреганты;
- периферические вазодилататоры;
- антиаритмические средства;
- нитраты;
- статины.
Наличие аневризмы, а также крупномасштабное поражение сердечной мышцы является обоснованным показанием к проведению срочной хирургической операции по удалению фиброзных тканей, тромбов и липидных отложений.
В некоторых случаях может понадобиться имплантация электрокардиостимулятора, радиочастотная катетерная абляция или резекция аневризмы.
Профилактика
В зависимости от того, страдает пациент от кардиосклероза или же хочет только предупредить его появление, профилактику подразделяют на первичную и вторичную. Если в роду у человека есть люди, имеющие сердечно-сосудистые заболевания, он находится в группе риска и ему, как и тем, кто ведет нездоровый образ жизни, показаны:
- умеренные физические нагрузки;
- отказ от алкоголя и табакокурения;
- диета, основанная на общих принципах здорового питания;
- правильно выстроенный режим работы и отдыха;
- своевременное лечение хронических заболеваний.
Если пациенту уже выставлен диагноз, но миокардиосклероз находится на начальной стадии развития, больной должен соблюдать все выше перечисленные пункты, относящиеся к первичной профилактике, а также лечить заболевание с помощью прописанных ему медикаментов.
Допускается использование лекарственных средств народной медицины с предварительным согласованием компонентов, дозировки и длительности терапии с лечащим врачом.
Человеку, у которого был выявлен кардиосклероз, в обязательном порядке требуется ежегодное обследование сердечно-сосудистой системы.
Источник: https://MirKardio.ru/bolezni/uhudshenie/ateroskleroticheskij-kardioskleroz.html
Атеросклеротическая болезнь сердца
Под атеросклеротической болезнью сердца в медицинской практике понимают хроническую патологию, при которой в коронарных сосудах, снабжающих сердце кровью, происходят определенные нарушения.
В частности, в результате образования на внутренней стенке этих сосудов холестериновых бляшек их просвет значительно сужается, вплоть до полного перекрытия. Инфаркт миокарда является одним из тяжелых осложнений атеросклероза сердца.
Причины и факторы риска
При атеросклеротической болезни сердца поражаются аорта и коронарные сосуды. На их стенке начинается процесс отложения холестериновых бляшек. Это ведет к сужению просвета сосудов, что препятствует нормальному кровотоку и, как следствие, снабжению кислородом миокарда.
Подобный патологический процесс осложняется развитием ишемической болезни сердца, сердечной недостаточности, гипертонии, инфаркта миокарда. Часто атеросклеротическая болезнь сердца становится причиной смерти.
Атеросклеротическая болезнь сердца в клинической классификации сердечно-сосудистых заболеваний как отдельный диагноз не отмечается. Но в МКБ 10 она входит в группу «Хроническая ишемическая болезнь сердца» с кодом 125.1.
Когда просвет коронарных артерий частично перекрывается образовавшейся холестериновой бляшкой происходит диффузная гибель клеток сердца, на их месте формируется соединительная ткань. В этом случае говорят о развитии атеросклеротического кардиосклероза.
Атеросклероз развивается на протяжении многих лет. В основе начала этой патологии лежит множество причин. Поэтому она относится к категории полиэтиологических заболеваний. Специалисты выделяют 3 основных фактора, которые провоцируют развитие атеросклероза:
- артериальная гипертензия;
- высокий уровень холестерина в крови;
- сахарный диабет.
Курение и злоупотребление алкоголем также повышают риск развития атеросклероза. Кроме того, на вероятность развития этой болезни влияют такие факторы, как: возраст, пол, наличие лишнего веса, наследственная предрасположенность, чрезмерное употребление жиров животного происхождения, регулярное воздействие стресса, отсутствие в рационе клетчатки.
Известно, что мужчины сталкиваются с атеросклерозом чаще, чем женщины.
Процесс формирования атеросклеротической бляшки проходит несколько стадий:
Профилактика атеросклероза сосудов
- Долипидная. В результате травмирования внутренней стенки сосудов создаются благоприятные для образования атеросклеротической бляшки условия. Изменяется состав крови — в ней повышается концентрация вредного холестерина. Ферменты, вырабатываемые в организме, не успевают очищать артериальную стенку от жирового «налета».
- Липоидоз. Следующая стадия атеросклероза заключается в формировании атероматозной бляшки. На стенку артерии начинают залипать липопротеины низкой плотности, в результате чего образуются жировые пятна. На этой стадии размеры бляшки незначительны, и она не препятствует кровотоку, а значит, симптомы пока еще отсутствуют.
- Липосклероз. На месте отложения жировых накоплений формируется соединительная ткань. За счет этого увеличивается размер холестериновой бляшки.
- Атероматоз. Начинается процесс деструкции жировых отложений. Жировое пятно уже успело превратиться в плотную массу, которая деформирует артериальную стенку. Холестериновая бляшка значительно сужает просвет сосуда и мешает нормальному кровотоку в сердце. Кроме того, в результате поражения поверхности холестеринового наслоения начинается процесс тромбообразования.
- Атерокальциноз. В холестериновой бляшке начинают откладываться соли кальция. Она становится твердой и плотной, в результате чего повышается риск тромбообразования.
Начальные симптомы атеросклероза сердца проявляются, лишь когда холестериновая бляшка значительно перекрывает просвет сосуда. Именно тогда страдает кровоснабжение миокарда и сократительная функция сердца. Для атеросклероза сердца характерны аритмия, стенокардия и сердечная недостаточность.
Симптомы стенокардии проявляются при частичном сужении просвета коронарного сосуда. Они проявляются возникновением неприятных ощущений в сердце и болью, которая может иррадиировать в шею, руку, нижнюю челюсть, живот или спину.
Приступ стенокардии начинается после физической нагрузки или эмоционального стресса. Обычно длится примерно 10 минут и проходит после отдыха и приема таблетки с нитроглицерином. Аритмия или нарушение сердечного ритма характеризуется замедлением или учащением ударов сердца.
Это состояние сопровождается такими симптомами, как:
- чрезмерная слабость и утомляемость;
- одышка;
- беспокойство;
- головокружение;
- потеря сознания;
- боль в грудной клетке.
Когда в результате атеросклеротического заболевания сердца перекачивание крови становится слабым, развивается сердечная недостаточность. Это состояние характеризуется такими проявлениями, как кашель, одышка, головокружение, нарушение сна, усталость, потеря аппетита, боль в грудной клетке, отечность лодыжек.
Нередко атеросклеротической болезни сердца сопутствует хроническая обструктивная болезнь легких (ХОБЛ). Развитие легочного сердца значительно осложняет течение атеросклероза, усугубляет состояние больного и повышает риск внезапной смерти. При ХОБЛ появляется кашель, одышка, боль в грудной клетке. Часто такое сочетание наблюдается у пациентов пожилого возраста.
Диагноз «атеросклеротической болезни сердца» ставится, основываясь на жалобы пациента, лабораторные и инструментальные методы обследования. Диагностика атеросклероза в обязательном порядке предполагает проведение липидограммы. Этот анализ позволяет выявить повышение в крови уровня опасных липопротеинов.
Пациентам с подозрением на подобную патологию назначают следующие виды обследования:
- Эхокардиография. С помощью ультразвукового исследования получают изображение сердца, определяется его сократительная способность.
- Электрокардиография. Записывают электрические импульсы сердца. С помощью этого метода выявляется недостаточное кровоснабжение миокарда.
- Ангиография. Обследование коронарных артерий с введением контрастного вещества в сосуд через катетер. Ангиография определяет место сужения коронарных артерий.
- Стресс-тест. Посредством этого метода изучается реакция сердца на физическую нагрузку.
- Компьютерная томография. Делают рентген сердца и после обработки снимков получают детальное изображение этого органа.
Атеросклероз коронарных артерий характеризуется образованием холестеринового наслоения на внутренней стенке сосуда
Методы лечения
Практически невозможно полностью излечить это заболевание. Тем не менее своевременно проведенное лекарственное или хирургическое лечение будут способствовать приостановлению прогрессирования болезни и устранению ее симптоматики.
Атеросклеротическая болезнь сердца лечится как методами консервативной терапии, так и посредством хирургического вмешательства. Это определяется степенью тяжести заболевания и стадией, но которой она была диагностирована. Основной целью медикаментозного лечения является снижение уровня холестерина в крови.
При начальной стадии заболевания это достижимо с помощью соблюдения специальной антихолестериновой диеты. Она предполагает существенное ограничение потребления жиров животного происхождения и включение в рацион как можно больше клетчатки.
Если атеросклероз сердца был диагностирован в запущенной форме, то соблюдением диеты лечение не ограничится. Потребуется назначение и прием специальных медикаментозных средств. Тем не менее атеросклероз считается хроническим заболеванием, и излечить полностью больного лекарственными препаратами невозможно.
Медикаментозное лечение позволит поддерживать качество жизни пациента и снизить вероятность развития таких осложнений, характерных для атеросклероза, как инфаркт миокарда и инсульт. Схема лечения для каждого пациента составляется индивидуально, при этом учитываются особенности течения заболевания и анамнез больного.
Лечение атеросклероза сердца включает прием препаратов различных групп:
- Гиполипидемические средства. Их действие направлено на снижение концентрации общего холестерина и липопротеинов низкой и очень низкой плотности, а также триглицеридов. Также препараты этой фармакологической группы способствуют повышению уровня липопротеинов высокой плотности или «полезного» холестерина.
- Антикоагулянты. У пациентов с атеросклерозом сердца значительно повышается риск тромбообразования. Для предупреждения закупорки коронарных артерий сгустком крови в терапевтическую схему включают препараты для уменьшения вязкости крови. С этой целью в большинстве случаев назначают препараты на основе варфарина или аспирина.
- Антигипертензивные препараты. Атеросклероз сердца неразрывно влечет за собой повышение уровня артериального давления. Нестабильность кровяного давления негативно влияет на сосудистую стенку, которая под таким воздействием постепенно теряет свою эластичность и становится ломкой. В таком состоянии она легко повреждается, и на месте повреждения образуется атеросклеротическая бляшка. Поэтому для стабилизации артериального давления назначают специальные препараты, они также способствуют торможению развития атеросклероза.
Гиполипидемические препараты классифицируются по оказываемому действию на статины, фибраты, секвестранты желчных кислот и ингибиторы всасывания холестерина. Статины тормозят выработку организмом холестерина.
Под воздействием этих лекарственных средств снижается концентрация «плохих» жиров и одновременно повышается «полезный» холестерин. Лучше назначать статины последнего поколения. Они оказывают меньше побочных эффектов и имеют наибольшую силу действия. К таковым относятся Розувастатин и Аторвастатин. Если уровень холестерина невысокий, то подойдет более простой Симвастатин.
Действие фибратов направлено на нормализацию уровня липопротеинов. На фоне их приема расщепляются липиды очень низкой плотности, снижается низкоплотный холестерин и повышается уровень «полезного» холестерина. Чаще всего в схему лечения атеросклероза включают Фенофибрат.
Секвестранты желчных кислот связывают желчные кислоты, которые поступают в кишечник. Образовавшиеся таким образом соединения выходят из организма вместе с калом. В результате этого процесса организм вынужден вырабатывать новые желчные кислоты из имеющегося в организме холестерина.
За счет этого снижается общий холестерин и липопротеиды низкой плотности. К таким препаратам относятся Колестипол и Колестирамин. Ингибиторы всасывания холестерина ограничивают усвоение холестерина, поступающего в организм вместе с пищей. В результате этого процесса нормализуется показатели жирового обмена.
Хирургические методы лечения атеросклероза сердца
Если образовавшаяся на внутренней поверхности сосудистой стенки холестериновая бляшка значительно перекрывает просвет коронарных сосудов, решается вопрос о методе хирургического лечения. Следует прибегнуть к операции и в том случае, когда невозможно контролировать симптомы заболевания с помощью медикаментозной терапии.
Хирургическое лечение атеросклероза сердца проводится с помощью различных методик:
- Коронарная ангиопластика. Представляет собой малоинвазивное вмешательство. В крупную артерию вводят катетер с баллончиком на конце. Он продвигается по сосудам под контролем специальной аппаратуры до тех пор, пока не достигнет пораженного участка. В месте наибольшего сужения баллон надувается и расширяет просвет артерии. Эта методика не предполагает извлечения атеросклеротической бляшки. Для предупреждения повторного сужения просвета в месте расширения баллончика устанавливается металлический стенд. Эта конструкция представляет собой металлический каркас, который удерживает баллончик в расширенном состоянии и не позволяет просвету сузиться. В результате этой операции сосуд удерживается в постоянно расширенном состоянии, что позволяет нормально циркулировать крови. Подобная операция часто проводится пациентам, поступившим с острым инфарктом миокарда.
- Шунтирование коронарной артерии. Если с помощью коронарной пластики кровоток не восстанавливается, то используют коронарное шунтирование. Эта методика применяется в более тяжелых случаях атеросклероза сердца. Ее цель состоит в создании обходного пути оттока крови. При этом обходится суженный участок артерии. Устанавливается своего рода сосудистый протез. Такая операция довольно длительная и занимает 3-4 часа. Вместе с тем она предполагает более длительный период реабилитации. Коронарное шунтирование показано лишь в тяжелых случаях.
- Трансплантация сердца. У некоторых больных атеросклерозом состояние сердца такое, что операция не сможет изменить состояние пациента и вылечить заболевание. Но если больной является молодым человеком и другие органы находятся в хорошем состоянии, то рекомендуется проведение трансплантации донорского сердца. В силу того, что операция технически очень тяжелая и дорогостоящая, произвести ее удается в редких случаях.
Ангиопластика со стентированием позволяет нормализовать кровоток в пораженном участке артерии
Профилактика и прогноз
Наиболее опасным осложнением атеросклероза коронарных артерий сердца является инфаркт миокарда. Также постоянная недостаточность кровообращения в сердце приводит к ослаблению этого органа. В результате этого имеющаяся нагрузка становится непосильной и развивается сердечная недостаточность. И
Ишемическая болезнь сердца (ИБС) также считается осложнением атеросклероза коронарных артерий. Прогноз атеросклероза сердца определяется такими факторами, как своевременное лечение, соблюдение диеты и здорового образа жизни. Эти три составляющие способны сдержать прогрессирование заболевания.
При формировании очагов некроза и развития острого нарушения кровотока прогноз заболевания неблагоприятный. Прогноз осложняется и для тех больных атеросклерозом, которые злоупотребляют алкоголем и курят.
Прогноз относительно жизни больного определяется степенью поражения коронарных сосудов и наличием иных тяжелых хронических заболеваний. Так, при поражении одной коронарной артерии, но сохранении функции левого желудочка прогноз выживаемости на протяжении 5 лет превышает 90%.
У пациента с поражением 3-х и более коронарных артерий и тяжелым нарушением функционирования левого желудочка прогноз выживаемости неблагоприятный — менее 30% на 5 лет. Риск внезапной смерти при атеросклерозе коронарных сосудов увеличивается при наличии следующих факторов:
- аритмия;
- тахикардия;
- надрывы сосудов;
- сосудистые заболевания, в том числе тромбоз;
- тяжелые травмы;
- повреждение сердечного клапана.
Если симптомы заболевания были выявлены вовремя и лечение начато, то риск развития осложнений существенно сокращается. Пациентам с атеросклерозом следует следить за своим питанием, отказаться от употребления жирных продуктов и вести здоровый образ жизни.
Неукоснительное соблюдение рекомендации относительно лечения атеросклероза сердца поможет избежать опасных для жизни последствий
Для профилактики атеросклероза коронарных артерий сердца рекомендуется соблюдать следующие меры:
- полный отказ от курения;
- полноценная физическая активность;
- соблюдение принципов правильного питания;
- своевременное и полное лечение заболеваний, связанных с сосудами и сердцем;
- контроль артериального давления;
- ограничение тяжелого физического труда;
- контроль за массой тела;
- избегание стрессов.
Атеросклероз коронарных артерий сердца является опасным заболеванием и требует серьезного лечения. Поэтому при проявлении тревожных симптомов рекомендуется сразу обратиться к врачу. Тщательная диагностика поможет составить эффективную схему лечения. Важно строго соблюдать рекомендации врача.
Источник: https://bezholesterina.com/bolezni/ateroskleroticheskaya-bolezn-serdca
Атеросклеротический кардиосклероз ⋆ Лечение Сердца
Что такое атеросклеротический кардиосклероз?
Под этим понимают такое состояние миокарда, при котором происходит замещение мышечных волокон на соединительную ткань, вследствие чего нарушается функция сердца. Это не является самостоятельной патологией, такого диагноза нет в медицинских классификациях.
Атеросклеротический склероз является следствием отложения холестериновых бляшек в коронарных сосудах. Заболевание возникает обычно у мужчин среднего возраста, с лишним весом, ведущих гиподинамический образ жизни, злоупотребляющих курением и алкоголем.
Следует различать атеросклеротический и постинфарктный кардиосклероз. Это два разных состояния, имеющих различный механизм развития.
Атеросклеротический склероз сердца является следствием отложения холестериновых бляшек в сосудах, недостаточного питания кардиомиоцитов. Постинфарктный же развивается через некоторое время после перенесенного инфаркта миокарда, представляя собой рубец в сердечной мышце на месте погибших кардиомиоцитов.
Причины
Основной причиной кардиосклероза является атеросклеротическое поражение артерий, кровоснабжающих сердечную мышцу. Оно, в свою очередь, происходит из-за нарушения холестеринового обмена в организме.
Способствуют возникновению заболевания:
- недостаточная двигательная активность;
- вредные привычки;
- нездоровое питание;
- артериальная гипертензия;
- возраст старше 50 лет;
- мужской пол;
- наличие сопутствующих заболеваний.
Некоторые из этих факторов, например, курение или нездоровое питание, являются корригируемыми. То есть человек может сам прекратить воздействие неблагоприятных факторов.
При сочетании гиперхолестеринемии и сахарного диабета риск развития кардиосклероза составляет 80%.
Как развивается
Атеросклеротическое заболевание сердца формируется про стойком нарушении кровоснабжения миокарда. Кардиомиоциты получают недостаточное количество кислорода, что приводит к их гипоксии, дистрофии, а затем гибели. На месте погибших клеток образуется рубцовая соединительная ткань.
Атеросклеротическая сердечно-сосудистая болезнь развивается медленно, по мере того, как растут бляшки. Постепенно замещению на соединительную ткань подвергаются все новые и новые участки миокарда.
В течение некоторого времени работают компенсаторные механизмы, поддерживающие функцию сердца – увеличение полости левого желудочка, утолщение его стенки. Когда эти механизмы истощаются, развивается стойкая сердечная недостаточность.
По МКБ 10 атеросклеротическая болезнь сердца является начальным этапом развития ИБС. Стойкий спазм сосудов и постоянная ишемия приводят к развитию необратимых изменений в сердечной мышце – кардиосклерозу (фото). Склеротические очаги могут быть мелкими (до 5 мм) и крупными.
До формирования кардиосклероза может пройти длительное время, в течение которого у больного будут возникать приступы стенокардии.
Заболевание характеризуется появлению рубцовых тканей, вместо здоровых. Это происходит по причине поражения венечных артерий атеросклерозом, при котором в миокард не поступает достаточное количество крови.
Появление рубцовой ткани в сердечной мышце происходит под влиянием разных процессов:
- Если человек перенес воспаление миокарда. Это заболевание называют миокардитом. Оно может поражать детей после кори, скарлатины, краснухи. Во взрослом возрасте патология провоцируется туберкулезом или сифилисом. Если провести лечение, но проблему может устранить и воспаление не распространится. Но в некоторых случаях остаются рубцы, которые не обладают сократительными способностями.
- Всегда рубцы остаются после оперативных вмешательств на сердце.
- После такой формы ишемической болезни, как инфаркт. Некротический очаг может легко разорваться, поэтому нужно проводить лечение, за время которого формируется плотный рубец.
- При атеросклерозе на стенках сосудов появляются холестериновые бляшки. Они приводят к сужению их просвета и нарушению кровотока. Если мышечные волокна недостаточно получают питания, то постепенно ткани замещаются рубцами. Подобные проявления встречаются у всех людей в пожилом возрасте.
При сужении просвета коронарных артерий более чем на 70% объема крови, поступающего в сердечную мышцу, недостаточно, чтобы насытить кардиомиоциты.
Потребность в кислороде возрастает, ишемия прогрессирует, кардиомиоциты впадают в «спящий» режим, а затем гибнут. На их месте образуется фиброзный рубец, который не способен сокращаться и проводить биоэлектрические импульсы. Функции сердца нарушаются.
Нажмите фото для увеличения
Такой кардиосклероз может быть диффузным (когда небольшие группы кардиомиоцитов гибнут и замещаются равномерно по всему миокарду), очаговым (неравномерно расположенные, относительно крупные участки) или смешанным (сочетание изменений).
Причиной появления атеросклеротического кардиосклероза в 100% случаев является ишемическая болезнь сердца, которая развивается из-за сужения (стеноза) коронарных артерий в результате образования атеросклеротических бляшек.
Факторы риска
Существует несколько факторов риска, на фоне которых патология появляется и прогрессирует быстрее:
- наследственная предрасположенность;
- нарушения липидного обмена (дисбаланс между липопротеинами низкой плотности и высокой, увеличение триглицеридов и холестерина);
- артериальная гипертензия;
- сахарный диабет;
- возраст (90% после 45);
- пол (90% мужчины);
- курение;
- ожирение;
- гиподинамия;
- прием оральных (гормональных) контрацептивов;
- алкогольная интоксикация.
Сочетание факторов увеличивает риск развития атеросклеротического кардиосклероза. У курящих мужчин в возрасте после 45 лет – на 46%, с ожирением – на 34%, с сахарным диабетом – на 18%.
Дополнительные факторы, которые повышают уровень риска заболевания атеросклеротическим кардиосклерозом:
- возраст после 55-ти лет — атеросклероз «оставляет» свои очаги (холестериновые бляшки), которые имеются в сосудистой системе практически у всех пожилых людей;
- пол – мужчины доти лет заболевают в 4 раза чаще, чем женщины этого же возраста, у женщин защитный барьер (эстрогены) от данной патологии начинает рушиться в период климакса, после 50-ти лет;
- наследственная предрасположенность к болезням сердца.
Если атеросклеротический кардиосклероз оставлять без лечения, он может стать причиной смерти. Усугубляет ситуацию аневризма (повреждение сердечного клапана), если она получена после инфаркта.
Из-за разрастания соединительных тканей сердце существенно увеличивается в объеме, это приводит к изменениям функционирования миокарда:
- новообразованная ткань перекрывает путь кровотока, утрудняет сокращение сердечной мышцы;
- нарушается сокращение сердца, так как увеличенная мышца быстрее устает;
- сердечный ритм сбивается из-за того, что миокард теряет способность отвечать на все импульсы головного мозга;
- рубцы на сердечной ткани – естественные преграды для нервных импульсов, что снова-таки влияет на ритм сокращений.
При кардиосклерозе рецепторы на сердечной ткани гибнут, из-за чего миокард теряет способность насыщаться кислородом в той мере, которая необходима.
В последние годы отмечается процесс «омоложения» некоторых видов кардиальных заболеваний.
Ярким примером является атеросклеротическое поражение сосудов сердца, приводящее к развитию склеротических изменений.
Эти процессы необратимы, поэтому важно предупреждать патологию, а при возникших нарушениях правильно бороться с ней.
Полного выздоровления при атеросклеротическом кардиосклерозе не происходит, так как процессы, возникшие в миокарде, необратимы!
Однако с помощью рационально подобранной терапии можно добиться компенсации и предотвратить дальнейшие изменения. Лечение пациентов всегда многокомпонентное. Включает 4 основных направления:
- Немедикаментозный блок.
- Лекарственные назначения.
- Оперативное вмешательство.
- Профилактические мероприятия.
Важное место играют специальные школы атеросклероза, находящиеся в поликлиниках. На семинарах больным рассказывают про заболевания, проводят динамический контроль основных показателей (пульс, давление, уровень глюкозы и холестерина в крови).
Поддерживающая и симптоматическая терапия заключается в применении:
- ингибиторов АПФ;
- β-блокаторов;
- пролонгированных нитратов;
- сартанов;
- метаболических препаратов.
Эти препараты предупреждают развитие осложнений, улучшая трофику в пораженных участках миокарда.
Хирургическое лечение проводят пациентам с многососудистым поражением при неэффективности консервативной терапии. Основными направлениями считают:
- стентирование;
- аортокоронарное шунтирование;
- пересадку сердца.
Операция проводится только добровольно при письменном согласии пациента. После проведенного вмешательства также назначается медикаментозная поддержка.
- Профилактические мероприятия направлены как на предупреждение самих атеросклеротических изменений, так и на повторное появление кардиосклероза.
- Важное место при этом занимает прохождение плановых медицинских осмотров и диспансеризации, где выявляются больные и формируются группы риска по развитию патологии.
- Эффект профилактики выше у тех больных, которые обратились за медицинской помощью на начальных этапах становления патологии.
Источник: https://praviloserdca.ru/serdechnyj-pristup/ateroskleroticheskiy-kardioskleroz-diagnoz-osobennosti-lecheniya-prichina-smerti-patsientov