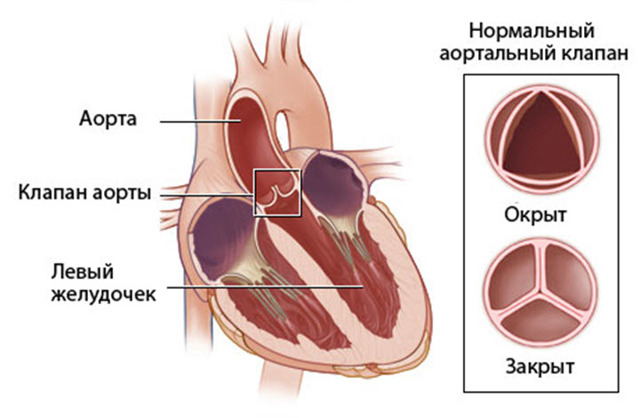
Регургитация аортального клапана — это обратный ток крови из аорты в левый желудочек. Такая патология возникает из-за неполного закрытия клапана аорты. Чаще всего эта патология наблюдается у мужчин старше 60 лет.
При аортальной регургитации лечение может быть медикаментозным или хирургическим.
Степени и формы аортальной регургитации
Данную патологию подразделяют на 4 степени в зависимости от объёма потока крови:
- при 1-й степени поток не выходит за пределы выносящего тракта левого желудочка;
- при 2-й поток распространяется до передней митральной створки;
- при 3-й поток доходит до уровня сосочковых мышц;
- при 4-й поток крови достигает стенки левого желудочка.
Причина аортальной регургитации – недостаточность аортального клапана, имеющая. Патология имеет две формы: хроническую и острую.
При хронической форме с течением времени поражаются коронарные артерии, понижается сократимость левого желудочка, развивается его дисфункция, увеличивается объём.
Всё это приводит к развитию серьёзных и крайне опасных осложнений, которые могут повлечь за собой летальный исход.
При острой форме очень быстро нарушается гемодинамика, поэтому пациенту требуется безотлагательная медицинская помощь. В противном случае существует высокий риск развития кардиогенного шока.
Причины аортальной регургитации
Основные причины острой формы:
- инфекционный эндокардит;
- расслоение восходящей части аорты;
- тяжёлые травмы грудной клетки.
Основная причина умеренной хронической регургитации:
- двустворчатый или фенестрированный аортальный клапан в сочетании с тяжёлой диастолической артериальной гипертензией.
Основные причины умеренной и тяжёлой хронической регургитации у взрослых:
- идиопатическая дегенерация клапанов или корня аорты;
- ревматизм аортального клапана;
- инфекционный эндокардит.
Основная причина патологии у детей:
- дефект межжелудочковой перегородки с пролапсом аортального клапана.
Прочие причины появления этой патологии:
- некоторые аутоиммунные заболевания;
- гипертония;
- атеросклероз;
- злокачественная гипертензия;
- последствия инфаркта миокарда;
- кардиомиопатия;
- заболевания органов ЖКТ;
- поражением клапана из-за побочного действия некоторых лекарственных средств (например, для снижения аппетита при ожирении);
- аортит на почве инфекционных заболеваний (туберкулёза и др.);
- кистозный медионекроз аорты;
- гигантоклеточный артериит и т. д.
Симптомы регургитации аортального клапана
При хроническом развитии симптомы обычно долгое время отсутствуют, а затем проявляются в таком виде:
- одышка (изначально проявляется при физической нагрузке, в дальнейшем при отсутствии лечения — в состоянии покоя);
- брадикардия, преимущественно, по ночам;
- стенокардия также по ночам.
Симптомы острой регургитации таковы:
- тяжелая одышка;
- предобморочные состояния и обмороки;
- понижение давления;
- боль в области груди;
- потеря сил;
- внезапная слабость;
- бледность;
Важно! Если вы наблюдаете такие симптомы, следует немедленно обратиться к врачу!
Кроме того, аортальную регургитацию может сопровождать отёк лёгких, при котором наблюдаются следующие симптомы:
- хриплое дыхание;
- влажные хрипы в лёгких;
- ощущение нехватки воздуха;
- синюшность кожи;
- при кашле отходит мокрота с пеной и кровью;
- тоны сердца приглушены.
Диагностика аортальной регургитации
Диагностика проводится в несколько этапов. На первом этапе врач осматривает пациента, записывает жалобы, измеряет давление, прослушивает сердце.
Признаки, выявляемые при осмотре:
- лёгкое качание головы в ритме пульсации сердца;
- пульсация сонных артерий;
- дрожь в области основания сердца;
- шум на аорте и т. д.
Если врач наблюдает какие-либо признаки патологии, он назначает дальнейшие обследования, к которым относятся:
- Эхокардиография: самый информативный из методов диагностики. Эхокардиография бывает двухмерной, она определяет размер корня аорты, характеристики левого желудочка, тяжесть лёгочной гипертензии и некоторые другие показатели. Кроме того, применяются эхокардиография с допплерометрией, которые определяют величину потока крови. Также этот метод позволяет оценить прогноз. Он обнаруживает нарушение тока крови даже в бессимптомной стадии заболевания.
- Рентгенография: определяет, насколько гипертрофированы левый желудочек и восходящая часть аорты, обнаруживает отложения кальцинатов при их наличии.
- Электрокардиография: помогает выявить перегрузку левых отделов сердца; в начальной стадии заболевания неинформативна.
- Коронарография: выполняется перед операцией на сердце, в других случаях не используется для диагностики.
- Фонокардиография и другие.
Лечение регургитации аортального клапана
Лечение подразделяется на два вида:
- медикаментозную терапию;
- оперативное вмешательство.
Медикаментозное лечение
Медикаментозная терапия направлена на понижение верхнего давления и уменьшение возвратного потока. Наиболее часто для оптимизации функций левого желудочка применяют вазодилататоры («Гидралазин» и др.
) Но следует отметить, что они применяются только при тяжёлой форме патологии, если регургитация незначительная (лёгкая или средняя), их не назначают. Ещё их применяют пациенты, отказавшиеся от хирургического вмешательства, а также уже перенесшие операцию. При минимальной регургитации назначаются диуретики («Верошпирон» и др.
) и ингибиторы АПФ («Лизиноприл» и др.) Также пациенту следует понизить физические нагрузки и регулярно проходить осмотр у врача-кардиолога.
Оперативное вмешательство
Оперативное лечение производится при таких показаниях:
- если симптомы регургитации возникают при нормальной физической активности или в покое;
- если диагностирована тяжёлая и/или острая форма патологии;
- если симптомы отсутствуют, но выражена дилатация.
Суть операции заключается в том, что поражённый клапан удаляется, а на его место устанавливается имплант. Операция является полостной и имеет достаточно высокий риск появления осложнений.
Она противопоказана пациентам, перенёсшим инфаркт миокарда и имеющим недостаточность левого желудочка высокой степени тяжести.
Впоследствии для профилактики осложнений, в частности инфекционного эндокардита, который может спровоцировать повторное развитие патологии, назначаются курсы антибиотикотерапии при всех инвазивных процедурах, даже таких, как лечение и удаление зубов.
Прогноз регургитации аортального клапана
Прогноз зависит и от развития и стадии основного заболевания, и от степени регургитации. Также важно своевременное лечение, в частности — хирургическое. При его отсутствии сердечная недостаточность может развиться в течение двух лет с момента появления первых симптомов.
Все нижеперечисленные прогнозы даются с учётом своевременной замены клапана. При минимальной и умеренной регургитации (1 и 2 степень) прогноз на ближайшие 10 лет достаточно высок – 80 – 95%.
Этот показатель отображает, насколько важно вовремя диагностировать патологию. Чем выше степень регургитации, тем заметнее снижается прогноз. При 3 степени он примерно равен 50%, а при 4 сердечная смерть может оказаться внезапной.
Также это характерно при остром развитии патологии.
Для улучшения прогноза всем пациентам с любой стадией течения заболевания следует соблюдать здоровый образ жизни, в который входит:
- отказ от вредных привычек (алкоголя, особенно в избытке, и курения);
- соблюдение режима питания (регулярное сбалансированное питание без переедания);
- нормализация массы тела;
- нормализация физических нагрузок (от усиленных тренировок следует оказаться в пользу прогулок на свежем воздухе и умеренных упражнений);
- избегание стрессовых ситуаций.
Источник: https://kardiodocs.ru/vessels/aorta/simptomy-lechenie-prognoz-pri-aortalnoj-regurgitatsii.html
Аортальная регургитация: причины, симптомы, диагностика и лечение
Аортальная регургитация (АР) – заброс крови в ЛЖ сердца, что обусловлено недостаточностью клапана аорты.
Нет точной информации в отношении того, насколько распространен этот дефект в тяжелом и хроническом проявлении.
По итогам некоторых исследований есть данные, согласно которым среди мужчин это состояние встречается в 13% случаев, а среди женщин – почти в 9%. При этом чаще всего эпизоды проявлялись в легкой степени.
Есть несколько видов регургитации. В митральной, аортальной и другой регургитации всегда принимает участие соответствующий клапан. Для проблем с его закрытием есть разные причины.
Регургитация аортального характера – результат действия двух главных механизмов, а именно расстройства листка и дилатации корня аорты.
В последнем случае кольцо, к которому присоединяется клапан, расширяется, поэтому отверстие становится очень большим для неповрежденных клапанов.
Если учитывать сопоставимый объем крови, которая извергается сквозь некомпетентный левосторонний кардиальный клапан, регургитация аортального типа всегда связывается с большой нагрузкой, которая оказывается на ЛЖ. Такого не наблюдается в случае с митральной регургитацией.
Кровь, которая просачивается через плохо функционирующий митральный клапан в полость, поднимает левожелудочковую рабочую нагрузку мягко. А вот кровь, которая возвращается к ЛЖ сквозь проблемный аортальный клапан, должна быть снова изгнана в аорту, что сильно увеличивает рабочую нагрузку.
Конечно, и при митральной и любой другой регургитации не происходит ничего хорошего, однако степени тяжести отличаются. Из-за такого отличия митральной регургитации от аортальной в последнем случае гипертрофия ЛЖ более явная. Кроме того, большой кровяной объем, который обрабатывается ЛЖ, способствует еще большему расширению.
Причины
Было время, когда регургитацию аортального клапана связывали с ревматизмом, который может протекать с митральным стенозом или без него. В западных странах случаев заболеваемости ревматизмом стало меньше, поэтому причина поменялась
Хроническая регургитация стала связываться с заболеванием аортального корня, которое влияет на область аорты, расположенной выше клапана. Аортит имеет значение и может быть связан с некоторыми вариантами ревматоидного артрита и может быть последствием атеросклероза у людей преклонного возраста.
АР может быть двух видов – острой и хронической. Есть две первые причины острой формы:
- инфекционный эндокардит;
- расслоение восходящей аортальной зоны.
Если говорить о взрослых, то умеренная хроническая АР в большинстве случаев вызывается двустворчатым клапаном аорты. Такое наблюдается особенно тогда, когда развилась тяжелая диастолическая артериальная гипертензия.
В детском возрасте наиболее распространенная причина АР – дефект межжелудочковой перегородки, который сочетается с пролапсом митрального клапана.
В некоторых случаях аортальная регургитация вызывается серонегативной спондилоартропатией, сифилитическим аортитом, а также:
- артериитом Такаясу;
- надклапанным аортальным стенозом;
- расслоением аорты;
- аневризмой грудной аортальной части;
- артритом, который связан с язвенным колитом, и некоторыми другими заболеваниями.
Если регургитация развивается остро, в левом желудочке резко увеличивается диастолический объем. Не происходит полноценного развития адаптивных механизмов. Конечный диастолический объем с большой скоростью нарастает даже в правом желудочке.
В этих условиях сердечная работа осуществляется по-другому, так как сокращение волокон миокарда – это производная длины волокон. Выброс крови в аорты в скором времени снижается, потому что компенсаторные функции не способны образовываться с такой же скоростью, с какой нарастают негативные изменения.
Все это может стать причиной развития легочного отека и кардиогенного шока.
При хронической регургитации компенсаторные функции сердечной деятельности в экстремальных условиях включаются быстро, поэтому в скором времени начинается адаптационный процесс. Постепенно происходит увеличение диастолического объема. Не сразу, а постепенно левый желудочек выгоняет кровь, поэтому сердечный выбор нормальный.
Но при хронической регургитации увеличиваются размеры сердечный полостей, хотя по времени объемы этого процесса не такие большие. Становится сильнее систолическое напряжение сердечный стенок, а в итоге развивается гипертрофия левого желудочка. Ясно, что компенсаторные функции работают не безгранично, поэтому механизмы выброса все равно ухудшатся, что будет говорить о стадии декомпенсации.
При аортальной, митральной и другой регургитации установление причины играет важную роль в постановке диагноза и выборе метода лечения. Несмотря на то, что АР – это не заболевание, которое всегда угрожает жизни, нужно уменьшить все возможные риски и последствия. Для этого желательно вовремя выявить признаки. Но так ли это просто, как может показаться?
Симптомы
При митральной, аортальной и другой регургитации есть признаки, которые помогают выявить заболевание, хотя они проявляются не всегда. При острой регургитации первый симптом – кардиогенный шок. Это связано с тем, что миокард не может справляться с резко возросшим кровяным объемом. В такой ситуации пациенты жалуются на следующие признаки:
- слабость;
- низкое артериальное давление;
- одышку и последующий отек легких.
А вот при хронической форме регургитации признаков может долго не быть. В период, когда симптомов нет, компенсаторные функции возлагаются на механизмы адаптации.
Это значит, что сердечные полости постепенно увеличивается, появляется гипертрофия левого желудочка. Интересно, что признаки начинают проявлять себя на четвертом или пятом десятке жизни человека. Первый симптом – это в большинстве случаев одышка.
При этом человек не такой выносливый, как раньше, начинает проявляться сердечная астма.
Если аортальная регургитация 1 степени может не проявляться явно и обнаруживается случайно при обследовании, то на поздних стадиях заболевания происходит развитие стенокардии напряжения. Она может проявляться даже в ночной период. При этом присутствуют следующие признаки:
- холодный, липкий пот;
- нехватка воздуха;
- страх смерти.
Человек может жаловаться на то, что не может переносить сердечные удары в лежачем положении. Пациентам сложно переносить грудную боль, которая является результатом сердечных ударов. Если человек испытывает эмоциональное возбуждение, при котором появляется тахикардия, голова покачивается в такт сердечным ударам.
К сожалению, многие пациенты пытаются лечиться самостоятельно или вовсе не обращают внимания на опасные признаки. В итоге болезнь нарастает. Важно помнить, что самостоятельное лечение, равно как и невнимательное отношение к своему здоровью, могут привести к опасным последствиям.
Конечно, лучше всего регулярно обследоваться. В этом случае, даже если признаки при митральной, аортальной и другой регургитации не проявляют себя, в процессе обследования все будет выяснено. Это даст возможность раньше начать лечение и свести к минимуму все плохие последствия.
Диагностика
Есть несколько диагностических методов, которые позволяют выявить проблемы с аортальным клапаном:
- электрокардиография;
- рентгенография органов, расположенных в грудной клетке;
- УЗИ сердца.
О таком методе, как электрокардиография, знают многие. Его проведение не занимает много времени, но информации он дает много. Все же его может быть недостаточно для того, чтобы поставить точный диагноз, выявить причину заболевания и назначить результативное лечение.
Рентгенограмма позволяет очень хорошо рассмотреть увеличение сердечных размеров. Если регургитация сочетается с аортальным стенозом, с помощью рентгенограммы может быть выявлена кальцификация клапанных створок. Кроме этого, определяются аневризматическое аортальное расширение, увеличенные размеры предсердия слева и некоторые другие признаки.
Если рентген проводится не всем пациентам, то УЗИ советуется выполнять всем, у кого есть АР или подозрения на это. Дело в том, что эхокардиография помогает определить, насколько выражена гипертрофия сердечных отделов. Она позволяет оценить и подтвердить тяжесть острой и хронической регургитации, определить, в каком состоянии находится центральная гемодинамика.
Если нет симптомов при регургитации аортального типа, УЗИ сердца советуется проводить один раз в 12 месяцев. Если же признаки на лицо, оно должно выполняться раз в полгода, а если регургитация принимает тяжелый характер, необходимо консультироваться с кардиохирургом.
В процессе диагностики обычно не используется коронарография. Но она часто нужна перед тем, как проводить операцию, даже если нет стенокардии.
Это связано с тем, что у 20% пациентов с тяжелой регургитацией выявляется тяжелая ишемическая болезнь сердца, которая может являться показанием к сопутствующему хирургическому лечению.
Часто пациенты сами решают, какие методы диагностики им нужны, а какие нет. Правильно ли это? Если есть соответствующее медицинское образование и опыт в этой сфере, то сам себе врач может назначить обследование и даже лечение, но все равно советуется. Но если ситуация не такая, то необходимо прислушиваться только к квалифицированному мнению врача.
Он назначает обследование, исходя из анамнеза, текущего состояния, жалоб. А вот выбрать место проведения обследования часто можно самостоятельно. Возможно, лучше всего выбрать платную медицинскую клинику, в которой используется современное оборудование. Это позволит сделать диагноз более точным, что, несомненно, повлияет на назначение конкретного лечения.
Лечение
Сегодня разработаны результативные методы лечения митральной, аортальной регургитации и других ее проявлений. Опять же, не нужно делать собственные выводы в отношении лечения, так как только у врача есть полная картина состояния человека, и он знает, как и когда нужно использовать конкретный метод лечения.
Если выявлена острая форма АР, нужно безотлагательно провести замену клапана. Для этого проводится операция, в процессе которой удаляется нерабочий клапан и устанавливается искусственный, хорошо функционирующий аналог.
После проведения такой операции врачи назначают прием некоторых лекарственных препаратов, среди которых находятся вазодилататоры, инотропные средства. Но подобные операции всегда связываются с высоким риском осложнений.
Ее нельзя проводить пациентам, которые перенесли инфаркт миокарда и тяжелую недостаточность ЛЖ.
Хроническая аортальная регургитация лечится в зависимости от симптомов, которые проявляются у пациента. Если они мешают ему вести полноценный образ жизни, также проводится замена клапана оперативным путем.
Если признаки незначительные, человек должен снизить тяжесть физических нагрузок и регулярно обследоваться у врача. Он может назначить ему прием вазодилататоров, которые помогают оптимизировать функции ЛЖ. Если имеется желудочковая недостаточность, могут быть назначены диуретики и другие препараты.
При митральной, аортальной и другой регургитации принимать назначенные лекарственные средства необходимо строго согласно назначениям врача! Нельзя самостоятельно увеличивать или уменьшать дозу.
Если возникают какие-то побочные действия, следует немедленно обратиться к лечащему врачу.
Тем, кому был установлен другой клапан и даже пациентам, имеющим АР, важно предотвратить инфекционный эндокардит.
Профилактические меры включают употребление антибиотиков, что особенно важно делать при таких процедурах, как:
- удаление зубов или их лечение;
- удаление гланд;
- оперативное вмешательство мочевыводящих путей;
- операции на органах ЖКТ и так далее.
В качестве профилактики можно принимать такие антибиотики, как ампициллин, амоксициллин, но назначать их тоже должен врач.
Прогноз заболевания зависит от конкретного диагноза. Если регургитация протекает во второй или третьей степени и нет явных симптомов и дисфункции ЛЖ, прогноз благоприятный.
При первой степени недостаточности клапана аорты вероятность того, что человек проживет еще 10 лет, составляет 95%. Самый неблагоприятный прогноз дается при тяжелой регургитации.
Есть риск внезапного летального исхода из-за недостаточности ЛЖ, которая отягощена ишемией миокарда.
Очень важны своевременная диагностика и четкое соблюдение рекомендаций врача. Даже если выявлена тяжелая степень регургитации, не нужно отчаиваться! Внимательное отношение к себе позволит продлить жизнь и сделать ее успешной!
Источник: https://cardio-life.info/zabolevaniya-serdca/aortalnaya-regurgitaciya.html
Что происходит при регургитации аортального клапана 1 степени?
При аортальной регургитации 1 степени для жизни больного нет никакой опасности. Подвержены этому заболеванию, как взрослые, так и дети независимо от половой принадлежности. Однако даже при всей безопасности следует учитывать, что все сердечно-сосудистые патологии связаны с определенными рисками. Что представляет это заболевание и требует ли оно лечения?
Регургитация аортального клапана: особенности
Многие люди в привычной жизни не сталкиваются с самим понятием «регургитация», так что же это такое? Объясняя этот термин, можно сказать, что регургитация – это физиологическое явление, при котором происходит возврат потока жидкости. Присоединяя к термину слова «аортального клапана», делаем вывод, что это ничто иное как обратное движение крови в левый желудочек из-за неполного закрытия клапана.
Как все происходит? Из предсердия кровь попадает в левый желудочек, которая толчком выгоняется в аорту. Именно с этого крупного сосуда начинается обогащение необходимыми питательными веществами и кислородом других органов.
Движение крови происходит в одну сторону, этот механизм действия контролируют клапаны. Роль аортального в данном случае служит для пропускания тока крови при сжимании желудочка и не допущение его обратного выброса.
При выявленном нарушении недостаточности аортального клапана кровь идет обратным ходом при расслаблении желудочка.
В зависимости от площади неполного закрытия створок, а также увеличения желудочка выделяются следующие степени поражения:
- 1 степень – обратное движение крови происходит на 0,5 см и менее (легкая).
- 2 степень – обратное движение крови от 0,5 до 1 см (средняя).
- 3 степень – обратное движение крови более чем на 1 см (тяжелая).
Именно от этих степеней зависят методы медицинского контроля, необходимого хирургического вмешательства, а также риски присоединения других сердечно-сосудистых осложнений.
Что происходит при аортальной регургитации 1 степени?
Регургитация аортального клапана 1 степени – это сравнительно легкое протекание данного нарушения, которое в большинстве случаев не вызывает каких-либо внешних признаков. Очень часто заболевание удается выявить на диагностическом приеме у кардиолога с проведением плановой ежегодной диагностикой сердца – ЭКГ.
Как мы уже поняли, при первой степени говорить о серьезном заболевании еще рано, скорее это просто дисфункция клапанного механизма сердца, которая не сказывается на сердечной деятельности.
Согласно статистике выявление регургитации аортального клапана с разными степенями и признаками проявления в хронической форме диагностируется почти у каждого десятого пациента, посетившего кабинет функциональной диагностики.
Причины такого состояния
Причин выделяется достаточное количество. Этиологию можно разделить на две основополагающие группы – это:
- влияющие на нарушение работы клапана;
- причины, поражающие аорту.
Клапанные нарушения имеют такие предрасполагающие факторы:
- Появление ревматического воспалительного поражения с преимущественной локализацией по линии клапана. В этом случае на начальном этапе происходит сморщивание створок и образование отверстия для прохождения крови в систолическую фазу в полость левого желудочка.
- Перенесенный инфаркт миокарда;
- Развивающаяся кардиомиопатия.
- Воспаление легких.
- Врожденный порок сердца у ребенка, при котором вместо трех створок образуется две, также сюда относится и межжелудочковый дефект перегородки.
- Ревматоидный полиартрит, болезнь Бехтерева и сифилис, которые запускают специфические аутоиммунные процессы в восходящем отделе аорты.
- Развитие бактериального сепсиса, при котором происходит поражение дуг аорты и эндокарда.
- Наличие атеросклеротических бляшек и уплотнение створок на фоне атеросклероза.
- Гипертоническая болезнь сердца.
- Перенесенные тяжелые инфекционные заболевания с развитием острых стадий интоксикации.
- Злокачественные новообразования в организме человека.
- Механические травмы, влекущие за собой разрыв мышечного слоя, который сокращает створки.
При поражении аорты выделяется следующая этиология:
- пожилой возраст и необратимые изменения, которые вызывают дилатацию;
- расслаивающаяся стенка аневризмы;
- гипертоническая болезнь сердца в злокачественном протекании;
- воспаление аорты при некоторых видах заболеваний;
- некроз среднего слоя аорты, вызванный кистозным новообразованием;
- артериит гигантоклеточный.
Также среди всех причин можно выделить еще одну, весьма специфическую. На риск появления регургитации аортального клапана 1 степени может повлиять прием лекарственных препаратов, снижающих аппетит для похудения.
Клиническая выраженность
Прежде чем говорить о возможных симптомах, необходимо выделить формы протекания. Регургитация встречается в таких стадиях проявления:
При острой форме симптомы могут напоминать признаки сердечной недостаточности, а именно:
- появление резкой слабости;
- бледность кожных покровов;
- снижение артериального давления;
- нарастающая одышка.
Хроническое протекание этого патологического нарушения может годами не беспокоить человека и не давать «знать о себе». При прогрессировании и переходе на другую степень тяжести можно отметить такую клиническую выраженность:
- появление одышки даже при незначительных физических упражнениях и нагрузке, также характерной особенностью является внезапная одышка в ночное время;
- учащение сердцебиения;
- появление болевых ощущений в грудной клетке в области сердца;
- систематически появляющаяся мигрень;
- внезапное снижение веса;
- в некоторых случаях повышение температуры тела;
- дисфункциональные явления левого желудочка;
- головные боли и головокружения.
Какая необходима диагностика и лечение?
Заприметив настораживающие симптомы, человек обращается к терапевту или сразу к врачу-кардиологу. На первичном приеме специалист собирает анамнез, проводит осмотр пациента и назначает необходимые методы исследования. В данном случае применима такая диагностика:
- ЭхоКГ двухкамерное. В данном случае производится оценка состояния аорты, строение клапана и функциональные особенности левого желудочка.
- Доплеровское исследование. При помощи данного мониторинга врач может оценить работу сердца на протяжении всего дня.
- Рентген груди. В случае наличия нарушения на рентгеновском снимке будет проецироваться увеличение сердца, а также и корня аорты.
- ЭхоКГ. Позволяет выявить степень тяжести заболевания, чтобы составить определенную картину о его протекании.
- Коронография. Используется крайне редко, т. к. подобный вид исследования необходим перед непосредственным проведением операции.
При выявлении регургитации аортального клапана 1 степени врач дает рекомендации по ведению здорового образа жизни.
Лечение
Регургитация аортального клапана 1 степени в хронической форме специфического лечения не требует. Здесь необходимо обязательно посещать врача для прохождения своевременной диагностики и оценке состояния работы сердца. Также при исследовании выясняется, не ухудшилось ли протекание нарушения, и нет ли на ее фоне каких-либо осложнений.
При острой форме может потребоваться замена клапана, а также назначение антибактериальной терапии, чтобы предотвратить риск развития бактериемии. В хронической форме врач дает следующие рекомендации:
- пешие прогулки на свежем воздухе;
- ежедневные физические упражнения и занятие спортом, рекомендованным для улучшения сердечной деятельности;
- исключение стрессовых раздражителей и повышение стрессоустойчивости;
- поддержка правильного сбалансированного питания;
- соблюдение режима дня им отдыха.
Регургитация при первой степени хоть и не серьезное нарушение, однако, если не придерживаться рекомендаций врача, можно значительно усугубить свое состояние. При присоединении сердечного заболевания возможны осложнения в виде кардиогенного шока, сердечной недостаточности и т. д.
(4
Источник: http://SosudInfo.com/heart/regurgitatsiya-aortalnogo-klapana.html
Симптомы и лечение аортальной регургитации в первой степени
Аортальная регургитация, это дисфункция клапана аорты, при которой створки не закрываются плотно, что ведет к обратному кровотоку в желудочек левой камеры из аорты во время расслабления сердца.
К основным причинам возникновения этого недуга относят – эндокардит, врожденный порок в виде двустворчатого строения клапана, болезни соединительной ткани и другое.
Диагностировать болезнь можно с помощью инструментальных методов, в частности ЭхоКГ.
В статье будет подробно описана симптоматика заболевания, категории развития болезни клапана, а также лечение и врачебные предписания для пациентов с диагнозом аортальная регургитация. По мере ознакомления со статьей, у читателя могут возникнуть вопросы.
Специалисты портала проводят бесплатные консультации 24 часа в сутки.
Комментируйте медицинские обзоры и задавайте дополнительные вопросы.
Признаки заболевания
Аортальная регургитация 1 степени, это довольно распространенное заболевание, которое диагностируется у многих людей, невзирая на половую принадлежность и возрастную группу. Бытует мнение, что недуг не представляет опасности для жизни. Но так ли это?!
На рисунке ниже можно увидеть, как выглядит болезнь.
Заболевание клапана имеет две фазы – острая и хроническая. В первом случае признаки болезни аналогичны недостаточности сердца. Во втором, болезнь протекает без симптомов на протяжении долгих лет. При прогрессировании болезни степень тяжести состояния ухудшается, и появляются следующие признаки:
- Незначительная одышка при выполнении физических упражнений и нагрузках.
- Одышка, при которой человек комфортно себя чувствует только в положении сидя.
- Одышка в ночное время суток.
- Систематические мигрени.
- Учащенный ритм сердца.
- Болевой синдром в грудном отделе диагностируется у 7% пациентов.
- Симптомы эндокардита: снижение веса, лихорадочное состояние, анемия и т.д.
- Дисфункция желудочка левой камеры.
Симптоматическая картина напрямую зависят от тяжести заболевания. По мере того как хронический процесс прогрессирует давление в пульсе и во время систолы в артериях увеличивается. При регулярном обследовании доктор может фиксировать со временем, как толчок в желудочке нарастает и уходит вниз.
- На рисунке выше дана наглядная информация о всех признаках проявления заболевания.
- Что касается причин возникновения, то в данном случае провоцирующими факторами являются:
- Аномальное строение клапана, обусловленное врожденным дефектом. В медицине принято считать такое проявление индивидуальной особенностью. Лечение не проводится, т.к. отклонение не считается опасным.
- Различные травмы или перенесенные болезни, которые повлияли на изменение тканей. Если аортальная регургитация возникала после ангины или скарлатины, то пациент должен пройти дополнительную диагностику во избежание ревматизма сердечного органа.
- Воспалительный процесс в сухожильных клапанах, в т.ч. разрыв.
При хронической стадии заболевания, доктор во время пальпации может определить течение заболевания по систолическим признакам: дрожь в верхушке сердечного органа, в сонных артериях. Это обусловлено увеличенным ударным объемом и пониженным давлением в аорте во время диастолы. Для того чтобы в полной мере оценить тяжесть недуга, следует пройти ряд обследований и сдать соответствующие анализы.
Диагностические методы
Первичный диагноз устанавливается на приеме у кардиолога. Проводится анамнез, осмотр пациента и инструментальные виды диагностики. К ним относят:
- Метод Доплера, который позволяет выявить величину потока регургитации.
- Двухмерное ЭхоКГ. В ходе диагностики оценивают корень аорты, особенности анатомического строения клапана и работоспособность желудочка левой камеры.
- ЭхоКГ дает возможность анализа тяжести болезни, выявить вегетацию и составить прогноз.
На рисунке ниже приведены изображения, по которым определяют признаки заболевания во время ЭхоКГ.
- Рентгенография полости грудины позволяет классифицировать увеличение объема сердца, корень аорты.
- Коронография. Редко используется как диагностический метод, т.к. она проводится непосредственно перед операцией.
Если болезнь имеет высокую тяжесть течения, то проявляются такие признаки, как отечность легких дыхательных путей и недостаточность сердечного органа. В этом случае могут проводить исследования с физ.нагрузкой для того чтобы проанализировать клинику патологии. Также этот метод могут использовать, если есть сомнительная симптоматика.
Мы рекомендуем!
Изучив внимательно методы Елены Малышевой в лечении тахикардии, аритмии, сердечной недостаточности, стенакордии и общего оздоровления организма — мы решили предложить его и вашему вниманию…
Читать подробнее…
Как лечить заболевание?
Первоначальное лечение проводят следующим образом:
- Изменение образа жизнедеятельности. Так как регургитация в первой степени не опасна, то врачи рекомендуют: аэробные нагрузки и спорт в умеренном режиме, снижение псиоэмоциоанальных нагрузок, регулярное обследование у лечащего врача. При таком заболевании клапанов беременность и роды протекают в штатном режиме, но под наблюдением кардиолога.
- Лечение сопутствующих заболеваний. Риск развития недуга с возрастом повышается, поэтому чтобы предупредить дальнейшее развитие болезни клапана, следует строго следить за здоровьем. Приобретенные заболевания могут привести к ухудшению состояния и переход на 2 и 3 стадию. Если диагностирована острая фаза, то требуется протезирование. При риске инфицирования проводится профилактика антибиотиками.
В зависимости от степени тяжести применяют лечение медикаментами. Основная цель такой терапии – снизить артериальное давление во время систолы и уменьшить регургитацию. В качестве препаратов назначают нифедипин, гидралазин, ингибиторы и другие вазодилататоры.
Терапия проводится в следующих случаях:
- Лечение клапана занимает длительный период и есть признаки дисфункции желудочка левой камеры.
- Хирургия противопоказана и есть кардиальные причины.
- С целью проведения минимальной терапии для улучшения гемодинамики с ярковыраженными признаками недостаточности сердца.
- Уменьшения тяжести симптомов при высокой регургитации, расширении полости желудочка, но при этом у пациента выброс фракции в норме.
На основании того, что есть благоприятный прогноз у пациентов с заболеванием первой степени, вазодилататоры не назначают. Также нельзя их принимать больным с незначительной или средней тяжестью АР и при адекватной систоле желудочка левой камеры.
Для того чтобы назначить хирургическое вмешательство, необходимы объективные показания.
К ним относят больных с тяжестью аортальной регургитации клапана. При этом учитывают клинические проявления, дисфункцию систолического состояния желудочка левой камеры и другие операции в сфере кардиологии.
Программный комплекс с использованием оборудования проводят у людей при отсутствии симптоматической картины, но с тяжелым видом такого заболевания. А также если фракция выброса составляет больше 50%, и при этом имеется дилатация желудочка.
Ведение пациентов с диагнозом аортальная регургитация
Регулярность посещения доктора и проведение диагностики клапана зависит от формы заболевания и степени ее развития.
Пациенты, у которых отсутствуют симптомы, а функция систолы желудочка в норме посещают кабинет кардиолога не реже одного раза за год. Обследование в форме эхокардиографию делают один раз в два года.
Аортальная ругургитация, протекающая без признаков заболевания, но в тяжелой форме и нормальной систолой обследуются каждые полгода.
Инструментальная диагностика осуществляется каждый год. При проявлении симптоматической картины и изменениях при физических упражнениях, Эхо КГ делают сразу, не дожидаясь обозначенного срока.
Все пациенты обязаны проходить профилактику для предупреждения инфекционного эндокардита. Пациенты с диагнозом «Ревматический порок» в качестве проходят комплекс мероприятий, направленных на снижение риска рецидива.
При этом заболевании к лечению могут подключить гипотензивные лекарства. Это обусловлено высоким давлением в аорте. Также противопоказано занятие профессиональным спортом и тяжелыми нагрузками.
Дополнительная информация
При регургитации клапана аорты следует всем пациентам придерживаться следующих рекомендаций:
- Действовать на основании инструкций, выданных лечащим доктором.
- Принимать лекарства по расписанию, т.к. адекватная лекарственная терапия залог улучшения состояния здоровья и отсрочка операции.
- Посещение кабинета кардиолога один раз в 6 месяцев или по расписанию. Все зависит от степени недуга и необходимости проведения инструментальной диагностики.
- Снизить прием жидкостей в любом виде и соленых продуктов (в т.ч. соль).
- По любым вопросам и новым методикам советоваться с доктором.
- При планировании любых хирургических вмешательств (в т.ч. стоматология) консультироваться с врачом.
- В случае плохого самочувствия немедленно связываться с лечащим специалистом (усиление одышки, приступы астматического удушья и т.п.)
Прогноз будет благоприятным, если выполнять все предписания доктором. Что касается статистики, то у больных без симптоматики и нормальной деятельностью левого желудочка, смертность не достигает 5% ежегодно. В случаи отягощения болезни стенокардией и недостаточностью сердца, риск летального исхода увеличивается на 20% за год.
Наихудшее развитие выявлено у пациентов в преклонном возрасте, когда регургитация протекает наряду с ишемией и при тяжелых признаках.
Большое значение на течение заболевания и прогнозирование накладывает норма фракции выброса, размер желудочка левой камеры сердца как во время систолы, так и диастолы.
Резюмируя обзор, следует подчеркнуть, что ежегодное обследование имеет большое значение не только для пациентов с пороками сердца, но и здоровых людей. Ведь многие заболевания долгое время протекают бессимптомно, не нарушая обычный образ жизни. А вовремя проведенная диагностика организма позволяет предупреждать заболевания, а, следовательно, вовремя начинать лечение.
Источник: http://cardiologiya.com/bolezni/arterija/aortalnaya-regurgitaciya.html
Аортальная регургитация. Клинические рекомендации
- Аортальная недостаточность
- Аортальная регургитация
- Протезирование аортального клапана
- Клапанные пороки сердца
- АД – артериальное давление
- АКШ – аортокоронарное шунтирование
- АН – аортальная недостаточность
- АР – аортальная регургитация
- АС – аортальный стеноз
- ДАК – двустворчатый аортальный клапан
- ДЛА – давление в легочной артерии
- ИКС – искусственный клапан сердца
- ИЭ – инфекционный эндокардит
- КАГ- коронароангиография
- КБАВ – катетерная баллонная аортальная вальвулопластика
- КДР – конечный диастолический размер
- КПС- клапанные пороки сердца
- КСО – конечный систолический объем
- КСР – конечно-систолический размер
- ЛЖ – левый желудочек
- ЛП – левое предсердие
- МК – митральный клапан
- ПМК – протезирование митрального клапана
- МН – митральная недостаточность
- МНО – международное нормализованное отношение
- МР – митральная регургитация
- НМК – недостаточность митрального клапана
- ПАК – протезирование аортального клапана
- ПЖ – правый желудочек
- ПМК – пролапс митрального клапана
- ПМК – протезирование митрального клапана
- РГ – рентгенография грудной клетки
- СИ – сердечный индекс
- ТИАК — транскатетерная имплантация аортального клапана
- ТН – трискупидальная недостаточность
- ТТЭхоКГ – трансторакальная эхокардиография
- ФВ – фракция выброса
- ФК – функциональный класс
- ФП – фибрилляция предсердий
- ФУ – фракция укорочения
- ЧПЭхоКГ – чреспищеводная эхокардиография
- ЭКГ – электрокардиография
- ЭКС – электрокардиостимулятор
- ЭхоКГ – эхокардиография
- NYHA – New York Heart Association (Нью-Йоркская ассоциация сердца)
Термины и определения
Клапанные пороки сердца — нарушение деятельности сердца, обусловленное морфологическими и/или функциональными изменениями одного или нескольких его клапанов. Изменения клапанов могут быть в виде стеноза, недостаточности или их сочетания.
1. Краткая информация
1.1 Определение
Аортальная регургитация (АР) — порок, характеризующийся несмыканием створок клапана, приводящий к обратному потоку крови во время диастолы в левый желудочек (ЛЖ).
Синонимы: Недостаточность аортального клапана, аортальная недостаточность.
1.2 Этиология и патогенез
Чаще всего причинами АР являются идиопатическое расширение аорты, врожденные пороки аортального клапана (наиболее часто – двустворчатого клапана), склеротическая дегенерация, ревматизм, инфекционный эндокардит, системная гипертензия, миксоматозная дегенерация, расслоение восходящей аорты и синдром Марфана, реже – травматические повреждения аортального клапана, анкилозирующий спондилит, сифилитический аортит, ревматоидный артрит, деформирующий остеоартроз, гигантоклеточный аортит, синдром Эллерса–Данлоса, синдром Рейтера, непостоянный субаортальный стеноз и дефект межжелудочковой перегородки с пролапсом аортального клапана. Большинство этих причин приводят к хронической АР с постепенной и скрытой дилатацией ЛЖ и с длительным бессимптомным периодом [1]. Другие причины, в частности инфекционный эндокардит, расслоение аорты и травма, чаще приводят к острой тяжелой АР, которая может вызвать внезапное катастрофическое повышение давления наполнения ЛЖ и снижение сердечного выброса.
При острой тяжелой АР в левый желудочек нормального размера возвращается объем крови, и ЛЖ не имеет времени адаптироваться к перегрузке объемом.
С резким увеличением конечного диастолического объема желудочек работает на «крутой» части кривой Франка–Старлинга, демонстрирующей отношение диастолическое давление: объем, и конечное диастолическое давление ЛЖ и давление в левом предсердии могут увеличиться быстро и вызвать резкое ухудшение состояния здоровья больного.
Неспособность желудочка к быстрой компенсаторной дилатации полости приводит к уменьшению ударного объема. Тахикардии, которая развивается как компенсаторный механизм для поддержания сердечного выброса, часто оказывается недостаточно для такой компенсации.
При выраженной АР высок риск развития отёка легких или кардиогенного шока. Наиболее ощутимы гемодинамические изменения у пациентов с гипертрофией ЛЖ на фоне артериальной гипертензии с небольшой полостью ЛЖ и уменьшенным резервом преднагрузки.
В качестве примеров, иллюстрирующих последнюю ситуацию, можно привести расслоение аорты у пациентов с артериальной гипертензией, инфекционный эндокардит у пациентов с существовавшим ранее аортальным стенозом (АС) и острую регургитацию после баллонной вальвулотомии или хирургической комиссуротомии при врожденном АС.
У пациентов могут быть также симптомы ишемии миокарда. Поскольку конечное диастолическое давление ЛЖ приближается к диастолическому давлению в аорте и коронарных артериях, постольку снижается миокардиальная перфузия субэндокарда.
Дилатация ЛЖ и истончение стенки ЛЖ из-за увеличения постнагрузки в сочетании с тахикардией приводит к увеличению потребности миокарда в кислороде. Поэтому при острой тяжелой АР часто развивается ишемия, осложнения которой могут привести к внезапной смерти.
В ответ на перегрузку объемом при хронической АР в ЛЖ формируется ряд компенсаторных механизмов, в том числе увеличение конечного диастолического объема и податливости камеры ЛЖ, что приводит к увеличению объема без повышения давления наполнения ЛЖ и комбинации эксцентрической и концентрический гипертрофии.
Увеличенный ударный объем достигается нормальной работой каждой сократительной единицы вдоль увеличенной окружности [2,3]. Таким образом, сократительная функция ЛЖ остается нормальной, и показатели фазы изгнания, такие как фракции выброса и фракция укорочения, остаются в допустимых пределах.
Однако увеличение полости ЛЖ и связанное с ним повышение систолического пристеночного напряжения, в свою очередь, приводят к увеличению постнагрузки ЛЖ, что становится причиной дальнейшей гипертрофии [2, 4]. Таким образом, АР создает условия для комбинации перегрузки объемом и перегрузки давлением [5].
По мере прогрессирования болезни увеличение преднагрузочного резерва и компенсаторная гипертрофия дают возможность желудочку поддерживать нормальный выброс, несмотря на повышение постнагрузки [6,7].
Большинство пациентов остаются бессимптомными на протяжении фазы компенсации, которая может продолжаться в течение многих десятилетий [7-9].
Снижение сократимости миокарда может также усугубить положение. Часто на этом этапе развития болезни у пациентов возникает одышка; уменьшенный коронарный резерв в гипертрофированном миокарде может привести к стенокардии напряжения. Однако пациенты могут оставаться бессимптомными до развития тяжелой дисфункции ЛЖ.
Систолическая дисфункция ЛЖ (наиболее часто определяемая как снижение фракции выброса ниже нормы в покое) связана преимущественно с приростом постнагрузки и может быть обратима на начальных этапах после протезирования аортального клапана (ПАК) [10–20].
Постепенно, по мере дилатации, ЛЖ приобретает сферическую форму.
Сократимость миокарда снижается из-за чрезмерной нагрузки, что приводит к стойкой систолической дисфункции, и ожидаемый результат операции (восстановление функции ЛЖ, повышение выживаемости) уже не может быть достигнуто [18, 21–30].
В большинстве исследований показано, что систолическая функция ЛЖ и конечный систолический размер являются самыми важными детерминантами выживаемости и послеоперационной функции ЛЖ у пациентов, подлежащих ПАК при хронической АР.
1.3 Эпидемиология
По мнению многих специалистов, в мире не существует полноценных сведений о распространенности клапанных пороков сердца, в связи, с чем необходимо проведение глобального эпидемиологического исследования. Отдельные исследования дают представление о распространенности тех или иных пороков.
В популяционном исследовании Cardiovascular Health Study, включавшем 5621 человека старше 65 лет, поражение аортального клапана (утолщение створок, кальцинаты) выявлено у 29%, в то же время с помощью допплер-эхокардиографии аортальная недостаточность или стеноз (градиент давления >25 мм рт. ст.) – у 2% (Stewart B.F., 1997).
В 2009 году в России было зарегистрировано 178 623 случая клапанной патологии у больных с хронической ревматической болезнью сердца.
Несмотря на то, что ревматизм по-прежнему является одним из ведущих факторов формирования клапанных пороков в Российской Федерации, доля пациентов с так называемыми дегенеративными поражениями клапанов сердца, (миксоматоз, диспластические процессы, кальциноз) достигла в 2014г 46.6% от общего числа операций по поводу приобретенных пороков сердца.
1.4 Коды по МКБ-10
- 106.1 — Ревматическая недостаточность аортального клапана
- 135.1 — Аортальная (клапанная) недостаточность
- 135.8 — Другие поражения аортального клапана
1.5.Классификация
В таблице 1 представлена классификация аортальной регургитации в зависимости от ее тяжести.
Таблица 1 — Классификация тяжести аортальной регургитации
| Параметр | Степень | ||
| Мягкая | Умеренная | Тяжелая | |
| Ширина потока регургитации, % ВОЛЖ | Менее 25 | 25-64 | Более 65 |
| Vena contracta, см* | Менее 0,3 | 0,3-0,6 | Более 0,6 |
| Обьем регургитации, мл/уд | Менее 30 | 30-59 | Более 60 |
| Фракция регургитации, % | Менее 30 | 30-49% | Более 50 |
| ERO,см?** | Менее 0,1 | 0,1-0,29 | Более 0,3 |
| Ангиографические данные | 1степень | 2 степень | 3 степень |
*перешеек регургитации
** эффективная площадь отверстия регургитации
2. Диагностика
2.1 Жалобы и анамнез
- На этапе диагностики рекомендуется сбор анамнеза и жалоб у всех пациентов с подозрением на АР [8, 31-39].
Уровень убедительности рекомендаций I (уровень достоверности доказательств С)
Источник: https://medi.ru/klinicheskie-rekomendatsii/aortalnaya-regurgitatsiya_13860/