Реноваскулярная гипертензия характеризуется проблемами с кровотоком в артериях почек, всегда имеет вторичное происхождение, никогда не возникает спонтанно.
На развитие уходят годы. При этом распространенность минимальна и определяется число в 2-4% от общей массы больных.
- В среднем, течет процесс намного агрессивнее, чем классическая эссенциальная или первичная форма.
- Основной контингент пациентов с реноваскулярной гипертензией — представительницы слабого пола (соотношение почти 5:1).
- Лечение требуется начинать в короткие сроки, поскольку указанного рода болезнь имеет свойство трансформироваться в злокачественную гипертонию.
Это терминальное состояние, которое трудно купируется даже в условиях стационара. Итогом оказывается летальный исход, инфаркт, инсульт в перспективе в 1-3 месяцев или чуть более того.
Речь идет о комплексной проблеме, решать которую должны кардиолог и нефролог в тандеме. Способ терапии определяется характером патологии. Чаще имеет место нарушение функциональной активности почечных кровоснабжающих структур.
Что такое реноваскулярная артериальная гипертензия?
Болезнь представляет собой выраженный патологический процесс, в ходе которого отмечается повышение АД до существенных отметок: 180-200 мм ртутного столба на 110-120 и это не предел.
Реноваскулярная гипертензия существует в двух вариантах: изолированном и генерализованном или системном. Оба одинакового опасны.
В первом случае разница между систолическим и диастолическим показателем — не выше 10-20 мм рт. ст. Это еще более угрожающее состояние, которое заканчивается смертью в кроткие сроки.
Механизм развития заключается в нарушении гемодинамики и отсутствии адекватного синтеза особого вещества-ренина, который обладает выраженными регулятивными свойствами.
Классифицировать патологию можно и по распространенности процесса на односторонний и поражающий сразу обе почки. Последний тип встречается намного реже, только при длительном течении основной патологии.
Таким образом, реноваскулярная гипертензия это малораспространенная разновидность повышения показателя тонометра до критических отметок.
Пациенты находятся в стабильно тяжелом состоянии, которое трудно купируется и не поддается лечению изолированно. Вне воздействия на первичный фактор становления проблемы.
Причины развития патологии
Болезнь формируется в результате вовлечения почечных тканей и сосудов, питающих парный орган.
Туберкулезное поражение
Несет колоссальную опасность здоровью и жизни. Развитие указанного заболевания происходит в терминальной стадии разрушения структур органа. До того момента давление может быть в норме или чуть повышенным.
Туберкулезный процесс всегда вторичен, основной очаг находится в легких. С течением крови или лимфы возможно проникновение микобактерии в паренхиму.
Процесс далеко не всегда течет явно, даже на развитых стадиях, потому винить пациента в запущенном состоянии нельзя.
Решается вопрос, как правило, тотальным удалением пораженных тканей и трансплантацией.
Практика показывает, что при положительном исходе терапии нормализация наблюдается в 95% случаев. Требуется на это от 1 до 3 месяцев.
Врожденные и приобретенные пороки развития парного органа
- В большинстве случаев коррекции не подлежат, речь об аномальном физиологическом состоянии почек.
- Требуется трансплантация одной или сразу двух, что сделать не так просто в условиях дефицита здоровых доноров и законодательной базы, особенно в России и странах СНГ.
- До 70% пациентов умирают, так и не дождавшись квалифицированной высокотехнологичной помощи.
Поликистоз почек
Болезнь, в ходе которой паренхима органа и иные структуры покрываются множеством мелких пузырьков, заполненных серозным экссудатом. Это объемные образования, но не опухоли.
Потому они не склонны к росту, развитию и инвазии. Также к метастазированию. Однако возможен разрыв полости и излияние жидкости в окружающие ткани. Результат — к гипертензии реноваскулярного типа добавляется еще и гнойное поражение брюшной полости — перитонит.
Стеноз сосудов, питающих почечные структуры
Из-за недостаточной трофики наблюдается ишемия (недостаточное питание) органов, порой генерализованного вида.
Нарушается гемодинамика (проходимость крови по сосудам), изменяется характер функциональной активности и фильтрации. Отсюда устойчивое повышение показателя АД. Может происходить в острой фазе, тогда давление «поскочит» внезапно.
Опухоли органа
Злокачественного и доброкачественного характера. Первые встречаются значительно чаще. Объемные новообразования разрушают сосуды, прорастают сквозь паренхиму и не дают почкам нормально работать, что приводит к реноваскулярной артериальной гипертензии.
Неоплазии с высокой степенью дифференцировки клеток ведут себя «скромнее», но создают масс-эффект: компрессируют ткани. Оба вида лечатся хирургически.
Эмболия почечных артерий
Одной или сразу двух. Закупорка может ассоциироваться с тромбами, пузырьками воздуха, инородными объемами, разросшимися холестериновыми бляшками.
Каждый случай требует дифференцированного подхода к терапии. Недостаток питания тканей приводит к ишемии и неадекватной функциональной активности.
Сахарный диабет
Самое непредсказуемое эндокринное заболевание. Никогда нельзя понять, как оно поведет себя в следующий момент. Частыми органами-мишенями выступают глаза, стопы и почки.
Происходит разрастание патологических сосудов. Гипертрофия приводит к увеличению паренхимы и избыточной выработке ренина. Отсюда резкие скачки АД и иные проблемы подобного рода.
Атеросклеротические изменения
Стеноз или окклюзия (закупорка) артерий холестерином. С течением времени бляшки становятся твердыми за счет отложения солей кальция. Если на ранней стадии можно вылечить процесс посредством применения статинов, поздний этап определяется необходимостью оперативного вмешательства.
Воспаление артериальных стенок аутоиммунного характера
Так называемый синдром Такаясу. В отсутствии терапии отмечается заращение просвета сосудов и становления острой непроходимости с явлениями ишемии и некроза.
Болезнь требует срочной курации под контролем нефрологов, лучше в условиях стационара.
Интересно:
Нефроптоз (опущение почечной структуры) — еще одна причина развития реноваскулярного типа гипертензии. Часто наблюдается в результате резкой потери веса при соблюдении строгих диет и вынужденном голодании.
Инфаркт почки
Острое кровоизлияния, в результате чего наступает отмирание тканей.
Гиперплазия стенок артерий и замещение функциональных клеток рубцовыми
Происходит заращение просвета и нарушение кровообращения на локальном уровне.
Механические повреждения органа, вроде ушибов и развивающихся гематом так же становятся причиной реноваскулярной гипертензии, но реже. Существуют иные факторы процесса. Необходимо разбираться отдельно, под контролем лечащего специалиста и лучше не тянуть.
Многие болезни указанного рода не имеют симптомов, станет понятно, что они есть, только при существенно скачке АД, когда пациент попадет в больницу.
Причины реноваскулярной гипертензии: поражения почечных артерий или паренхимы органов.
Симптомы и признаки заболевания
Проявления указанного патологического процесса зависят от типа болезни. Существует две формы: доброкачественная и злокачественная.
Общие указатели на проблему:
- Стойкое повышение уровня АД до существенных или критических отметок. Реноваскулярная артериальная гипертензия не сбивается классическими препаратами даже в больших дозировках. Необходима постоянная симптоматическая помощь в стационаре.
- Боли в пояснице неясного происхождения.
- Шум ушах, двоение в глазах, нарушение зрения по типу скотом или транзиторной слепоты.
- Мерцание мушек в поле видимости.
- Одышка, проблемы с легочной функцией. Даже в состоянии полного покоя.
- Головная боль интенсивного характера.
- Вертиго. Невозможность ориентироваться в пространстве самостоятельно даже при нормальном освещении.
- Слабость, сонливость, снижение работоспособности.
Симптомы реноваскулярной гипертензии: проблемы с церебральными структурами, сердцем, основными чувствами и маленькая разница между верхним и нижним АД — не более 10-20 мм. рт. ст.
Вялое течение характеризуется такими признаками:
- Незначительный рост АД в пределах 150-160 мм ртутного столба на 90-100.
- Медленное прогрессирование процесса, порой на становление злокачественного варианта уходят годы, и даже десятилетия. Но наблюдается верное движение процесса вперед.
Тяжелая или недоброкачественная форма отличается такими элементами клинической картины:
- Высокие показатели тонометра, до 180-210 мм и намного выше. Возможно фатальное увеличение уровня.
- Интенсивная боль в затылке.
- Сужение полей видимости, либо полное исчезновение зрения.
Это наиболее опасный вариант, поскольку именно он чреват развитием осложнений.
Возможные осложнения и последствия
Злокачественная гипертензия, достигнув пика, может спровоцировать такие состояния:
- Инсульт. Наиболее вероятный исход. Причем наблюдается почти у 80% больных со столь тяжелым диагнозом. Характеризуется острой ишемией головного мозга, отмиранием нервных пучков и становлением выраженного неврологического дефекта.
- Слепота. В результате отслойки сетчатки по причине гемофтальма. Справиться с подобной проблемой под силу только путем витрэктомии, которая в России мало где делается.
- Инфаркт. Процесс, подобный инсульту, но локализуется в миокарда. Ведет себе недостаточно специфично, особенно при малых объемах поражения органа. Боль в груди, одышка, аритмия. Вот характерная триада.
- Отказ почек, недостаточность в работе органа. Олуригия, анурия и смерть в результате множественных нарушений и интоксикации.
Часто наблюдается целое сочетание процессов, что сокращает вероятность вживания пациента до минимума. Летальность злокачественной гипертензии определяется числом в 40%, при своевременном лечении этиологического плана удается сбить показатель до 20%.
Диагностика
Проводится кардиологами в тандеме с нефрологами (не путать со специалистами по неврологии).
Перечень исследований:
- Устная оценка жалоб больного на здоровье. Сбор анамнеза жизни. Наибольшую роль играют факты длительно текущих профильных патологий со стороны выделительной системы.
- Сказывается даже столь безобидный на первый взгляд хронический пиелонефрит, который в один момент может дать о себе знать подобным образом.
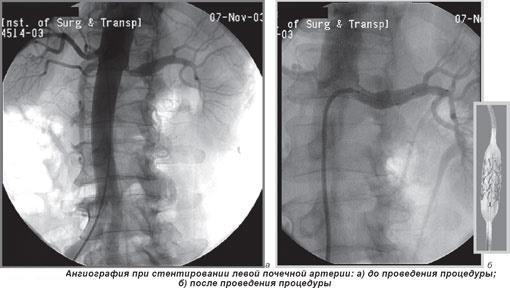
- Ангиография сосудов почек. Направлена на определение проходимости структур и степени нарушений кровотока.
- Урография. Позволяет оценить выделительную функцию и характер ее изменения.
- УЗИ органов брюшной полости и почек. Основной путь выявления.
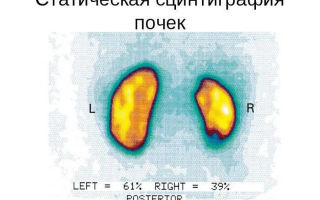
- Сцинтиграфия. Методика, направленная на исследование характера функциональной состоятельности органов посредством введения в кровоток особого контрастного вещества, несколько радиоактивного. Пациента помещают по специальный сканер и по характеру накопления, а затем выведения вещества делают вывод о сохранности органа. Это дешевое, но мощное обследование, которое до сих пор не утратило актуальности.
- КТ и МРТ. Крайняя мера, когда остальными способами выяснить не удалось ничего или информации недостаточно. Показаны также при подозрениях на опухоли. В таком случае дополнительно используется контраст (на основе йода или гадолиния).
- Помимо этого могут потребоваться исследования крови (на гормоны, биохимический, общий), мочи. Малораспространенный способ — биопсия почки с пораженной стороны для оценки структуры органа и вероятного инфекционного или неопластического процесса.
Вся диагностика должна проводиться быстро. Постановка и верификация диагноза играет решающую роль. Промедление сокращает шансы пациента на жизнь и благоприятный исход процесса.
Медикаментозное, оперативное лечение и прогноз
Для нормализации давления используются следующие группы препаратов:
- Блокаторы кальциевых каналов.
- Ингибиторы АПФ.
- Бета и альфа-блокаторы.
- Диуретики на основе синтетических компонентов.
- Глюклокортикоиды в состав которых входит преднизолон.
Часто все средства назначаются в комплексе, для достижения быстрого эффекта и в значительных дозировках. Но и этого может оказаться недостаточно.
Хирургическое вмешательство проводится при неэффективного основного лечения либо в случаях, когда иного выхода нет. Назначается либо расширение сосудов посредством стентирования, ангиопласткики. Либо тотальное удаление почки (нефрэктомия) с решением вопроса о трансплантации.
Прогноз условно благоприятный при доброкачественно течении болезни и обратный при острой форме с массой симптомов.
Продолжительность лечения — около года. Возможно, поддерживающая терапия будет длиться всю жизнь. На восстановление нужно от 3 до 6 месяцев. Это тяжелый и опасный период.
Артериальная реноваскулярная гипертензия отличается значительной агрессивностью и непредсказуемость. Точно можно говорить об одном: без лечения шансов на выживание нет.
Обнаружив хотя бы подозрение симптом почечной патологии, нужно срочно бежать к врачу-нефрологу для назначения лечения.
Источник: https://CardioGid.com/renovaskulyarnaya-gipertenziya/
Реноваскулярная гипертензия: способы лечения и профилактики
- Дополнительное образование:
- «Неотложная кардиология»
1990 — Рязанский медицинский институт имени академика И.П. Павлова
Контакты: popova@cardioplanet.ru
С понятием гипертонии сегодня знакомы все, кто хоть раз столкнулся с повышенным давлением. А вот название «реноваскулярная гипертензия» врачами чаще всего не озвучивается.
Они предпочитают называть ее по-другому – почечная гипертония. Это симптоматическая патология, так как исходным звеном в ее развитии является нарушение кровообращения в почках.
Что это такое — реноваскулярная гипертензия? И чем она отличается от обычной?
Пусковой механизм реноваскулярной гипертензии
Почечное кровообращение нарушается по разным причинам. Результат всегда один – уменьшение объема поступающей в них крови и кислородное голодание или ишемия почечной ткани.
Организм, спасая себя от гибели в результате развивающейся почечной недостаточности, включает компенсаторный механизм. Для увеличения кровотока запускается выработка фермента ренина. В результате нескольких биохимических превращений образуется ренин-ангиотензин-альдостероновая система (РААС).
РААС влияет на деятельность сердца и сосудов и участвует в регуляции артериального давления.
Ангиотензин II в ее составе оказывает сосудосуживающее действие, высвобождает катехоламины (норадреналин), увеличивает сопротивление периферических сосудов, способствует задержке жидкости в организме.
Все это вызывает реноваскулярную артериальную гипертензию. Почки – парный орган, поэтому поражение сосудов может быть односторонним или двусторонним.
Причины и последствия сужения почечных сосудов
Реноваскулярная гипертония (второе название – вазоренальная) развивается чаще у мужчин в 40-50 летнем возрасте. Иногда наблюдается у детей и совсем молодых людей.
На нее приходится не более 5% случаев заболевания гипертонией. Поскольку основной причиной сужения почечных артерий является атеросклероз, женщины подвержены этой форме гипертензии только после 60 лет.
Кроме атеросклероза причинами нарушения почечного кровотока являются:
- новообразования в почках, сдавливающие кровеносные сосуды (кисты, гематомы, опухоли);
- фиброзно-мышечная дисплазия сосудов почек;
- неспецифический аортоартериит Такаясу;
- воспаление всех слоев почечной артерии или ее ответвлений, вызывающее сужение ее просвета;
- закупорка почечной артерии тромбом или эмболом;
- врожденные аномалии развития почек, в частности опущение почки (нефроптоз).
Аортоартериит Такаясу или болезнь отсутствия пульса характерна для детского и юношеского возраста. Она носит аутоиммунный характер. Врожденные аномалии могут вызывать перегибы артерий с резким сужением сосудистого русла.
Фиброзно-мышечная (фибромускулярная) дисплазия – это врожденный дефект, последствия которого в виде гипертензии проявляются в основном в детском, молодом и среднем возрасте. Патология характеризуется чередованием аневризм и фиброзных утолщений стенок артерий, отчего она приобретает вид четок.
Стеноз почечных сосудов носит механический характер. Поэтому выработка биологически активных веществ в виде РААС не в состоянии восстановить нормальное кровоснабжение путем подъема артериального давления.
Реакции на производство ренина не происходит — кровеносные сосуды остаются суженными и плохо пропускают кровь.
Ишемизация почечной ткани продолжается, что заставляет ее постоянно вырабатывать ренин, поэтому кровяное давление остается стабильно высоким.
Симптомы и признаки
Разница между эссенциальной и реноваскулярной гипертензией заключается в том, что первая происходит из-за спазма сосудов. Она носит первичный характер. Вазоренальная гипертония всегда вторична, она является признаком почечной патологии. Несмотря на различие патогенеза симптомы у них примерно одинаковы:
- стойкое повышение кровяного давления;
- частые головные боли, иногда сопровождающиеся носовыми кровотечениями;
- тошнота;
- чувство сдавливания в груди;
- гул в ушах.
Специфическим признаком, по которому чаще всего устанавливают почечное происхождение гипертонии – это повышенное диастолической («нижнее») давление при относительно нормальных показателях систолического (например, 140/110 мм ртутного столба). Другие клинические признаки, которыми проявляется реноваскулярная гипертензия:
- невозможность снизить давление гипотензивными препаратами;
- минимальные изменения в анализе мочи при нарастающем снижении функции фильтрации;
- при физикальном осмотре прослушивается систолический шум в почечной артерии.
Реноваскулярная гипертензия обычно имеет тяжелое течение и неблагоприятный прогноз. Она сопровождается следующими осложнениями:
- увеличением левого желудочка сердца;
- поражением глаз – ретинопатией и даже отслоением сетчатки;
- инсультом;
- сердечной недостаточностью;
- инфарктом миокарда
- нарастающей почечной недостаточностью.
Подобная картина чаще наблюдается у пожилых больных с атеросклеротическим поражением сосудов обеих почек. Легче протекает реноваскулярная артериальная гипертензия при одностороннем поражении. В этом случае часть функций берет на себя неповрежденная (коллатеральная) почка.
Одним из диагностических маркеров при атеросклеротическом стенозе почечных артерий является одновременное нарушение кровотока в нижних конечностях.
Как диагностируют вазоренальную гипертензию?
Видимые клинические проявления служат лишь толчком к дальнейшему углубленному обследованию пациента. Оно заключается в применении разных видов инструментальных исследований и проведении биохимических анализов. Для установления реноваскулярной гипертонии используют:
- радиоизотопное рентгенографическое исследование почечных сосудов;
- ультразвуковое исследование почек и забрюшинной области;
- компьютерную и магниторезонансную томографию;
- избирательную ангиографию сосудов почек.
Выбор наиболее информативных методов обследования производится индивидуально и зависит от состояния больного. Обычно применяется не более 1-2 способов. МРТ и рентгенографические методы диагностики используют для определения степени и места поражения сосудов, а также для решения вопроса о необходимости хирургического вмешательства.
Для проведения биохимического анализа на ренин кровь берется непосредственно из почечного сосуда со стороны поражения. Однако катетеризация почечной вены сопряжена с высоким риском для больного, поэтому используется только в крайне тяжелых случаях реноваскулярной артериальной гипертонии. Кроме того, проводится:
- исследование крови на уровень креатинина, мочевины и электролитов (калия, натрия и других);
- анализ мочи;
- проба Реберга.
Проба Реберга представляет собой одновременный анализ крови и мочи на показатели, свидетельствующие о наличии или отсутствии ухудшения работы почек. Для проведения анализа собирается суточная моча, а на следующий день натощак забирается кровь из вены для биохимического анализа.
Реноваскулярная гипертензия требует дифференциальной диагностики с эссенциальной гипертонией. Также ее дифференцируют с другими видами вторичной почечной гипертонии, вызванной хронической болезнью почек. В особо сложных случаях используется метод пункционной биопсии почечной ткани.
Лечение
Реноваскулярная артериальная гипертензия лечится двумя способами – консервативным и хирургическим. Консервативное лечение дает неплохой результат при раннем выявлении патологии.
Медикаментозная терапия
Для снижения давления применяют препараты нескольких фармакологических групп:
- ингибиторы АПФ;
- блокаторы ангиотензивных рецепторов.
Эти препараты дают положительный эффект в 80% случаев реноваскулярной гипертонии, вызванной фибромускулярной дисплазией. Их применение оправдано не только на ранних стадиях, но при одностороннем поражении.
На поздних стадиях они не дают видимого эффекта.
Более того, при двустороннем стенозе почечных артерий с явными нарушениями кровотока блокаторы РААС становятся опасными, так как могут вызвать острую почечную недостаточность.
Блокаторы медленных кальциевых каналов снижают давление, но их целесообразно использовать в сочетании бета- и альфа-адреноблокаторами и диуретиками. При атеросклеротической природе вазоренальной гипертензии обязательно назначают статины.
Диета
Прием препаратов от давления поддерживается диетой, направленной на нормализацию углеводного, жирового и пуринового обмена.
Главный враг почек – это избыток соли. Ограничение касается именно соленых, маринованных и копченых продуктов. Общее количество соли в сутки не должно превышать 3 г.
Не меньшее значение имеет и повышенное содержание мочевой кислоты в крови.
Поэтому исключаются или ограничиваются все продукты, которые ведут к образованию ее излишков в организме – это мясо и животные субпродукты, горох, лосось, молодая зелень.
В остальном диета мало отличается от той, которая предписана при обычной гипертонии, атеросклерозе и сердечных заболеваниях.
Хирургическое лечение
Хирургическое лечение является наиболее действенным способом избавиться реноваскулярной гипертензии.
В его пользу говорит большое количество побочных эффектов антигипертензивных средств и опасных лекарственных взаимодействий при проведении консервативной терапии.
Немаловажную роль играет и дороговизна медикаментов – ведь для лечения иногда требуется до 4 видов препаратов разного действия.
Хирургическое вмешательство производится двумя путями – чрезкожным и открытой операцией. Чрезкожный метод – это баллонная ангиопластика. С помощью открытой операции проводится стентирование пораженных сосудов почки, шунтирование (создание обходных путей для кровотока) и ангиопластика.
Можно ли помочь себе народными рецептами?
Народные средства в качестве вспомогательной терапии принесут пользу при стенозе почечных сосудов атеросклеротическими бляшками. На начальной стадии помогает настой из березовых листьев, цветков боярышника, почечного чая, пустырника и перечной мяты.
Отлично чистит сосуды свекольный сок. Но его можно принимать только в разбавленном виде. Лучше всего разбавлять его теплой водой с медом. Разжижает кровь настой чеснока на воде. Гипотензивным действием обладает отвар сырых семян тыквы или подсолнуха.
Прогноз
Неблагоприятный прогноз реноваскулярной гипертонии наблюдается при отсутствии лечения и заключается в крайне негативном влиянии на работу сердца и сосудов – коронарных и церебральных. Благоприятный исход болезни обусловлен своевременной диагностикой и ранним началом лечения патологии.
Источник: https://CardioPlanet.ru/zabolevaniya/davlenie/renovaskulyarnaya-gipertenziya
Реноваскулярная гипертензия: симптомы, диагностика, лечение и возможные осложнения
Реноваскулярная гипертензия – заболевание, при котором причиной высокого артериального давления становятся патологические процессы в почках. Как распознать болезнь на ранних этапах и можно ли ее вылечить без хирургического вмешательства – читаем далее.
Основные понятия и патогенез
Термин реноваскулярная гипертензия обозначает одну из патологий сосудов почек, которая приводит к стойкому повышению артериального давления. Ren – в переводе с латинского – почка, vas – сосудистый. Заболевание можно считать редким, оно диагностируется у 2-5 % людей с повышенным давлением.
Заболеть реноваскулярной гипертензией могут люди самого разного возраста. У детей это происходит из-за врожденных патологий, у молодых людей из-за фибромускулярной дисплазии, а у людей старшего возраста, как правило, из-за атеросклеротических изменений.
Причиной является сужение просвета (стеноз) сосудов почек вследствие:
- аномалии внутриутробного развития почек;
- стенозирования почек врожденного происхождения;
- эмболии почечной артерии;
- тромбоза почечной артерии;
- атеросклероза артерий почек;
- фибромускулярной дисплазии;
- аортоартериита Такаясу;
- неспецифического аортоартериита;
- панартериита аорты и ветвей;
- сахарного диабета;
- опухолей;
- кист;
- туберкулеза почек.
Наиболее распространенной причиной развития реноваскулярной гипертензии является стеноз атеросклеротического происхождения, он встречается в 2/3 всех случаев заболевания.
Развивается заболевание следующим образом:
- Патологический процесс в сосудах почек уменьшает просвет и как следствие снижает интенсивность кровотока.
- В ответ на это в паренхиме почек начинают вырабатываться биологически активные вещества: ангиотензин-II и ренин.
- Эффект от их выработки заключается в повышении общего артериального давления, как компенсационного ответа организма.
- Но, механическая блокировка сосудов почек не может быть устранена только повышением давления и никак не влияет на кровоток в органе. Поэтому синтез ангиотензина-II и ренина не прекращается и артериальное давление остается стабильно высоким.
Поражение может затрагивать, как одну из почек, так и обе.
Если стеноз артерии наблюдается только с одной стороны, здоровая почка начинает интенсивно выводить натрий. Со временем, на поздних стадиях реноваскулярной гипертензии, обе почки склерозируются – одна из-за гипертонического повреждения, другая – из-за невозможности больше выводить натрий и воду. Начинает развиваться хроническая почечная недостаточность.
Симптомы
При развитии болезни наблюдаются характерные для почечных заболеваний и для повышенного давления признаки.
Заболевание проявляется такими симптомами:
- постоянно повышенные показатели артериального давления, которые нельзя сбить лекарственными препаратами;
- повышение дистолитического давления, систолитическое при этом не отклоняется от нормы;
- при прослушивании почечных артерий слышен шум;
- наблюдается гипертрофия миокарда;
- повышение давления сопровождается болями в пояснице.
У пожилых людей с двухсторонним поражением почек симптоматика имеет характер рецидивирующий.
Также признаки реноваскулярной гипертензии будут зависеть от характера заболевания:
- При доброкачественном, то есть вялом, течение:
- болезнь прогрессирует медленно;
- показатели давления колеблются в пределах 130/110 – 140/110;
- ухудшается общее состояние, чувствуется слабость;
- появляется одышка.
- При злокачественном, то есть быстром, течение;
- болезнь прогрессирует стремительно;
- нижнее давление повышается до 120 мм рт. ст.;
- появляется сильная боль в затылочной области;
- падает зрение;
- часто сопровождается тошнотой и рвотой.
Повышение давления должно насторожить особенно в тех случаях, когда нет наследственной предрасположенности к гипертензии.
При проявлении первых симптомов следует пройти комплексное обследование и лечение, потому что в запущенных случаях прогноз может быть крайне неблагоприятный.
Диагностика
Все вышеперечисленные симптомы могут только предположительно указывать на наличие реноваскулярной гипертензии. Для подтверждения диагноза необходимо проконсультироваться у терапевта, нефролога, кардиолога и пройти ряд инструментальных методов:
- УЗИ брюшной полости и почек – позволяет оценить состояние и размер почек, наличие кист и других новообразований и аномальных развитий в органе.
- Компьютерная томография органов брюшного пространства и почек – дает возможность оценить состояние органов, сосудов и лимфатических узлов. Показательно уже на начальной стадии болезни.
- Радиоизотопная ренография – в организм вводится небольшое количество радиоактивного вещества, за поведением которого потом следят при помощи гамма-камеры. Время проведения диагностики зависит от тяжести состояния больного, обычно составляет около часа. Метод не вызывает побочных эффектов.
- Экскреторная урография – кроме оценки размеров почек определяет их выделительную способность.
- Ангиография почечных артерий – позволяет оценить степень сужения сосудов. Для этого вводится контрастное вещество в кровоток. Метод не всегда возможно провести ввиду наличия многих противопоказаний.
Для постановки диагноза врач подбирает лишь некоторые инструментальные методы в зависимости от симптоматики и тяжести заболевания.
Кроме того, в обязательном порядке назначаются лабораторные исследования:
- Общий анализ крови.
- Биохимический анализ крови.
- Общий анализ мочи.
- Проба Реберга. Определяется уровень креатинина в крови и скорость клубочковой фильтрации. При поражении почек первый показатель будет высоким, второй – низким.
- Оценка активности ренина плазмы. Самый точный метод, но проводится крайне редко в связи с высокоинфазивностью. Для этого анализа кровь берется из почечной вены путем катетеризации.
- В некоторых случаях проводится пункционная биопсия почек, по причине невозможности постановки диагноза или при подозрении на осложнения.
Тактика и метод лечения будет зависеть от стадии и первопричины заболевания.
Консервативное лечение
Такой метод врач может выбрать только на начальной стадии реноваскулярной гипертензии или если причиной заболевания является панартериит аорты и ее разветвлений.
Консервативная тактика проводится с назначением:
- Диетического питания. Вводится на постоянной основе по столу № 7.
- Медикаментозной терапии с применением 2-3 или в некоторых случаях 4 из нижеперечисленных групп препаратов:
- блокаторов ангиотензиновых рецепторов – лозартан;
- блокаторов кальциевых каналов – дилтиазем, верапамил;
- диуретиков – индапамид, фуросемид;
- Альфа- или Бета-адреноблокаторов – атенолол, празозин;
- ингибиторов АПФ – каптоприл;
- глюкокортикоидов – преднизолон;
- антигиперлипидемических препаратов.
- Диспансерное наблюдение с контролем уровня креатинина и кальция в крови 1 раз в месяц.
Хирургическое лечение
Наиболее часто применяемый и иногда единственно возможный метод при реноваскулярной гипертензии. Выбор метода завит от природы стеноза и его характера.
Применяют такие виды хирургических вмешательств:
- Чрезкожная ангиопластика. Метод менее травматичный, чем открытое вмешательство, не требует общего наркоза и длительной реабилитации в стационаре. Предусматривает введение катетера с силиконовым баллоном на конце через бедренную артерию. Достигнув суженного места, баллон раздувается и убирает атеросклеротическую бляшку.
- Стентирование. Проводится, как предыдущий метод только в кровеносный сосуд вводится металлический стент, не дающий ему сужаться, поддерживая форму. Проводится при фибромускулярной дисплазии почечных артерий.
- Открытая ангиопластика. Если не удается возобновить кровоток при помощи вышеперечисленных методов, формируют обходной ток крови. Для этого удаляется часть закупоренного сосуда и проводится реконструкция с помощью собственных вен и сосудов больного. Преимущество этого метода заключается в возможности полного реконструирования даже нескольких ветвей аорты или артерий.
- Нефрэктомия. Полное удаление почки применяется при утрате функциональных способностей и атрофии тканей органа.
Восстановительный период после операции занимает до 3 месяцев.
Применять методы народной медицины целесообразно только, как вспомогательные и после ободрения лечащим врачом, так как результат можно ждать только при атеросклеротической природе заболевания. Следует понимать – вылечить реноваскулярную гипертензию только растительными веществами не удастся, а драгоценное время будет утеряно.
Улучшить кровоток и помочь бороться с атеросклеротическими бляшками может:
- Шиповник. 1 столовую ложку залить стаканом кипятка и протомить на водяной бане 15 минут. Принимают дважды в день вместо чая. Растение обладает сильным мочегонным действием.
- Листья брусники. Измельченные листья в количестве 2 столовых ложек заливают стаканом кипятка. Проваривают на водяной бане 30 минут, процеживают, ждут пока остынет, разделяют на 3 части и принимают в течение дня.
- Лекарственный сбор из: перечной мяты – 2 части, соцветий боярышника – 3 части, листья березы – 3 части, листья почечного чая – 4 части, пустырника – 4 части. Все компоненты перемешать. Каждый день запаривать 3 г смеси 300 мл кипятка. Настоять час, разделить на 3 части и выпить за день.
- Свекольный сок. Каждый день нужно выпивать по 100-120 мл сока из свеклы, разведенного водой с добавлением меда по вкусу.
Диета
При реноваскулярной гипертензии человек должен следить за своим питанием, чтобы не перегружать больные почки. Ждать положительных результатов от лечения без специального питания, не представляется возможным. Диету нельзя назвать очень строгой. Главная ее особенность заключается в ограничении или полном исключении соли из рациона.
При этом разрешено употребление:
- овощных супов с добавлением круп и картофеля;
- макарон;
- овощей любой кулинарной обработки, петрушки и укропа;
- нежирных сортов мяса и рыбы, языка;
- яичных желтков (можно съедать до 2 яиц в день, при условии ограничения потребления мяса и рыбы);
- фруктов и ягод;
- сметаны, сливок, молока, творога, кисломолочных продуктов;
- меда, конфет, варенья, желе, фруктового мороженого;
- блинов, оладьей, хлеба без соли;
- сливочного и растительного рафинированного масла;
- некрепкого черного чая и кофе, отвара из шиповника, компотов, киселя, овощных и фруктовых фрешей.
Исключить нужно:
- бульоны из рыбы, мяса, грибов;
- соленые, маринованные, квашеные овощи;
- жирные мясо, любую жаренную или тушеную рыбу и мясо без предварительной варки;
- копчености, колбасные изделия, консервы;
- сыры;
- хлеб и выпечку с добавлением соли;
- крепкий чай, кофе, какао;
- минеральную воду.
Прогноз
При своевременно начатом лечении прогноз можно считать благоприятным. У 79-80 % заболевших удается нормализовать давление и избавиться от патологии.
Если же болезнь запущена, реноваскулярная гипертензия может быть опасной для жизни ввиду развития осложнений.
Возможные осложнения
Очень часто реноваскулярная гипертензия быстро прогрессирует. На фоне высокого давления страдают органы-мишени, в 30-65 % случаев развиваются опасные для здоровья и даже жизни болезни. Среди них:
- инсульт;
- инфаркт;
- дисфункция почек.
Реноваскулярная гипертензия – хотя и редкое, но опасное заболевание. Его неблагоприятный исход заключается в развитии осложнений и проведении хирургического вмешательства. Чтобы избежать негативных последствий, необходимо следить за своим здоровьем и своевременно обращаться за медицинской помощью.
Источник: https://serdce.biz/zabolevaniya/ard/gipertoniya/renovaskulyarnaya-gipertenziya.html
Реноваскулярная гипертензия
Реноваскулярной гипертензией называют наиболее частую форму симптоматической артериальной гипертонии.
Распознать патологическое состояние довольно трудно, поскольку его ранние стадии длительное время протекают бессимптомно или характеризуются стертой клинической картиной.
Заболевание проявляется повышением артериального давления (АД) в результате окклюзионного поражения почечных артерий или их ветвей. В результате происходит нарушение почечных механизмов регуляции гемодинамики.
Другие названия патологии – вазоренальная гипертензия, нефрогенная артериальная гипертензия. По МКБ-10 заболеванию соответствует код I15.0. Поражение почечных артерий атеросклерозом встречается у 5% больных с артериальной гипертонией. Мужчины страдают от заболевания в 2 раза чаще, чем женщины.
Иногда наблюдается сочетанное поражение сосудов почек и сердца (40–50% случаев), почечных артерий и сосудов нижних конечностей (25–60%).
Каждый десятый пациент после документированного подтверждения атеросклероза коронарных артерий спустя 2–3 года сталкивается со стенозом сосудов почечного аппарата. У каждого третьего больного поражение почек имеет двусторонний характер.
Подробнее о том, что такое вазоренальная гипертензия, как она проявляется и что делать при выявлении заболевания, рассмотрено далее в статье.
Причины и механизм развития
В 40-х годах XX века были описаны модели реноваскулярной артериальной гипертензии экспериментального характера. Первая модель была создана следующим образом: зажимом перекрывали одну из почечных артерий здорового животного.
В результате наблюдалось повышение артериального давления, но оно возвращалось к норме после снятия зажима. Эта ситуация соответствует одностороннему поражению почечного аппарата при вазоренальной гипертензии, когда увеличение уровня АД вызывается активацией ренин-ангиотензиновой системы.
Лечение подобного состояния заключается в проведении реконструктивных операций на сосудах, баллонной ангиопластики или удалении одной почки.
Вторая экспериментальная модель заболевания была создана путем перекрытия артерии у животного, имеющего только одну почку. В этом случае повышение давления возникало из-за задержки воды и ионов натрия.
Такой вариант соответствует двусторонней патологии или окклюзии почечной артерии у пациента с одной почкой. Атеросклеротическое поражение чаще возникает в той части сосудов, которые расположены ближе к аорте.
Иногда просвет может закрывать бляшка, расположенная именно на аорте.
Следующая частая причина заболевания (30% клинических случаев) – фибромышечная дисплазия артерий почек.
Это патологическое состояние не сопровождается атеросклерозом и воспалительными процессами, но характеризуется изменениями со стороны сосудов, которые проявляются их сужением, окклюзией и формированием аневризм.
Фибромышечная дисплазия чаще возникает у пациентов с патологией соединительной ткани (синдром Элерса-Данло, кистозный медианекроз, наследственный нефрит, нейрофиброматоз).
Другие причины, которые встречаются реже:
- неспецифический аортоартериит;
- артериовенозная фистула;
- врожденные патологии развития сосудов;
- нефроптоз;
- тромбоз или эмболия;
- травмы;
- сдавление опухолью.
Причинами развития реноваскулярной гипертензии у детей являются синдром Марфана, синдром Вильямса, синдром врожденной краснухи, болезнь Борневилля и т. д.
Классификация и симптомы
Симптоматика заболевания зависит от степени сужения просвета артерий и от того, насколько эта окклюзия является гемодинамически значимой. Классификация патологического состояния соответствует той, которая используется для гипертонической болезни.
Ее особенности заключаются в разделении процесса на односторонний и двусторонний, значимый для гемодинамики, и незначимый.
И также специалисты уточняют отдел сосудов, в котором наблюдается стеноз: проксимальный, центральный, дистальный, вся артерия, распространение на ветви.
Важно! Значимым для гемодинамики считается перекрытие просвета почечных артерий на 70% и выше. Именно для такого состояния характерно развитие ишемической болезни почек.
Пациенты обычно жалуются на повышенное артериальное давление, которое не снижается под воздействием традиционных гипотензивных препаратов, могут возникать болевые ощущения в пояснице. И также для гипертензии характерны головные боли, шум в ушах, появление «мушек» перед глазами. При остром инфаркте почке возможна гематурия (кровь в моче).
У третьей части пациентов развивается недостаточность почечного аппарата, проявляющаяся снижением скорости клубочковой фильтрации и повышением уровня креатинина, мочевины. У 10% больных наблюдаются периодические эпизоды развития отека легких невыясненной причины.
Диагностика
Еще статья:От какого давления помогает Каптоприл
Сперва специалисты собирают данные анамнеза жизни и заболевания. Далее необходимо подтвердить наличие повышенного уровня АД. Для этого проводятся многократные измерения показателей в разных положениях пациента – сидя, стоя, лежа. Если 3 и более раз уровень давления выше 140/90, назначается комплексное обследование, состоящее из лабораторных и инструментальных методов диагностики. На начальном этапе важны результаты общего анализа крови, показатели креатинина и электролитов в сыворотке, уровня глюкозы натощак. И также показательными будут общий анализ мочи и бактериологический посев урины, ЭКГ.
Далее проверяют активность ренина в плазме крови. Для получения верных результатов пациент должен подготовиться к анализу.
За 2 недели до забора крови следует отказаться от приема гипотензивных средств (после обсуждения с лечащим врачом), не ограничивать поступление соли с пищей.
За день до диагностики собирают суточную мочу на анализ. После ее сбора производят забор крови из вены и еще раз через 4 часа.
Врачи могут назначить еще проведение каптоприловой пробы. С этой целью пациент сдает кровь, далее принимает таблетку Каптоприла. Следующий забор крови будет произведен через час.
Результаты показывают активность ренина в плазме. Недостатком метода считается отсутствие возможности определить, одностороннее или двустороннее поражение почек у больного.
Ряд специалистов сочетает проведение данной пробы со сцинтиграфией после приема Каптоприла.
Другие методы диагностики:
- УЗИ почечного аппарата с допплерографией;
- УЗИ брюшной полости;
- ангиография почечных артерий;
- раздельные катетеризационные пробы;
- спиральная КТ;
- экскреторная урография.
Дифференциальная диагностика
Заболевание важно дифференцировать с артериальной гипертензией и ренопаренхиматозной артериальной гипертензией. Отличия и схожести патологических состояний описаны в таблице.
| Диагностические критерии | Реноваскулярная гипертензия | Ренопаренхиматозная артериальная гипертензия | Артериальная гипертензия |
| Возраст пациента | Чаще молодой возраст | От 30 лет и старше | Старше 40–50 лет |
| Пол больного | Чаще женщины | Чаще мужчины | Мужчины, женщины |
| Причины и провоцирующие факторы | Гломерулонефрит, пиелонефрит, поражение почек на фоне сахарного диабета | Атеросклероз, неспецифический аортоартериит, фиброзно-мышечная дисплазия, тромбоз, эмболия, врожденные патологии почек, опухоли | Эссенциальная, идиопатическая (невыясненные причины) |
| Особенности заболевания | Повышение АД на фоне основного заболевания, снижается во время ремиссии. Увеличение уровня ренина в плазме крови | Стойкое злокачественное повышение АД, ишемическая болезнь почек, чрезмерная продукция ренина | Наследственная предрасположенность, нарушение нервной регуляции АД |
| Жалобы пациента | Боль в области поясницы, олигурия, отеки, моча изменяет цвет и становится мутной, повышение температуры | Головная боль, головокружение, тахикардия, снижение остроты зрения | Головокружение, боль в висках, ощущение сдавливания головы, тошнота, мушки перед глазами, учащенное сердцебиение |
| Объективные изменения | Влажные кожные покровы, отечность, лицо «нефритика», замедление сердцебиения | Появление систолического шума и выраженной пульсации над одной или обеими почечными артериями | Покраснение лица, тучность, масса тела больше нормы |
| Дополнительно | Белок в урине, появление лейкоцитов/крови в моче. УЗИ показывает изменения со стороны паренхимы почек | Увеличение показателей ренина и альдостерона, сужение одной/обеих почечных артерий, задержка поступления контрастного вещества в почку при урографии | Отсутствие специфических изменений со стороны лабораторных показателей |
Лечение
Прежде чем начинать лечение, важно убедиться в форме артериальной гипертензии, поскольку терапия реноваскулярного поражения отличается от всех остальных. Важно полностью отказаться от курения, употребления алкогольных напитков, избегать переохлаждений и стрессовых ситуаций.
Медикаментозное лечение
Цель приема лекарственных препаратов заключается в снижении АД до 140/90 либо до 130/80, если пациент страдает сахарным диабетом или сопутствующими заболеваниями почечного аппарата.
Тяжелые формы патологии подразумевают необходимость комбинирования нескольких групп гипотензивных средств (ингибиторы АПФ + бета-адреноблокаторы + диуретики либо к этим группам еще добавляют антагонисты кальция).
Далее рассмотрены препараты выбора.
Ингибиторы АПФ:
- Рамиприл;
- Эналаприл;
- Лизиноприл;
- Фозиноприл.
Препараты из группы БРА-II:
- Валсартан;
- Эпросартан;
- Лозартан;
- Кандесартан.
Блокаторы кальциевых каналов:
- Амлодипин;
- Нифедипин;
- Верапамил;
- Дилтиазем.
Бета-адреноблокаторы:
- Атенолол;
- Метопролол;
- Талинолол;
- Бетаксолол.
Мочегонные средства:
- Гидрохлортиазид;
- Спиронолактон;
- Фуросемид.
Важно! Комбинацию препаратов специалисты подбирают индивидуально для каждого клинического случая.
На фоне атеросклероза дополнительно назначаются лекарственные средства из группы статинов (Симвастатин, Аторвастатин, Розувастатин). Лечение этими препаратами продолжается не менее 4 месяцев, может достигать 1 года.
Если пациенту было проведено хирургическое вмешательство, в послеоперационном периоде назначаются гепарин, оральные антикоагулянты (Варфарин), антиагреганты (ацетилсалициловая кислота, Пентокисфиллин, Дипиридамол).
И также показана обезболивающая и противовоспалительная терапия (Ибупрофен, Лорноксикам, Кеторолак).
Хирургические методы
При данном заболевании используются как открытые методы хирургии, так и эндоваскулярные.
Показаниями к проведению оперативного лечения являются удерживание высокого уровня АД на фоне применения комбинированной лекарственной терапии и наличия стеноза почечных артерий, прогрессирующая азотемия, наличие нефункционирующей почки.
Запрещено проводить операции при инфаркте миокарда (за последние 3 месяца), остром нарушении мозгового кровообращения (на протяжении последних 3 месяцев), в терминальных стадиях недостаточности сердца и печени.
К открытым методам хирургического лечения относятся следующие виды операций:
- эндартерэктомия – восстановление кровотока посредством иссечения части сосуда с атеросклеротической бляшкой;
- резекция частей артерий с дальнейшим наложением анастомоза;
- установление шунта – создание обходного пути для кровотока;
- трансплантация почек.
К эндоваскулярным методам относят баллонную ангиопластику и установку стента в почечную артерию. Баллонная ангиопластика наиболее эффективна при фиброзно-мышечной дисплазии, поскольку повторное сужение сосудов происходит довольно редко. При атеросклеротическом поражении успешность результата наблюдается в 80% случаев, однако через некоторое время у 15% пациентов наблюдается рецидив стеноза.
Стентирование артерий заключается в установке стента в просвет сосуда, что позволяет обеспечить его проходимость
Стентирование артерий заключается в установке стента в просвет сосуда, что позволяет обеспечить его проходимость.
Вмешательство проводится после удачной/неудачной баллонной ангиопластики, при рецидиве стеноза.
Эндоваскулярные методы лечения известны рядом преимуществ: экономичность по времени и затратам, меньшая инвазивность и быстрый период реабилитации, низкий процент осложнений и смертности.
Заключение
Реноваскулярная гипертензия считается хоть и редким, но довольно агрессивным заболеванием. Прогноз для пациента зависит от того, на какой стадии развития патология была замечена. На современном этапе предпочтение в лечении отдают медикаментозным и эндоваскулярным методам. Своевременная и правильно подобранная терапия позволяет снизить риск развития осложнений гипертензии.
Источник: https://med-post.ru/zdorove/renovaskulyarnaya-gipertenziya
Реноваскулярная артериальная гипертензия: что это такое, симптомы и лечение
Рассмотрим особенности реноваскулярной гипертензии, что это за болезнь, причины, симптомы, опасность и методы лечения заболевания.
Суть патологии
Реноваскулярная (вазоренальная) гипертония – это стойкое повышение артериального давления (свыше 140/90), на фоне ишемии одной (обеих) почки, вызванное сужением почечных артерий или их ветвей.
Согласно международной классификации болезней МКБ-10, реноваскулярной гипертензии присвоен код I15.0. Патология носит вторичный характер, диагностируется у 5% людей, страдающих от стойкого повышения АД.
Сужение артерий вызывает снижение перфузионного давления в органе, что провоцирует усиление секреции ренина – фермента, вырабатываемого почками и участвующего в регулировании АД, уровня калия, баланса жидкости.
Далее происходит превращение ангиотензиногена в ангиотензин I, с дальнейшим его преобразованием в ангиотензин II – мощный сосудосуживающий гормон, стимулирующий выработку альдостерона.
Результат – повышение показателей давления.
Причины развития патологии
Вазоренальная гипертензия развивается на фоне врожденных и приобретенных заболеваний.
Ишемия почек — результат:
|
Патологические процессы вызваны:
|
Примерно у 60-70% пациентов вазоренальная гипертония связана с атеросклерозом, который чаще наблюдается у взрослых мужчин. Фибромускулярная дисплазия, приводящая к стойкому повышению АД, диагностируется в 30-40% случаях, преимущественно у молодых женщин. Очень редко гипертония появляется при наличии других причин (1%).
Реноваскулярную гипертензию и ишемическую нефропатию провоцирует гемодинамические значимый стеноз артерий (более 75% от их диаметра), визуально выявляемый в ходе ангиографии или ультразвукового исследования.
Клинические проявления
Симптомы реноваскулярной артериальной гипертензии идентичны с проявлениями эссенциальной (первичной) формы заболевания. Человек подвергается:
- головным болям, чувству тяжести в голове;
- слабости, недомоганию;
- тахикардии;
- ознобу, потливости;
- нарушению зрительных функций;
- перепадам настроения, раздражительности;
- нарушению сна;
- одышке;
- загрудинным болям.
Урологическая патология дает о себе знать чувством тяжести, тупыми болями в области поясницы, при инфаркте почки – гематурией.
Патологические процессы могут характеризоваться следующими особенностями, позволяющими предположить у пациента стеноз:
- возникновением гипертонии до достижения человеком 30 летнего возраста или после 50 лет, при этом генетическая предрасположенность отсутствует;
- неожиданным возникновением артериальной гипертензией или внезапным ухудшением ранее доброкачественной гипертонии;
- стремительным прогрессированием гипертонии;
- быстрым поражением органов мишеней;
- поражением других сосудов. Возможна диагностика ишемии сердца, атеросклероза артерий ног, аневризмы аорты;
- резистентностью гипертензии к медикаментозной терапии;
- снижением функции почек при приеме блокаторов ренин-ангиотензин-альдостероновой системы.
У пациента, возможно ничем не обусловленное уменьшение размеров почки или появление разницы между длиной почек более 1,5 см, а также развитие отека легких, застойной хронической сердечной недостаточности или рефракторной стенокардии.
Стойкое повышение артериального давления, а также возникновение даже одного из вышеперечисленных симптомов – повод обращения к врачу для проведения диагностики, назначения оптимального лечения реноваскулярной гипертонии.
Диагностические мероприятия
Диагностические исследования, направленные на определение стеноза проводятся при дебюте артериальной гипертензии у пациентов до достижения ими 30 летнего возраста (если отсутствуют факторы риска ее развития), гипертонии третьей степени, а также в случаях:
- стойкого ухудшения контролируемой, а также не поддающейся лечению и злокачественной артериальной гипертензии;
- острого снижения функции почек при применении блокаторов ренин-ангиотензин-альдостероновой системы (РААС);
- ничем не обусловленного уменьшения размеров органа или разницы между длиной почек больше 1,5 см.
Систолическое давление при реноваскулярной гипертензии повышается до уровня 110-120 и больше. При этом измерение АД необходимо проводить при нахождении пациента в стоячем и лежачем положении, до и после физических нагрузок.
Далее больного направляют на прохождение лабораторных и инструментальных исследований.
Лабораторные исследования часто позволяют определить наличие гипокалиемии, протеинурии, гематурии, полицитемии, повышение уровня креатинина.
К наиболее распространенным диагностическим методам выявления стеноза артерий почек, относят ультразвуковую допплерографию, магнитно-резонансную ангиографию, почечную сцинтиграфию, экскреторную урографию, внутривенную пиелографию. Исследования проводятся для определения состояния сосудов, выявления атеросклеротического процесса, стеноза, тромбов, оценки качественного характера кровотока, его скорости.
Необходимо проведение дифференциальной диагностики с гипертензиями нейрогенного характера, нейроциркуляторной дистонией, атеросклеротической гипертензией, синдромом Иценко-Кушинга, первичным альдостеронизмом, феохромоцитомой, хроническим пиелонефритом и другими патологиями.
Особенности лечения
- Для устранения гипертонии целесообразно назначение:
- Применение диуретиков при реноваскулярной гипертензии должно быть осторожным, зависит состояния мочевыделительной системы.
- Иногда возможен длительный прием статинов (Симвастатина, Аторвастатина).
Во время проведения терапевтических мероприятий пациент должен посещать терапевта один раз в три месяца, ангиохирурга – раз в полгода.
Помощь узкопрофильных специалистов необходима при сопутствующих патологиях.
Также от больного требуется: отказаться от сигарет, злоупотребления алкоголем, не переохлаждаться, нормализовать вес, вести активный образ жизни, сбалансировать рацион (ограничить употребление соли, жиров и углеводов).
Плановая госпитализация рекомендуется при:
- невозможности снизить показатели артериального давления лекарственными средствами;
- отказе пациента от проведения лекарственной терапии или риске побочных эффектов;
- желании пациента сохранить функцию почки.
Специалисты лечебных учреждений прибегают к следующим хирургическим вмешательствам:
- эндоваскулярным процедурам (стентированию, баллонной ангиопластики состентированию);
- реконструкции почечных артерий (почечной и трансаортальной эндартерэктомии, аорторенальному протезированию, шунтированию);
- нефрэктомии (применяется в исключительных случаях).
Количество летальных исходов после проведения операции не превышает 0-6%, гипертония проходит на протяжении полугода.
Последнее обновление: Август 22, 2019
Источник: https://sosudy.info/renovaskulyarnaya-gipertenziya

 От какого давления помогает Каптоприл
От какого давления помогает Каптоприл