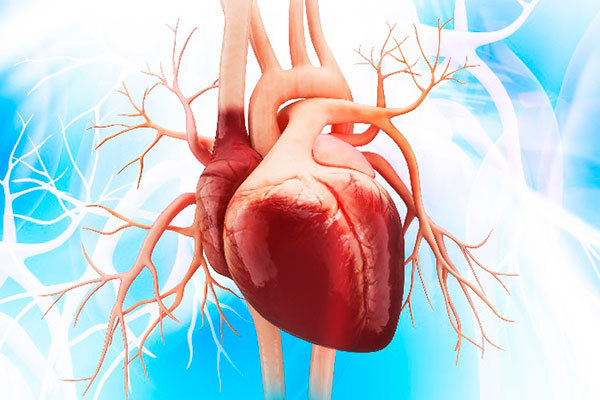
Как известно, сердце снабжает обогащённой кислородом кровью весь организм по большому кругу артериальных сосудов. Себя же оно обеспечивает малым кругом коронарных артерий.
Сердечные кровеносные сосуды, как и любые другие, имеют свойство утрачивать свою эластичность, засоряться и травмироваться, что приводит к уменьшению пропускной способности или полному прекращению тока крови по ним. В результате этого миокард испытывает кислородное голодание, что чревато инфарктом, нарушением ритма и острой сердечной недостаточностью. Кризис сердечного кровоснабжения называется ишемией.
Определение реваскуляризации миокарда
Реваскуляризация мышцы сердца представляет собой определенные методики хирургического лечения коронарной ишемии. Оперативные способы восстановления кровоснабжения направлены на улучшение прогноза выживаемости, полную ликвидацию либо уменьшение симптомов стенокардии и других, на повышение качества жизни больного.
Показания к реваскуляризации миокарда заключаются в отсутствии стабильного результата при медикаментозной терапии либо выраженных противопоказаниях к таковой. Вот конкретные критерии:
- вариантная и нестабильная стенокардия при удовлетворительном общем состоянии пациента;
- риск развития осложнений после острого инфаркта сердечной мышцы;
- значительное сужение левой коронарной артерии;
- сердечная недостаточность, желудочковая тахикардия и аритмия;
- ишемическая болезнь миокарда с сужением артериального просвета на 50% и больше (независимо от наличия стенокардии).
По степени хирургического вмешательства различают прямую и непрямую формы операции. Факторами, влияющими на выбор определенного метода реваскуляризации миокарда, являются индивидуальные особенности сердечно-сосудистой системы больного, специфика клинической картины, риски развития ишемии и сопутствующие заболевания.
Решение о подобном оперативном вмешательстве принимается с учетом таких противопоказаний:
- аневризма сердечного левого желудочка;
- дисфункция клапанов;
- обширное поражение коронарных сосудов;
- онкологические заболевания;
- гибернирующий миокард;
- присутствие источника инфекции;
- кровотечение из других органов (открытое).
Таким образом, хирургические методы реваскуляризации миокарда направлены на полное восстановление сосудистого кровотока при неэффективности других методов лечения, острой форме ишемии и клинических к тому показаниях.
Методы прямой реваскуляризации миокарда
К прямым методам хирургического восстановления сердечных сосудов относятся в традиционные, общепринятые способы лечения. Это коронарное шунтирование и ангиопластика. Если первый метод представляет собой замену нефункционирующего участка артерии другим сосудом, то второй способ предполагает искусственное увеличение просвета, а значит – проходимости артерии.
Аортокоронарное шунтирование
Операция шунтирования предполагает исключение поврежденных участков артерии из системы кровоснабжения. Шунт выполняется из большой подкожной вены одной из конечностей (бедра или предплечья). Практикуется замена не более 5-6 штук за одну процедуру.
Анастомоз соединяет аорту с коронарной артерией ниже места ее закупорки, восстанавливая таким образом кровоснабжение. Процедура проводится при таких показаниях:
- стенокардия III, IV класса при неэффективности ее лечения другими методами;
- сужение просвета сосудов более чем на 1 мм;
- ярко выраженное уменьшение проходимости венечной артерии;
- атеросклероз (закупоривание сосудов холестериновыми бляшками) 2-3 крупных артерий.
Операция проводится на основании данных коронарографии, которая заключается во введении в систему кровеносных сосудов подсвечивающего вещества и просмотре на рентгене проблемных зон.
Читайте также: Коронарография сосудов сердца – последствия, методы исследования коронарных сосудов
Отмечается ряд противопоказаний, которые обязан учитывать хирург при определении соотношения пользы и вреда от коронарного шунтирования:
- дисфункция левого сердечного желудочка, выражающаяся в выбросе менее 25% крови (застойная недостаточность);
- почечная недостаточность;
- тяжелые состояния после инсульта;
- легочные заболевания;
- гипертония;
- онкология.
С учетом всего вышеперечисленного принимается решение о рисках и целесообразности проведения операции. Но ее плюсы несомненны: повышаются качественные показатели жизни и снижаются риски инфаркта, сердечной недостаточности и аритмии.
Стоит отметить, что усредненный срок службы таких шунтов составляет 5-6 лет. Далее потребуется шунтирование повторять.
Важно! Приемлемые возрастные показания для аортокоронарного шунтирования – от 30 до 55 лет. Более позднее вмешательство ограничивается обширным атеросклерозом даже мелких коронарных артерий, а также сосудов мозга.
Аортокоронарное шунтирование
Ангиопластика
Ангиопластика коронарных сосудов предполагает введение при помощи специального катетера определенного средства, увеличивающего артериальный просвет. Для нее применяются такие инструменты:
- баллонные катетеры;
- лазерные баллоны;
- стенты;
- атерэктомические катетеры.
Показания для ангиопластики соответствуют таковым для шунтирования, но ее цель заключается в максимальной отсрочке оперативного вмешательства. Но и после такой малоинвазивной операции возможны осложнения, напрямую зависящие от ее травматизма:
- сужение артерий – с 50% вероятностью, для предотвращения этого назначаются антагонисты кальция;
- нестабильность кровотока без образования тромба;
- тромбоз венечной артерии.
Противопоказания к методу ангиопластики:
- затрудненная проходимость левой артерии, которая питает непосредственно сердце;
- уменьшение просвета кровеносного сосуда, обеспечивающего неповрежденную часть миокарда;
- тяжелая дисфункция сердечного левого желудочка;
- обширные поражения сердечно-сосудистой системы;
- значительное повреждение артерии, питающей большой участок миокарда;
- терминальная или неконтролируемая гипертензия артерий;
- нарушение электролитных обменных процессов;
- анафилактические расстройства.
Процедуры ангиопластики проводятся под четким контролем коронарографии, а иногда и во время нее.
Баллонная ангиопластика
Наименьшее количество противопоказаний и относительное удобство в применении отдают предпочтение баллонному способу восстановления кровотока в сосудах.
Операция проходит таким образом: через отверстие в бедре либо плече по артерии до закупоренного прохода продвигается катетер с баллоном, который по прибытии в назначенный участок 2-3 раза надувают до определенного уровня. Это позволяет механически расширить просвет в сосуде.
Стоит указать на то, что у четверти больных после баллонной ангиопластики те же артерии повторно подвергаются стенозу.
Баллонная ангиопластика
Коронарное стентирование
Процедура стентирования коронарных артерий тоже относится к малоинвазивным оперативным вмешательствам. Она заключается во введении в бедренный либо плечевой кровеносный сосуд катетера, несущего сложенный стент (металлическую сетку).
В месте сужения просвета стент раскрывается, расширяя стенки и придавая нужный диаметр артерии. Процесс постоянно контролируется с помощью коронарографии, а может быть проведен и во время ее, так как считается безопасным и малотравматичным.
Коронарное стентирование
Коронарная атерэктомия
Такой метод хирургического лечения, как коронарная атерэктомия, предполагает срезание со стенок артерии холестериновой бляшки с дальнейшим удалением срезанного. Процесс происходит посредством атерэктомического катетера, снабженного острым ножом. Этот способ показан только при атеросклерозе сосудов, имеющих просвет не менее 3 мм, что связано с размерами самого катетера.
Лазерная реваскуляризация
Реваскуляризация лазерным методом проводится путем введения в артерию световода, который по достижении места сужения артерии лазерной энергией срезает холестериновую бляшку, не повреждая стенки сосуда.
Лазерная реваскуляризация
Методы непрямой реваскуляризации миокарда
Непрямые методы реваскуляризации сердечной мышцы объединяют современные, слабо изученные способы увеличения просвета в коронарных артериях либо создания новой системы сосудов. Они, как правило, предназначены для пациентов, имеющих противопоказания к шунтированию и ангиопластике. Но спорные результаты либо их недостаточное количество не дают этим методам широкого распространения.
Трансмиокардиальная лазерная реваскуляризация
Эта методика является новым способом восстановить поставку крови к сердечной мышце.
Трансмиокардиальная лазерная реваскуляризация заключается в создании в миокарде маленьких отверстий (диаметром по 1 мм) посредством сверхтонкого лазерного проводника, который подводится через небольшой разрез на груди.
Цель такой процедуры – снабжение миокарда кровью, насыщенной кислородом, непосредственно из левого желудочка, и дальнейшее образование из проделанных отверстий артерий. Помимо этого, лазер разрушает миокардиальные аксоны, что ослабляет выраженный болевой эффект у пациента.
Показаниями к такому методу является невозможность проведения шунтирования или стентирования из-за атеросклероза многочисленных мелких сосудов.
Важно! Трансмиокардиальная лазерная реваскуляризация не требует для проведения остановки сердца. Она практически не приводит к осложнениям и отличается быстрым восстановительным периодом.
Трансмиокардиальная лазерная реваскуляризация
Ударно-волновая терапия
Новейшей экспериментальной методикой является и ударно-волновая терапия. Она заключается в воздействии на миокард акустической волны, что впоследствии стимулирует образование новых артерий в органе. Эта процедура бескровна и безболезненна, но спорные результаты не способствовали ее дальнейшему массовому применению.
Таким образом, методы реваскуляризации миокарда находятся в постоянном совершенствовании. Разрабатываются способы проведения шунтирования без использования аппарата искусственного кровообращения (на работающем сердце). Помимо этого, изобретаются новые бескровные или малоинвазивные методики воздействия на коронарную систему с целью избавления от атеросклероза.
Усовершенствованию способов реваскуляризации миокарда способствуют многочисленные тонкости ишемии и наличие у больного сопутствующих патологий, ограничивающие проведение прямых хирургических методов.
Но все это направлено на исправление последствий болезни. А чтобы убрать причину, важно придерживаться сбалансированного питания, уменьшить прием жиросодержащей пищи и избавиться от вредных привычек, в частности, курения. Это поможет значительно снизить риск образования холестериновых бляшек на стенках кровеносных сосудов и избежать атеросклероза с вытекающими последствиями.
Источник: https://lechiserdce.ru/patologii-serdtsa/2399-metodov-revaskulyarizatsii-miokarda.html
Реваскуляризация миокарда: цель, способы – традиционные и современные, как проводится
Солдатенков Илья Витальевич, врач-терапевт
Реваскуляризация миокарда — группа операций, позволяющих восстановить коронарное кровообращение при ишемии сердечной мышцы.
Основными причинами ишемической болезни сердца в любом ее проявлении являются нарушение проходимости коронарных артерий и сужение их просвета из-за атеросклероза.
К оперативному вмешательству прибегают в тех случаях, когда консервативная терапия не дает положительного эффекта и не устраняет имеющиеся нарушения.
- Реваскуляризация осуществляется путем установки расширяющего сосуд стента, удаления атеросклеротической бляшки путем воздействия на неё, либо формирования шунта – пути обхода пораженного участка артерии.
- Реваскуляризация миокарда бывает двух видов — прямая и непрямая.
- Прямая реваскуляризация в свою очередь подразделяется на:
- Коронарное шунтирование – наиболее распространенный метод, который в официальной медицине называется прямая реваскуляризация. Аорту соединяют с венечными артериями с помощью специальных шунтов, по которым начинает циркулировать кровь. Так врачи-хирурги восстанавливают коронарное кровообращение.
- Балонная ангиопластика и коронарное стентирование — малоболезненные и практически бескровные методики. Подобные малоинвазивные процедуры показаны пациентам с тяжелой сопутствующей патологией. Эти операции значительно снижают послеоперационную летальность.
Это традиционные методы реваскуляризации миокарда.
Непрямая реваскуляризация миокарда — особый хирургический метод, предназначенный для восстановления кровообращения в мелких артериях сердца, пораженных атеросклерозом.
В этих случаях аортокоронарное шунтирование и ангиопластика неэффективны и не могут улучшить состояние больных.
Проводится лазерная реваскуляризация – в толще миокарда создают каналы с помощью лазера, по которым кровь проникает из левого желудочка в мелкие сосуды сердца.
Аортокоронарное шунтирование
Коронарное шунтирование — сложная и дорогостоящая операция, которую выполняют высококвалифицированные специалисты для лечения ИБС. Во время операции хирурги-кардиологи накладывают обходные анастомозы между аортой и пораженной коронарной артерией, по которым осуществляется коронарное кровообращение.
К операции больного необходимо подготовить. Чтобы стабилизировать состояние больных, следует нормализовать уровень артериального давления, частоту сердечных сокращений и дыхательных движений, показатели сахара в крови.
Это позволит улучшить прогноз и самочувствие пациента после хирургического вмешательства. Чтобы выявить противопоказания к операции, специалисты полностью обследуют больного. Лучше всего переносят коронарную реваскуляризацию лица в возрасте 30-55 лет.
У них редко регистрируются осложнения.
Во время подготовки к аортокоронарному шунтированию необходимо соблюдать рекомендации врачей. Последний раз принимать пищу следует накануне вечером, желательно до 18 часов. Утром пациенту необходимо принять душ и сбрить волосы на груди.
Шунты выполняют из подкожной вены, которую берут из бедра или преплечья. Обычно за одну процедуру устанавливают не более 5-6 шунтов.
Аортокоронарное шунтирование — оперативное вмешательство на сердце, предотвращающее необратимые изменения миокарда, улучшающее его сократимость и повышающее качество и продолжительность жизни пациентов. Операцию проводит бригада специалистов, в которую входя хирурги-кардиологи, анестезиологи, реаниматологи. Длится операция три-четыре часа и проводится под аппаратом искусственного кровообращения.
Этапы операции:
- Продольный разрез по средней линии грудины.
- Определение места установки шунта по данным ангиографии.
- Забор шунта с руки или ноги.
- Введение «Гепарина» для предупреждения образования тромбов.
- Подключение аппарата искусственного кровообращения.
- Наложение шунта.
- Восстановление самостоятельной работы сердца.
- Введение «Протамина».
- Дренирование операционной раны и ее ушивание.
Результаты коронарного шунтирования не всегда долговечны. В большинстве случаев установленные шунты служат около пяти лет. Риск развития послеоперационных осложнений крайне высок. У больных развивается сердечная недостаточность, открывается кровотечение, происходит инфицирование операционной раны.
Противопоказаниями к проведению коронарного шунтирования являются:
- Тяжелое состояние больных,
- Онкологические заболевания,
- Артериальная гипертензия,
- Состояние после инсульта,
- Дистальные и диффузные стенозы.
Балонная ангиопластика
Одним из способов хирургической реваскуляризации миокарда является баллонная агниопластика. Операцию проводят с целью расширения закупоренных или суженых венечных артерий.
Для ее проведения используют специальный катетер, с помощью которого пациенту вводят баллон, расширяющий просвет стенозированной артерии.
Операция позволяет восстановить коронарный кровоток и улучшить кровоснабжение миокарда.
Балонная ангиоплатика – это малоинвазивный метод, предназначенный для восстановления просвета артерий. Операции с применением ангиопластики расширяют сосуды, питающие кровью сердечную мышцу.
Чтобы определить место сужения сосуда, специалисты направляют больного на ангиографическое исследование.
Больному внутривенно вводят контрастное вещество и делают серию рентгеновских снимков, на которых отображается патологический процесс, происходящий в артериях.
Операцию проводят под местной анестезией. Через прокол на бедре в пораженную артерию вводят длинный и тонкий катетер, на конце которого имеется баллончик. Подводят его к суженному участку артерии и надувают. Этот метод позволяет растянуть просвет артерии на 50–80%. Ангиопластика проводится под ангиографическим контролем.
Балонная ангиопластика является высокоэффективной и малотравматичной операцией, которая не оставляет на коже заметных шрамов и отличается коротким реабилитационным периодом.
Коронарное стентирование
Стентирование — оперативное вмешательство, позволяющее избежать повторного сужения артерии. Эта операция избавляет больных от стенокардии и уменьшает количество принимаемых лекарств. Спустя 3 или 4 суток после стентирования пациенты возвращаются к нормальной жизни. Коронарное стентирование назначают лицам, у которых имеется стеноз коронарных артерий.
Стент представляет собой эндопротез, имеющий сетчатый каркас из металла цилиндрической формы. Он удерживает стенки сосуда в определенном положении. Некоторые стенты покрываются лекарством, препятствующим появлению рубцов на стенках артерий, но они являются более дорогостоящими.
Стент подводят в сложенном виде к сосуду с атеросклеротической бляшкой, а затем раскрывают его путем раздувания баллона изнутри. Но существуют и самораскрывающиеся конструкции без баллона. Они практически не травмируют стенки сосуда, способствуют сокращению времени операции и снижению лучевой нагрузки на организм.
Весь процесс происходит под контролем рентгена.
Лазерная реваскуляризация миокарда
Это новый экспериментальный метод хирургического лечения ишемии сердца, выполняемый с помощью лазера. Через разрез на груди к сердцу подводят специальный проводник.
Лазером делают отверстия в миокарде и создают каналы, через которые поступает кровь, насыщенная кислородом и питательными веществами. Спустя пару-тройку месяцев эти каналы закроются, а результат операции сохранится на несколько лет.
Этот метод обычно применяют для лечения пациентов, которым невозможно провести аортокоронарное шунтирование.
Лазерная реваскуляризация коронарных артерий показана пациентам, имеющим атеросклеротическое поражение мелких сосудов. Таким лицам коронарное шунтирование не подходит.
В настоящее время эта методика все еще считается экспериментальной. Но не смотря на это, лазерная технология очень популярна. Данная процедура малотравматична, проводится на бьющемся сердце, редко приводит к развитию осложнений, имеет относительно короткий восстановительный период.
Модернизация оборудования и дополнительные исследования в области лечения пациентов с коронарной недостаточностью способствуют тому, что трансмиокардиальная лазерная реваскуляризация миокарда в ближайшем будущем может стать основным методом оперативного лечения ИБС.
Трансмиокардиальная лазерная реваскуляризация, мед. анимация
Ударно-волновая терапия
Этот метод хирургического вмешательства является также экспериментальным. Так называемая «акустическая волна», направленная на сердце, стимулирует в миокарде рост новых артерий и капилляров в плохо кровоснабженной зоне миокарда.
Ударно-волновая терапия является абсолютно безболезненной и бескровной. В настоящее время данная методика практически не применяется. Это связано с отсутствием конкретной информации о результатах лечения и отзывов пациентов.
Коронарная реваскуляризация миокарда устраняет лишь последствия болезни, но не ее причину. Если пренебречь правильным питанием и продолжать употреблять в пищу жирные и сладкие блюда, разовьются новые осложнения атеросклероза, еще более тяжелые и опасные для жизни.
Видео: лекция по реваскуляризации миокарда
- Вывести все публикации с меткой:
- Перейти в раздел:
- Заболевания сердца и аорты
- Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
- На ваш вопрос ответит один из ведущих авторов сайта.
На вопросы данного раздела в текущий момент отвечает: Сазыкина Оксана Юрьевна, кардиолог, терапевт
Поблагодарить специалиста за помощь или поддержать проект СосудИнфо можно произвольным платежом по ссылке.
Источник: https://sosudinfo.ru/serdce/revaskulyarizaciya-miokarda/
Реваскуляризация миокарда: описание и методы
Реваскуляризация миокарда (РМ) – вид процедур, направленных на возобновление кровотока по венечным артериям при их сужении, атеросклеротическом поражении и остром коронарном синдроме. Это вмешательство, при котором устанавливают стент, расширяющий диаметр сосуда, иссекают холестериновую бляшку, закрывающую его просвет, или создают обходные пути кровоснабжения ишемизированного участка миокарда.
Это делают для уменьшения симптомов болезни, предупреждения осложнений, улучшения прогноза и качества жизни пациента.
Основное заболевание, при котором широко используют методы коронарной реваскуляризации миокарда, – ишемическая болезнь сердца, когда лекарственная терапия недостаточно эффективна.
Показания
Основные показания к процедуре реваскуляризации миокарда:
- неудовлетворительный или нестабильный результат медикаментозной коррекции стенокардии;
- неустранимые противопоказания к консервативному лечению сердечного заболевания;
- ИБС (сужение просвета венечного сосуда > 50% независимо от присутствия симптомов);
- нестабильная стенокардия (если состояние пациента позволяет);
- хроническая сердечная недостаточность;
- вентрикулярная тахикардия, аритмия;
- критическое сужение левой коронарной артерии;
- острый коронарный синдром.
Выбор метода РМ зависит от ряда факторов:
- структурных нюансов анатомии сосудистого русла пациента;
- ожидаемой сложности выполнения процедуры;
- вероятности рестеноза или закупорки шунта;
- степени восстановления кровотока;
- характера поражения венечных артерий;
- выраженности клинических проявлений;
- степени индивидуального риска развития ишемии;
- сопутствующей патологии;
- возраста и желания пациента.
Для больных с сердечными заболеваниями существуют дополнительные показания:
- специфические методы диагностики (мультидетекторная компьютерная томография и МРТ) регистрируют распространение зон ишемии миокарда;
- ожидается высокий процент успеха в проведении РМ и вероятность послеоперационных осложнений невелика;
- больной отдает предпочтение хирургическому лечению, обладает полной информацией о преимуществах и рисках процедуры.
Противопоказания к проведению РМ:
- Патология сердечных клапанов.
- Аневризма стенки левого желудочка.
- Распространенный атеросклероз (более четырех клинически значимых стенозов или диффузное поражение мелких артерий).
- Злокачественные новообразования.
- Активный инфекционный процесс.
- Внутреннее кровотечение.
- Риск постоперационных осложнений превышает ожидаемую пользу от процедуры.
Методы прямой реваскуляризации миокарда
К такой группе относят «традиционные» и общепринятые методы хирургического лечения, направленные на восстановление кровотока по уже существующим венечным артериям. Это перкутанные коронарные вмешательства с пунктированием бедренной (реже плечевой артерии) с эндоваскулярным проведением катетера к месту повреждения.
К ним относятся:
- Баллонная коронарная ангиопластика (БКА). Расширение участка сосуда специальным катетером с нагнетаемым воздухом. В наше время как самостоятельную процедуру не используют. В основном это подготовительный этап к имплантации стента.
- Стентирование коронарных артерий. Это внедрение при помощи катетера на участок стеноза трубчатого каркаса, сохраняющего просвет проходимым. Сетки изготовлены из медицинского сплава металлов, рассасывающихся элементов, с полимерным напылением, предупреждающим отторжение. Стенты бывают различной формы, их покрывают лекарственными веществами. Подробно о стентировании сосудов сердца читайте на Cardiograf.com.
- Реканализация венечных артерий. Возобновление просвета коронарных сосудов с помощью специальных инструментов, срезающих атеросклеротическую бляшку, или лазера. Использование этих методов в России ограничено.
- Регионарный тромболизис. Прицельное воздействие препаратом, растворяющим тромб, заведенным к месту сужения при помощи специальной системы. Эту методику практикуют при остром коронарном синдроме.
Все эндоваскулярные вмешательства выполняют в условиях кардиохирургической операционной с возможностью проведения экстренного АКШ.
Методы непрямой реваскуляризации миокарда
Это кардиохирургические вмешательства, направленные на формирование дополнительных маршрутов кровотока в обход пораженных сосудов.
Виды вмешательств:
- Аортокоронарное шунтирование (АКШ). Операция предусматривает исключение из кровотока поврежденного сегмента артерии и создание альтернативного пути при помощи вены, взятой из руки или ноги. Процедура ограничивается пятью-шестью шунтами за один раз. Такое вмешательство проводят с раскрытием грудной клетки – срединной стернотомией. Обширная площадь разреза и травматичность предусматривают сложный восстановительный период и большую вероятность послеоперационных осложнений (кровотечения, инсульта, нарушений ритма, раневой инфекции, воспаления органов средостения, тромбоза глубоких вен, образования келоидного рубца). Операция АКШ противопоказана пациентам с дисфункцией левого желудочка (ФВ менее 25%), тяжелой почечной недостаточностью, онкологической патологией в запущенной стадии, обострением хронических обструктивных заболеваний легких, недавно перенесенным инсультом и неконтролированной артериальной гипертензией. Срок службы установленных шунтов – четыре-шесть лет.
Выделяют три вида АКШ:
- Шунтирование в условиях искусственного кровообращения. Во время операции сердце останавливают специальным раствором и подключают пациента к аппарату, поддерживающему кровоток. Это обеспечивает неподвижность рабочей зоны и упрощает формирование анастомозов. Основные недостатки – неблагоприятное влияние АИК на организм и угнетение миокарда после длительной кардиоплегии.
- АКШ на работающем сердце. Операционное поле обездвиживают специальным аппаратом – стабилизатором миокарда.
- Минимально инвазивная РМ. Метод отличается только отсутствием срединной стернотомии. Для доступа используют межреберное пространство, иногда с видеоторакоскопической поддержкой. Процедуру практикуют ограниченно из-за сложности выполнения.
- Трансмиокардиальная лазерная реваскуляризация (ТМЛР). Относительно новый метод восстановления кровоснабжения. Суть заключается в прорезывании лазером в стенке левого желудочка каналов, через которые кровь непосредственно поступает в миокард. За процедуру формируют до 40 таких отверстий. В скором времени после операции они закрываются фиброзной тканью, что активирует процессы новообразования сосудов (неоангиогенеза), которые впоследствии принимают на себя функцию поврежденных коронарных артерий. Такую процедуру делают во время АКШ (при диффузном сужении мелких сосудов) или используют как самостоятельный способ лечения. ТМЛР показана пациентам, которым невозможно выполнить традиционные методы реваскуляризации, как временная мера (перед АКШ), паллиативное вмешательство, в комплексе с другими операциями РМ.
Заключение
Для реваскуляризации миокарда предпочтение отдают прямым методам.
Стентирование коронарных сосудов – процедура менее травматичная, не требует общей анестезии, с коротким периодом восстановления, меньшей стоимостью и трудоемкостью. Возможны последующие операции.
Но в то же время частота рестеноза в течение 12 месяцев – до 30% (при АКШ до 7%) и потребность в повторных ЧКВ (чрескожного коронарного вмешательства) достигает 30%.
При своевременной успешной реваскуляризации у семи из десяти пациентов полностью исчезают симптомы стенокардии, значительно улучшается качество жизни.
Но хирургическая реваскуляризация миокарда не устраняет причину заболевания – атеросклероз. Для продления жизни применяют медикаментозную терапию, диету, двигательную активность и отказ от вредных привычек.
Источник: http://www.medicinaportal.com/2018/09/28/revaskulyarizatsiya-miokarda-opisanie-i-metody/
Варианты реваскуляризации миокарда
Целью лечения ишемической болезни сердца является восстановление нормального кровотока к зоне его дефицита.
Для этого проводят прямое шунтирование сосудов, баллонное расширение пораженной коронарной артерии с установкой каркаса (стента), разрушение бляшки из холестерина.
Такие виды лечения позволяют повысить качество жизни пациентов и предотвратить осложнения – инфаркт миокарда и внезапную остановку сердца.
Показания к проведению
Пациенты, которых направляют на оперативное лечение ишемической болезни, имеют такие диагнозы:
- стенокардия – устойчивая к лекарственным средствам, прогрессирующая, вариантная Принцметала;
- инфаркт миокарда с осложнениями (острый период);
- недостаточность кровообращения;
- нарушения ритма желудочкового происхождения;
- аневризма левого желудочка;
- сужение коронарных артерий по данным ангиографии;
- выраженный стеноз левого венечного ствола.
Инфаркт миокарда — показание к проведению реваскуляризации
Пациентов со стенокардией чаще оперируют в период стабилизации состояния. Самые лучшие результаты операции до 55 лет. После этого возраста отмечается генерализованный атеросклероз артерий, в том числе и головного мозга, затрудняющий хирургическое лечение.
Рекомендуем прочитать статью о хронической сердечной недостаточности. Из нее вы узнаете о патогенезе и симптомах патологии, проведении диагностики и лечения.
А здесь подробнее о постмиокардическом кардиосклерозе.
Виды и методы реваскуляризации миокарда
Восстановить кровоток в зоне ишемии можно путем установки стента или аортокоронарного шунта. Это способы прямого воздействия. К ним можно отнести также и баллонную ангиопластику венечных артерий. Кроме этого используют лазерную и ударно-волновую методику лечения.
Прямая и непрямая
В зависимости от калибра пораженных сосудов кардиохирург может выбрать прямой метод реваскуляризации – стентирование или шунтирование сосудов. Они показаны, если после коронарографии было установлено, что закупорка имеется на уровне артерий среднего или крупного калибра и на ограниченном участке. В этом случае операция будет успешной.
Если у пациента имеется множественное атеросклеротическое поражение сосудов мелкого диаметра, то его не устранить традиционным способом, поэтому рекомендуется непрямой способ – реваскуляризация при помощи лазерного излучения.
Лазерная
На груди пациента делают разрез, через него подводится специальный катетер к сердцу. Через него лазерным излучением прожигают каналы в сердечной мышце, которые доходят до полости желудочка.
Они постепенно заполняются кровью. Таким образом ишемизированный участок получает кислород и необходимые питательные вещества.
Такие каналы могут работать около 2 — 3 месяцев, затем они закрываются, а за это время миокард восстанавливает свои функции.
Лазерная реваскуляризация избавляет от приступов стенокардии на период от 2 до 5 лет. Ее назначают пациентам с противопоказаниями к аортокоронарному шунтированию.
Этот метод сравнительно новый, но быстро набирающий популярность. Это связано с такими причинами:
- отсутствует необходимость в широком разрезе грудной клетки;
- не используется аппарат для искусственного кровообращения;
- редко возникают послеоперационные осложнения;
- период восстановления гораздо короче, чем при шунтировании.
В последних результатах исследования лазерной реваскуляризации обнаружен и дополнительный эффект этого метода – разрушаются отростки нервных клеток, что приводит к ликвидации болевого синдрома. Кроме того, стимулируется образование новых сосудистых ветвей.
Хирургическая операция
При аортокоронарном шунтировании создается искусственное соединение между аортой и пораженным венечным сосудом. Для того чтобы эта сложная и затратная операция прошла эффективно, до ее проведения нужно привести к нормальным показателям:
- артериальное давление,
- сахар в крови,
- понизить содержание холестерина в крови,
- избавиться от лишнего веса тела.
Для шунта берут часть вены бедра или предплечья. На грудине делают разрез, пациент подключается к аппарату искусственного кровообращения. После установки анастомоза (их максимум 5) пытаются восстановить самостоятельную работу сердечной мышцы. Срок работы шунта – до 10 лет.
Аортокоронарное шунтирование
Шунтирование на работающем сердце
Этот вид операции назван миниинвазивным, для него не требуется искусственного кровообращения. Для установки шунта на бьющемся сердце используют вакуумные или прессорные (действующие давлением) стабилизаторы. Длительность операции и восстановительного периода при таком варианте сокращается, отсутствует массивное разрушение клеток крови, как при обычном шунтировании.
Баллонная ангиопластика
После ангиографии коронарных сосудов определяется закупоренная или суженная артерия. Чтобы ее расширить, используют катетер, на котором закреплен раздувающийся баллончик.
Местом введения проводника чаще выбирают артерию бедра. Под рентгеновским контролем баллончик доводится до места снижения кровотока, там баллон раскрывается.
Это дает возможность увеличить проходимость артерии на 50 — 75%.
Иногда баллонная ангиопластика совмещается со стентированием. В таком случае на баллончик в не расправленном виде надевается металлический каркас.
После прохождения в суженную венечную артерию он раздувается, а стент принимает форму цилиндра. Таким образом создается приток крови к миокарду.
Некоторые стенты покрывают лекарством для торможения тромбообразования и рубцевания стенок артерий. Также используют более безопасные конструкции без баллона.
Ударно-волновая терапия
Один из методов с недоказанной клинической эффективностью. Находится на стадии разработки. Механизм влияния на миокард заключается в воздействии акустической волны, которая стимулирует кровоток и образование новых сосудов в зоне ишемии. Прилив крови возникает под действием образовавшейся окиси азота. А ангиогенез вызывается факторами роста эндотелия сосудов.
Способ имеют и отрицательные последствия: рост атеросклеротических бляшек, гибель клеток миокарда, замещение разрушенной ткани неактивной соединительной. Ударно-волновая терапия считается недостаточно обоснованным методом лечения с непрогнозируемыми результатами.
Смотрите на видео о реваскуляризации миокарда:
Реваскуляризация миокарда и антиагреганты
Работа стента или шунта, микроциркуляция в месте ишемии миокарда определяется текучестью крови, поэтому всем пациентам назначают антикоагулянты и антиагреганты. Такая терапия проводится вне зависимости от того, какой способ реваскуляризации был выбран.
Аспирин после реваскуляризации миокарда
При отсутствии противопоказаний всем пациентам как можно раньше рекомендуется начать прием Аспирина в дозе от 150 до 300 мг, а затем перейти на поддерживающие 75 мг в сутки. Минимум на год назначают препараты для торможения образования тромбов:
- Брилинта(тикагрелор) рекомендуется при большом или среднем риске инфаркта миокарда, повышенным содержанием тропонина в крови. Препарат имеет высокую эффективность.
- Эффиент (прасугрел) назначают при сопутствующем сахарном диабете, при отсутствии риска интенсивных кровотечений.
- Плавикс, Зилт, Деплатт (клопидогрел) характеризуются самым широким спектром показаний. Несмотря на несколько замедленный эффект чаще всего используются в терапии. Применяют в сочетании с Аспирином.
При прекращении приема препаратов для разжижения крови раньше рекомендуемого срока повышается риск закупорки шунта или стента, что может быть поводом для новой операции.
Противопоказания к оперативной реваскуляризации
Операция по аортокоронарному шунтированию не проводится при:
- распространенном поражении коронарных артерий,
- рубцовых изменениях в миокарде левого желудочка,
- застойной недостаточности кровообращения,
- снижении сердечного выброса более чем на треть,
- аневризме левого желудочка,
- пороках клапанов сердца,
- онкологических заболеваниях,
- отсутствии эффекта от уже проведенных подобных операций.
Баллонную ангиопластику и стентирование не используют при недавнем инсульте, остром кровотечении из желудка или кишечника, инфекции, лихорадке.
Противопоказана эта процедура при выраженной анемии, психических расстройствах.
От лазерного метода реваскуляризации отказываются при наличии диабетической ангиопатии, ретинопатии, артериовенозных мальформаций, гемангиом, остром коронарном синдроме.
Оперативное восстановление кровообращения миокарда не проводится при недоказанной ишемии, отсутствии признаков стенокардии или ее легком течении, у пациентов, которые не получали медикаментозную терапию.
Рекомендуем прочитать статью о коронарной недостаточности. Из нее вы узнаете о причинах и симптомах заболевания, формах проявления, методах диагностики и лечения, прогнозе для больных.
А здесь подробнее о постинфарктном кардиосклерозе.
Реваскуляризация миокарда проводится для восстановления кровотока в области ишемического повреждения сердца. Для этого может быть выбран прямой или непрямой метод. Наиболее эффективными способами являются аортокоронарное шунтирование, баллонное расширение артерии с установкой стента, лазерная трансмиокардиальная операция.
Успешность лечения определяется правильным отбором пациентов с учетом показаний и противопоказаний к каждому виду хирургических вмешательств. После проведения реваскуляризации назначается антиагрегантная терапия минимум на 1 год.
Источник: http://CardioBook.ru/revaskulyarizaciya-miokarda/
Реваскуляризация миокарда: что это такое, методы, противопоказания
Реваскуляризация – это хирургическое вмешательство, направленное на восстановление кровотока в коронарных артериях, питающих сердце.
Его проводят при ишемической болезни сердца, если консервативная терапия не возымела необходимого эффекта.
Когда и зачем ее проводят?
- Когда в коронарных сосудах образуются тромбы или атеросклеротические бляшки, то просвет в них сужается, ограничивая доступ крови к миокарду.
- Без необходимого снабжения, начинается ишемия — опасное сердечно-сосудистое заболевание, вследствие которого может произойти инфаркт и последующая остановка сердца.
- Характерные симптомы ишемической болезни — боль в груди, одышка, слабость, ощущение нарушения сердечного ритма.
- Для ее лечения, если медикаментозных средств оказывается недостаточно, и проводят данную операцию.
Показания и противопоказания
Реваскуляризация миокарда назначается при ишемической болезни, осложненной:
- Стенокардией, невосприимчивой к медикаментам.
- Инфарктом миокарда в острой форме.
- Сердечной недостаточностью.
- Аритмией желудочков.
- Ишемическим дефектом, почти полным сужением коронарных артерий.
Противопоказания к данному хирургическому вмешательству:
- Почечная недостаточность.
- Патология сердечных клапанов.
- Аневризма левого желудочка сердца.
- Неярко выраженная ишемия, при которой больной не получал медикаментозного лечения.
- Общее тяжелое состояние пациента, не позволяющее провести хирургическое лечение.
- Онкологические заболевания.
Проведение операции пожилым людям сопряжено с определенным риском, но сам по себе старческий возраст не является противопоказанием. Принимая решение, врачи руководствуются в первую очередь показаниями к хирургическому лечению.
Причина для реваскуляризации должна быть весомой, поскольку подобное вмешательство грозит высоким риском осложнений и возможного летального исхода после операции. Тип операции выбирает только врач.
Прямые методы
Хирургическая реваскуляризация проводится с помощью прямых и непрямых методов.
К прямым относятся:
- Аортокоронарное шунтирование.
- Коронарное стентирование.
- Баллонная ангиопластика.
Все эти способы подразумевают восстановление кровотока искусственным путем: благодаря использованию шунтов, стентов или баллонов. Главная цель подобного вмешательства — восстановление кровоснабжения сердечной мышцы.
Шунтирование
- Коронарное шунтирование — это очень непростая и дорогая по стоимости операция.
- Для ее успешного проведения необходима предварительная подготовка пациента и наличие команды специалистов: хирургов, кардиологов, реаниматологов, анестезиологов.
- Перед ее проведением пациенту необходимо:
- Привести в норму артериальное давление.
- Нормализовать уровень сахара в крови.
- Стабилизировать количество сердечных сокращений.
А также, чтобы выявить противопоказания, пациента полностью обследуют.
Помимо общих запретов к проведению вмешательства этим методом, коронарное шунтирование не проводится при:
- Некоторых видах стенозов, когда просвет артерии почти полностью сужен.
- Недавно перенесенном инсульте.
Суть операции состоит в установке шунтов — искусственных проходов, соединяющих пораженную артерию с сердцем. Для восстановления кровообращения кровь пускают в обход пораженного участка.
В качестве материала для шунта используют подкожные вены пациента с плеч или бедер.
Ход операции:
- Врач-анестезиолог вводит пациента в общий наркоз.
- На грудине делают продольный разрез.
- С помощью данных ангиографии выбирают донорскую вену.
- Через небольшой прокол забирают сосуд для шунта.
- Чтобы у пациента не образовались тромбы, ему вводят гепарин.
- Подключают аппарат искусственного кровообращения.
- Накладывают шунт. За одну операцию их не ставят больше чем пять штук.
- Восстанавливают работу сердца и зашивают разрез.
Как правило, срок службы шунтов составляет примерно 5 лет. После операции высок риск осложнений, таких как инфицирование раны или неконтролируемое кровотечение. Цена подобной операции в клиниках довольна высока.
Стентирование
Метод коронарного стентирования заключается в установке специального стента в месте сужения артерии, питающей сердце. Он представляет собой металлический конус, изготовленный из мелкоячеистой сетки.
Используя катетер, сложенный стент вводят в артерию через прокол, наблюдая за операцией с помощью рентгенотелевидения.
Затем его устанавливают в месте сужения и расправляют. После этого он расширяет собой стенки артерии, восстанавливая кровоток.
В отличие от аортокоронарного шунтирования, стентирование — малоинвазивная процедура.
Ангиопластика
- Баллонная ангиопластика по принципу действия схожа с коронарным стентированием: в суженную артерию с помощью катетера вводят баллончик и надувают, тем самым расширяя просвет сосуда.
- Перед этим, с помощью ангиографии, специального рентгена с контрастом, выясняется точное расположение места сужения артерий.
- Сама операция проводится следующим образом:
- Используя местную анестезию на бедре делают небольшой прокол в бедренную артерию.
- Через него в кровеносную систему вводят катетер с баллоном на конце.
- Под рентгеновским наблюдением баллон доставляют в суженное место и надувают его, расширяя просвет сосуда.
- После того, как сосуд достигнет необходимых размеров, баллон сдувают и катетер вместе с ним вынимают, а место прокола зашивают.
У этого вида лечения ишемии меньше всего противопоказаний, поскольку операция эндоваскулярная, миниинвазивная и низкотравматичная.
По сравнению с другими способами оперативного вмешательства у ангиопластики самый короткий период реабилитации.
Непрямые методы
Непрямая реваскуляризация проводятся с помощью лазерного и ударно-волнового метода.
К ним прибегают если оперативное вмешательство по каким-то причинам невозможно, а медикаментозной терапии недостаточно.
С использованием лазера
Трансмиокардиальная лазерная реваскуляризация миокарда является новым, экспериментальным методом лечения ишемии сердца, но несмотря на этот факт, ее начинают применять все чаще.
Суть ТМЛР заключается в воздействии лазера на миокард. Лазерным лучом в его толще делают отверстия и создают каналы, по которым идет кровоток. Через несколько месяцев они закрываются, но миокард остается реваскуляризирован.
К этому способу прибегают в основном если по каким-либо причинам шунтирование пациенту противопоказано.
Ударно-волновой метод
Также экспериментальный метод, который редко используется из-за отсутствия доказательств его эффективности.
При таком лечении на сердце направляют акустические волны, частота которых лежит в инфразвуковом диапазоне. Их воздействие стимулирует рост артерий и капилляров в пораженной зоне миокарда.
Процедура абсолютно безболезненна.
Возможные осложнения и реабилитация
Самый высокий риск осложнений и долгий период реабилитации наблюдается у коронарного шунтирования, поскольку это серьезное вмешательство, для проведения которого необходимо сделать большой разрез. Операция проводится на открытом, работающем сердце.
На риск возникновения осложнений влияет возраст пациента. Считается, что легче всего оперативное вмешательство переносится в возрасте от 30 до 55 лет. Осложнениями могут выступать — кровотечение, сердечная недостаточность и воспаление из-за инфицирования раны.
А вот после аортокоронарного стентирования период реабилитации составляет всего несколько дней. Осложнений, как правило, не возникает.
Период восстановления после проведения баллонной ангиопластики также небольшой. Осложнения могут возникнуть в течение шести месяцев: обратное сужение артерии, закупорка венечной артерии тромбом, в редких случаях – разрыв артерии. При сужении сосудов, после этой процедуры назначают блокирующие кальций лекарственные средства.
Лазерная реваскуляризация имеет короткий период реабилитации и редко приводит к негативным последствиям.
Ударно-волновая терапия, помимо недоказанности ее эффективности, имеет ряд осложнений, выражающихся в росте холестериновых бляшек, замещении отмершей ткани соединительной. Как итог – результат такого лечения непредсказуем.
Если не соблюдать правильный рацион, не вести здоровый образ жизни и не придерживаться рекомендаций лечащего врача, то только от одной операции проблемы с сердцем не исчезнут, они лишь временно не будут беспокоить.
Источник: https://infoserdce.com/serdce/revaskulyarizatsiya/