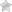Во время беременности организм женщины перестраивается и испытывает огромную нагрузку. Изменения касаются не только половых органов, но и других систем. Нагрузка на сердце у беременной увеличивается на 30% иногда и больше. И если в сердце женщины есть какие-то проблемы, незамеченные ранее, они могут обостриться. Основным информативным обследованием функции этого органа является — УЗИ сердца при беременности.
Значение ультразвукового исследования сердца при беременности
До изобретения и внедрения эхокардиографии заболевания сердца диагностировали с помощью косвенных признаков, аускультации шумов, перкуссии для определения границ и положения в грудной клетке.
УЗИ сердца позволило врачам заглянуть внутрь, увидеть сокращения сердечной мышцы, клапанного аппарата, измерить размеры отдельных частей, толщину стенок и многие другие параметры, характеризующие работу органа.
Оно незаменимо для выявления врожденных и приобретенных пороков, заболеваний миокарда, перикарда, наблюдения за лечением.
При беременности увеличивается объем циркулирующей крови. Сердечная мышца должна сокращаться сильнее, чтобы обеспечить кровоток это вызывает умеренную гипертрофию. После родоразрешения нагрузка приходит в норму и параметры сердца восстанавливаются.
Если у беременной есть предрасположенность к сердечным заболеваниям, или, например, она болела ревматизмом, сердечная мышца не справляется с кровотоком, возникает застой крови, камеры увеличиваются, развивается сердечная недостаточность. Такое состояние опасно для будущей матери и ребенка. Поэтому для своевременного выявления нарушений и лечения беременным назначают УЗИ сердца.
Показания для УЗИ сердца при беременности
При постановке на учет в женской консультации беременная сдает ряд анализов, в том числе ЭКГ. Если есть подозрения на наличие у нее патологии со стороны сердечно-сосудистой системы ей назначают УЗИ сердца.
Ведение такой беременности проводится совместно с кардиологом. В основном при обнаружении каких-либо нарушений проводится поддерживающая медикаментозная терапия.
При серьезных нарушениях, угрожающих жизни возможно прерывание беременности.
У беременных, не имеющих заболеваний сердца, УЗИ проводится при следующих жалобах:
- быстрая утомляемость;
- появление одышки;
- неприятные ощущения в области сердца, напоминающие дрожь;
- синюшность губ, ногтевых пластин, кончика носа, ушей;
- холодные конечности.
Также УЗИ сердца показано, если при осмотре обнаруживают:
- шум при аускультации;
- увеличение печени, что может указывать на застой крови;
- аритмии;
- уменьшение прибавки в весе или его снижение.
Эти симптомы рассматриваются в совокупности с повышением артериального давления, наличием в анамнезе травмы грудной клетки, операций на сердце, инфаркта миокарда, тромбозов.
Процедура выполнения УЗИ сердца при беременности
Процедура выполняется как обычное ультразвуковое исследование. Никакой специальной подготовки не требуется, желательно предоставить врачу-диагносту последние результаты исследования крови, мочи, электрокардиограмму. Длительность процедуры составляет 20–40 минут. По отзывам пациенток, эта процедура абсолютно безболезненна и не оказывает влияние на течение беременности.
Последствия УЗ-диагностики и противопоказания к проведению процедуры
Женщин часто волнует: «Можно ли при беременности делать УЗИ сердца, неопасно ли это для ребенка?» Эхокардиография — безопасный метод исследования. Многочисленные исследования подтвердили, что ультразвук не оказывает никакого повреждающего действия на организм матери и плода.
Расшифровка результатов: норма и патология
На УЗИ сердца можно в реальном времени увидеть:
- камеры (правый и левый желудочек, правое и левое предсердие);
- межжелудочковую и межпредсердную перегородку;
- сердечные стенки;
- клапаны (митральный, трикуспидальный, аортальный и легочной артерии);
- перикард и перикардиальную полость;
- крупные сосуды, в том числе и коронарные;
- скорость и ритмичность сокращений;
- кровоток в сердце и сосудах (с помощью эффекта Доплера) и др.
Измеряются толщина стенок и межжелудочковой перегородки (МЖП), диаметр крупных сосудов, размеры каждой камеры при систоле (КСР) и диастоле (КДР), вычисляется их объем. С помощью допплерографии определяют скорость кровотока, объем крови при систоле и диастоле, фракцию выброса (ФР).
В заключении врач описывает все полученные данные, указывает наличие изменений:
- дефект перегородки, клапанного аппарата;
- закупорка сосудов, ишемия миокарда, рубцовые ткани;
- воспалительные поражения тканей (миокардит, перикардит);
- наличие жидкости в перикардиальной полости;
- дисфункцию клапанов;
- застойные явления (декомпенсация работы сердечной мышцы);
- аритмия;
- гипертрофия миокарда при гипертонической болезни;
- сужение аорты и др.
Диагноз ставится кардиологом на основании полученных результатов и клинической картины заболевания.
Можно ли выносить здорового малыша с пороком сердца у матери
Врожденные и приобретенные пороки сердца могут стать противопоказанием к беременности.
Но сейчас медикаментозные методы поддержки настолько эффективны, что после тщательного обследования некоторым женщинам разрешают рожать. Это относится также к тем, кто перенес операцию на сердце.
Период реабилитации обычно составляет 12 месяцев, после этого, если состояние здоровья позволяет можно планировать зачатие.
Во время беременности беременные наблюдаются у кардиолога. Им проводят УЗИ сердца в каждом триместре беременности, иногда чаще по показаниям. Родоразрешение происходит путем кесарева сечения.
Абсолютным противопоказанием являются сложные пороки: тетрада Фалло, коарктация аорты, стеноз устья легочной артерии и др.
Узи сердца плода при беременности: что можно обнаружить
УЗИ сердца плода назначают с целью выявить пороки развития. Уже на сроке 12 недель сердце эмбриона хорошо визуализируется, но не все структуры различимы. Поэтому повторное обследование проводят на 18–27 неделе.
Показанием к проведению процедуры служат:
- плохая наследственность;
- предыдущее невынашивание беременности;
- эндокринные патологии у матери (волчанка, сахарный диабет);
- инфекции во время беременности (токсоплазмоз, краснуха);
- применение в период вынашивания антибиотиков, противоэпилептических средств, антидепрессантов;
- возраст беременной старше 35 лет;
- подозрение на аномалии развития на предыдущих обследованиях (нарушение сердечного ритма, хромосомные заболевания, изменения в воротниковой зоне).
При первом обследовании можно выявить несовместимые с жизнью:
- дефекты строения камер (предсердия, желудочка);
- гипоплазию ствола легочной артерии;
- арезию трикуспидального клапана.
При втором скрининге видны дефекты перегородки, поражения клапанов, тетрада Фалло, открытый артериальный проток, транспозиция магистральных сосудов и другие пороки.
Источник: https://uzi.guru/grud-klet/serd/vidi/uzi-serdtsa-pri-beremennosti.html
На какой неделе прослушивают сердце плода на УЗИ при беременности и что покажет исследование
Прослушивание сердцебиения плода позволяет врачу-гинекологу понять, хватает ли ребенку кислорода, какое его общее состояние. Сделать это с помощью акушерского стетоскопа он сможет только с середины второго триместра. УЗИ сердца плода при беременности поможет узнать состояние сердечной мышцы младенца, исключить возможную патологию в более ранние сроки.
Формирование сердечно-сосудистой системы у малыша
Сердечно-сосудистая система плода формируется раньше остальных, ведь адекватное кровообращение будет залогом для нормального развития других органов. Процесс формирования сердца малыша начинается с третьей недели после зачатия, а заканчивается к восьмой.
На 5 и 6-й акушерской неделе уже появляется сердцебиение у плода. Ритм его замедленный, ведь нервная система еще недоразвита. С 9-й недели частота сердечных сокращений увеличивается до 170–180, что свидетельствует о формировании связи между нервной и кровеносной системами. Со второго триместра ЧСС снижается до 120–160 уд/мин и держится на этом уровне до конца беременности.
При плановых ультразвуковых исследованиях врач-диагност рассмотрит строение сердца плода, прослушает сердцебиение, его ритм, частоту. Параллельно с обычным ультразвуковым обследованием проводят дуплексное сканирование сердца и сосудов плода. Это позволяет увидеть строение сосудистого русла, а также скорость, направление кровотока.
Зачем назначают исследование
В некоторых ситуациях УЗ-сканирование сердечно-сосудистой системы ребенка назначают дополнительно, помимо плановых процедур. В зависимости от того, на какой неделе развития находится ребенок, причины назначения следующие:
- Для установки факта наличия беременности, что развивается. Назначается исследование на ранних сроках. С помощью трансвагинального датчика можно услышать сердцебиение эмбриона, а также исключить внематочную беременность.
- Для оценки состояния малыша. Если во время плановых осмотров будущей матери гинеколог отмечает повышение или снижение количества сердечных сокращений, назначают ультразвук. Отклонения могут свидетельствовать о развитии фетоплацентарной недостаточности, что требует врачебного вмешательства.
- Для оценки состояния плода во время родов. С помощью УЗИ сердца можно прослушать ЧСС ребенка, что позволяет оценить степень гипоксии, построить правильную тактику дальнейших действий.
Ультразвуковое исследование является безопасным методом. Будущей матери не стоит переживать, если процедуру назначают чаще, чем планировалось.
В следующем видеообзоре врач УЗ-диагностики подробно расскажет о сердцебиении:
Когда слышно сердцебиение плода на УЗИ
С помощью акушерского стетоскопа в начале беременности сердцебиение еще не определяется. Стетоскоп пригодится приблизительно на сроке 18–20 недель.
Для подтверждения беременности на раннем сроке необходимо делать ультразвук. На 4-й неделе после зачатия уже слышно сердцебиение плода на УЗИ. Биение сердца в этот период можно определить трансвагинально с помощью аппарата ультразвуковой диагностики. На 6 и 7-й акушерской неделе сердцебиение видно на УЗИ через брюшную полость.
Когда появляется сердцебиение, будущие родители используют портативный ультразвуковой допплеровский детектор, чтобы фиксировать сердечные сокращения дома.
Как проводится ультразвуковое исследование
УЗИ сердца проводится планово при скрининговом обследовании. При первом обследовании сердечная деятельность прослушивается в сроке 11–12 недель. Врачу-диагносту достаточно видеть, что орган четырехкамерный, ритмично бьется. В это время уже видны сердечные пороки.
Во втором триместре на 18–22-й неделе с помощью УЗИ хорошо определяются сердечные структуры. По тому, как будет стучать сердечная мышца, можно заметить нарушения ритма.
Процедура проведения сходна с УЗИ брюшной полости. Беременная ложится животом вверх, кожу в месте проведения обрабатывают гелем и оценивают сердечно-сосудистую систему ребенка специальным датчиком.
Ультразвуковой аппарат работает в нескольких режимах:
- М-режим – показывает ритм сокращений предсердий и желудочков;
- дуплексное сканирование сердца и сосудов плода – помогает оценить кровоток в артерии, вене.
Режимы изменяют в зависимости от показателя, который оценивают.
- По видео вы можете наблюдать как проходит диагностика сердцебиения:
- Также в дополнение смотрите видео с монитора УЗИ 18 неделя:
Норма и патология при расшифровке результата
При УЗИ сердца ребенка оценивается размещение органа, размер камер, наличие дефектов в перегородках, а также частота, ритмичность сердечных сокращений. В норме сердце должно иметь четыре камеры – правые и левые предсердие и желудочек, соединенные с магистральными сосудами. Левая и правая половина не должны соединяться между собой, это считается дефектом. Норма ЧСС – 120–126 уд/мин.
Сердечная мышца на УЗИ имеет белый цвет, ведь у нее плотная ткань. Сердечные камеры окрашиваются в темный, ведь они полые и имеют малую плотность.
В дуплексном режиме видно кровоток, что окрашивается синим или красным цветом, по нему судят, есть ли патологические соединения левых и правых отделов, сердечные пороки.
Если светлым или темным цветом под ультразвуком выделяются дополнительные образования, можно заподозрить опухоль или кисту.
Патологии, которые выявляет УЗИ сердечно-сосудистой системы:
- гипоксия плода (недостаток кислорода), о ней свидетельствует учащение или замедление ЧСС;
- пороки сердца – соединение между собой левых и правых отделов, сращение или недоразвитость клапанов, гипоплазия легочной артерии;
- рабдомиома – доброкачественная опухоль сердечной мышцы и другие отклонения.
УЗИ сердца плода – безопасный и информативный метод, который позволяет гинекологу правильно вести беременность, не допустить ошибки при выборе родоразрешения.
Оставляйте комментарии к статье, делитесь своим опытом исследования. Сделайте репост в социальные сети. Всего доброго.
Источник: https://uziman.ru/pri-beremennosti/uzi-serdca-ploda-pri-beremennosti
Эхо-КГ при беременности, что это, показания, как проводится, плюсы
Эхокардитокография не входит в список обязательных процедур во время беременности, поэтому многие женщины не знают, что это такое эхо-кг. Ниже в статье приведена информация о показаниях к данному обследованию, как делают эхо-кг, какие последствия могут возникнуть.
Что такое ЭхоКГ
Эхо-Кг – это современный диагностический метод определения пороков в строении сердечно-сосудистой системы. В свою очередь, наличие таких патологий негативно влияет на функционирование органа. Исследование осуществляется при помощи ультразвуковых волн.
Эхокардиотокография позволяет изучить состояние сердца не только у беременной женщины, но и у развивающегося ребенка в утробе.
Многие женщины, которые получили направление на данную процедуру, сомневаются можно ли делать эхо плода во время беременности.
Эхокардитокография безопасна как для мамы, так и для развивающегося ребенка. Проводить ее в перинатальный период можно, и она практически никогда не вызывает осложнений.
Параметры:
- частота сокращений сердечной мускулатуры;
- отсутствие сосудистых бляшек и сосудистую проходимость;
- скорость кровотока;
- соотношение количества крови, которое поступает в полость аорты и выходит из нее.
Назначается после выявления предполагаемых пороков на скрининговом ультразвуковом исследовании.
Значение исследования
- Эхо-кг назначается при подозрениях на наличие патологий в сердце и кровеносных сосудах или для диагностики уже имеющихся заболеваний.
- Своевременное обнаружение болезней сердца при помощи данного метода исследования позволяют оказать женщине правильное своевременное лечение.
- Признаки, при которых назначают процедуру эхокардиотокографию:
- дыхательная недостаточность при минимальных физических нагрузках;
- болезненные ощущения в области сердца;
- учащение сердечного ритма;
- наличие патологий сердца и сосудов в анамнезе у беременной женщины;
- постоянное чувство усталости и общее недомогание;
- наличие в анамнезе операций на сердце;
- нарушения ритма сердечных сокращений.
При обнаружении у себя тревожных симптомов нарушения работы сердечно-сосудистой системы необходимо сразу сообщить об этом врачу.
Подобные патологии крайне негативно сказываются течении беременности и развитии ребенка.
Значение исследования для плода
Эхо-кг делают не только женщинам во время беременности, но и плоду в период его внутриутробного развития. С помощью обследования можно определить правильность функционирования сердца у ребенка.
Эхокардиотокография назначается только в том случае, если во время планового УЗИ возникли подозрения на патологии сердца и сосудов у малыша.
Эхо-кг позволяет с высокой степенью точности определить наличие пороков развития органа. На основании этого исследования врачи могут подобрать лечение, которое можно проводить уже в перинатальный период.
В некоторых случаях методика эхо-кг применяется при проведении внутриутробных операции на сердце ребенка и тем самым позволяет спасти ему жизнь.
Позволяет не только определить наличие той или иной патологии, но и спланировать дальнейшее ведение беременности.
Показания
Показания к проведению процедуры эхокардиотокографии у беременной:
- сильная одышка, которая возникает при малейших физических нагрузках;
- наличие в анамнезе заболеваний сердца и кровеносных сосудов;
- ощущение изменений сердечного ритма;
- наследственная предрасположенность женщины к сердечно-сосудистым патологиям;
- у женщины отмечаются скачки артериального давления;
- наличие перенесенного инфаркта в анамнезе;
- воспалительные процессы в почках;
- болезни головного мозга.
Показания к проведению эхокардиотокографии плода:
- наследственная предрасположенность ребенка к сердечно-сосудистым патологиям;
- предшествующие выкидыши у женщины;
- наличие сахарного диабета у матери;
- диагностирование красной волчанки у матери;
- перенесенный токсоплазмоз во время беременности;
- возраст женщины старше 30 лет;
- перенесенная во время беременности краснуха у матери;
- если будущая мама принимала препараты из группы антибиотиков в первые недели после зачатия;
- наличие у ребенка других хромосомных патологий;
- наличие жидкости в полостных органах ребенка.
Когда и как проводится
Процедура эхокардиотокографического обследования сердца беременной женщины не требует специальной подготовки. Врач намазывает грудь будущей мамы специальным гелеобразным веществом. Оно облегчает движение датчика по коже. Затем над областью сердца устанавливается ультразвуковой датчик. Процедура продолжается около 30 минут.
- Результаты проведенного исследования имеют высокую степень точности.
- Если женщина нервничала перед процедурой, или активно двигалась, может быть установлено физиологическое изменение сердечного ритма.
- При обнаружении у беременной женщины одного или несколько признаков патологии, врач сразу дает направление на исследование.
Эхо-кг сердца женщины можно проводить на любом сроке беременности. Для ребенка данный метод диагностики совершенно безопасен.
Возможно ли продолжение беременности с пороком сердца у мамы
Пороки сердца у беременной женщины всегда сопровождаются риском. Вопрос встает не только о возможности забеременеть или выносить ребенка, но и сохранении жизни женщины.
В перинатальный период нагрузка на сердце и сосуды значительно возрастает, поэтому обостряются имеющиеся болезни этих органов.
Прогноз протекания беременности зависит от степени тяжести порока. Сохранять или прерывать беременность сможет сказать только врач. Для принятия правильного решения созывается целая медицинская комиссия, которая рассматривает результаты анализов и обследований беременной женщины.
Женщина, у которой имеются пороки сердечно-сосудистой системы должна пройти плановое обследование сердца при помощи эхо-кг на сроке до 12 недели, а затем с 28 по 32 перинатальную неделю.
Помимо этого, ультразвуковое исследование сердца рекомендуется пройти еще на этапе планирования беременности. Если будут обнаружены патологии, то женщина сможет их вылечить без последствий для ребенка.
Выявление пороков сердца у ребенка и методы их устранения
Идеальным вариантом для проведения эхо-кг плода считается срок беременности 18-24 неделя гестации. В этот период есть возможность наиболее точно установить диагноз. При подозрении на наличие пороков сердца назначается расширенная эхо-кг плода.
Пороки сердца, которые можно диагностировать при помощи эхо-кг:
- дефекты перегородки между желудочками сердца;
- дефекты перегородки между предсердиями сердца;
- отверстия в стенке аорты;
- сужение просвета аорты;
- сужение легочной артерии;
- отверстие между аортой и легочным стволом.
В большинстве случаев, врожденные пороки сердца у ребенка требуют хирургического лечения. Операция на сердце может проводиться внутриутробно или в первый год жизни малыша.
Если патология строения сердца не сопровождается проявлениями сердечной недостаточности, операция может быть отложена. В таком варианте развития событий ребенок остается под наблюдением кардиолога.
Иногда пороки сердца проходят самостоятельно с ростом малыша.
Эхо-кг или эхокардиотокография часто проводится во время беременности. Данное исследование может быть назначено как будущей маме, для определения состояния ее сердечно-сосудистой системы, так и для плода.
У ребенка еще на стадии внутриутробного развития можно определить патологии развития сердца и сопряженных крупных сосудов.
Это дает возможность назначить своевременное лечение и определить дальнейшее направления развития беременности. Процедура безопасна, поэтому не стоит от нее отказываться, если врач рекомендовал данное обследование.
Источник: https://kakrodit.ru/eho-kg-pri-beremennosti/
Узи сердца плода
В перинатальный период женщине проводится три обязательных скрининга. Это необходимо для оценки состояния здоровья будущей мамы и малыша.
Ультразвуковое исследование дает возможность контролировать развитие ребенка, и своевременно обнаружить возможные патологии. Одним из обязательных параметров скрининга является частота сердечных сокращений (ЧСС) младенца.
При необходимости более глубокой оценки сердечной деятельности, отдельно выполняется ЭхоКГ или Узи сердца плода при беременности.
Цель обследования и режимы диагностики
Ультразвук сердца ребенка – это инновационный метод диагностики, основная цель которого заключается в получении самых объективных данных о состоянии сердечно-сосудистой системы. Результаты исследования позволяют спрогнозировать дальнейшее течение беременности:
- при установлении патологий, несовместимых с жизнедеятельностью, своевременно сделать аборт;
- в случае выявления операбельных заболеваний, провести внутриутробную операцию (к моменту появления на свет сердце ребенка будет функционировать в правильном режиме);
- при нарушениях работы сердца, подготовить женщину к операции кесарева сечения (естественные роды могу стать непосильной нагрузкой для малыша).
В последнем случае, будущей маме назначают дополнительный контроль УЗИ, и обязательная КТГ (кардиотокография) в третьем триместре.
Кардиотокография выполняется в третьем триместре, начиная с 32-х недель
Ультразвуковую диагностику сердца плода проводят в одном из трех режимов:
- Одномерный. Черно-белое изображение с четким графиком сердечной деятельности плода.
- Двухмерный. Кроме функциональности, отображает структуру органа и его сформированность.
- УЗИ с Допплером. Оценивается работоспособность сердечка, его анатомические характеристики, и состояние кровеносных сосудов.
Выбор режима определяет врач-гинеколог, ведущий беременность.
Показания к процедуре
ЭхоКГ плода выполняется при наличии определенных факторов риска. Это могут быть показания со стороны матери или со стороны ребенка. К первым относятся:
- генетическая предрасположенность (наследственность) к заболеваниям сердечно-сосудистой системы;
- неблагополучный анамнез (самопроизвольное прерывание беременности, наличие старших детей с сердечными патологиями);
- хронические болезни органов эндокринной системы;
- перенесенные в начале перинатального периода инфекции;
- возраст женщины 35+;
- прием лекарственных препаратов в период зачатия и на ранних сроках беременности (антибиотики, нестероиды, антидепрессанты и др.);
- беременность после ЭКО (экстракорпорального оплодотворения);
- пагубные привычки (злоупотребление спиртным, наркотиками).
Причинами назначения со стороны будущего малыша являются: отклонения от нормы показателей ТВП (размер воротникового пространства по толщине), несоответствие ЧСС нормативам, предположительные геномные аномалии: синдром лишней хромосомы (даунизм) анормальный хромосомный набор (синдром Эдвардса), наследственные синдромы Тернера и Патау, тяжелое осложнение многоэмбриональной беременности (фето-фетальный трансфузионный синдром). Пройти дополнительное исследование можно и по собственной инициативе, чтобы успокоить излишнее волнение будущей мамы.
Сроки проведения обследования
На каком сроке выполнить УЗИ, доктор решает в индивидуальном порядке. Некоторым пациенткам эта процедура назначается неоднократно, по мере формирования и развития сердца ребенка.
Первое сердцебиение аппарат улавливает на 4–5 неделе. По данному признаку определяется и число эмбрионов в матке (многоплодная беременность), в этом случае будет слышно биение двух и более сердечек.
ЧСС впервые определяется приблизительно на седьмой неделе.
Сердечные камеры (предсердия, желудочки) ультразвук покажет не раньше, чем на 14 неделе. Более мелкие сосудистые структуры визуализируются в середине второго триместра (начиная с 18 недели).
Выбор, во сколько недель, пройти обследование зависит от необходимой врачу информации.
Оптимальным периодом, с какой недели, по какую нужно проконтролировать сердечную активность малыша, считается 12–22.
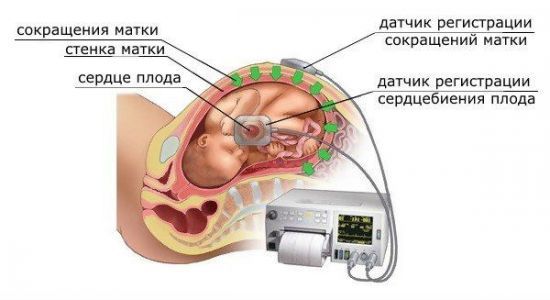
УЗ-диагностика наружным и внутренним способом
Подготовка и проведение
Специальная подготовка перед ЭхоКГ не предусмотрена. За сутки до исследования пациентке рекомендовано пить успокаивающие травяные сборы или иное лекарство, способные влиять на работу сердечно-сосудистой системы.
Противопоказаний к поведению УЗ-диагностики нет. Процедура является абсолютно безвредной для матери и плода. Ультразвуковые волны не являются чужеродными для человеческого организма.
Отражаясь от внутренних органов обратным эхо-сигналом, они преобразуются аппаратом УЗИ, и на монитор выводится изображение.
В зависимости от срока беременности и индивидуальных особенностей ее протекания, делать УЗИ сердца можно двумя способами. Трансабдоминально (наружно через переднюю стенку брюшины).
В первой половине беременности процедура проводится при наполненном мочевом пузыре. После 20-й недели вполне хватает амниотических вод, поэтому пить воду перед обследованием не нужно.
Трансвагинально (посредствам введения УЗ-датчика во влагалище). В этом случае мочевой пузырь должен быть пустой.
Второй вариант покажет более детальную картину, поэтому является предпочтительным. Бояться такого вида диагностики не следует. Для будущего малыша это опасности не представляет.
Диагностика трансабдоминальным способом производится в горизонтальном положении пациентки на спине.
В случае трансвагинального исследования, женщина находится в положении, как при обычном гинекологическом осмотре, только на кушетке, а не в кресле.
Параметры оценки и нормы
Расшифровка УЗИ сердца
Во время исследования доктор определяет следующие показатели и их соответствие принятым нормативам:
- анатомическое расположение сердца (правильное/неправильное);
- размер органа (должен быть равен 1/3 поперечного сечения);
- угол оси сердца по отношению к срединной линии груди (в идеале – 45 градусов);
- камеры сердца (относительно равные по размеру);
- чистота звучания сердцебиения плода (без выраженных акустических явлений в виде скрипа, свиста и т. д.).
- межжелудочковые и предсердные перегородки (без деформаций);
- ткани органа (без патологических изменений);
- ритмичность сердечной работы (четкая, без перебоев).
ЧСС определяется по таблице, согласно перинатальному сроку.
В скобках представлены допустимые отклонения частоты сокращений сердца плода
Распространенные патологии
К наиболее часто диагностируемым отклонениям и патологиям, которые показывает УЗИ сердца будущего малыша, относятся:
- Учащенное биение сердечка (тахикардия). Выделяют два основных вида данного отклонения: реципрокная тахикардия наджелудочкового типа и эктопическая тахикардия. В первом случае лишние сокращения появляются в предсердиях, во втором – они могут возникать в различных отделах органа.
- Снижение частоты ударов сердечной мышцы (брадикардия). Определяется также два вида: базальная и децелерантная. Первый вид не представляет опасности, сбой второго вида свидетельствует о кислородном голодании малыша.
- Доброкачественная опухоль, из поперечно-полосатой мышечной ткани (рабдомиома). Выявляется в левом или правом желудочке либо на межжелудочковой перегородке. Является опасной патологией, поскольку опухоль может перекрыть кровоток и вызвать смерть ребенка.
- Функциональные шумы, то есть между ударами и во время сокращения миокарда прослушивается посторонний звук. Такое явление не всегда является патологией и нуждается в специальном лечении. С другой стороны, присутствие акустических явлений может быть признаком порока сердца. Поэтому при сердечном шуме, чаще всего, дополнительно назначается КТГ.
- Не аномальное, но особенное строение сердца (гиперэхогенный фокус или ГЭФ). Как моносимптом неопасно, но в сочетании с другими отклонениями требует регулярного контроля.
- Врожденный порок ЕЖС (единственный желудочек сердца);
- Сужение отверстия аорты в области клапана, из-за чего затрудняется отток крови из левого желудочка (аортальный стеноз).
- Врожденная патология формирования стенок, отделяющих камеры сердца друг от друга или их отсутствие (атриовентрикулярный канал, иначе дефект эндокардиальной подушки).
Стабильное сердцебиение с частотой 140–160 уд./мин наблюдается с 14-й недели
Тактика лечения диагностированных заболеваний определяется доктором. Женщина может быть направлена на консультацию к другим медицинским специалистам. Узи сердца плода – одно из важнейших обследований в перинатальный период.
Своевременная и грамотно выполненная диагностика помогает избежать осложнений у малыша в будущем, а возможно и спасти ему жизнь. Где сделать процедуру в женской консультации по месту жительства или платном диагностическом центре, женщина может решить сама.
Игнорировать обследование нельзя.
Источник: https://apkhleb.ru/uzi/serdca-ploda
Узи сердца плода при беременности: информация для врачей, радость для матери
Как протекает беременность? Как чувствует себя будущий малыш? Нормально ли формируются его органы? Эти вопросы интересуют как врачей, так и беременных женщин. В старину акушеры контролировали состояние плода с помощью простейшего стетоскопа, выслушивая его сердцебиение. Сегодня есть безопасный и информативный способ изучать развитие эмбриона — УЗИ сердца во время беременности.
Этапы развития сердца плода
На ранних стадиях развития (с третьей по пятую неделю беременности) происходит закладка всех систем будущего ребенка. На этих сроках эмбрион «похож» на ушную раковину, изогнутую буквой С.
В центре видно нервную трубку с небольшим утолщением с одной стороны, которая затем станет головным мозгом.
По бокам от нее вырисовываются сомиты — тканевые сегменты, которые станут мышцами и другими тканями тела.
Обследование сердца ребенка
Во сколько недель формируется сердце?
Сердечно-сосудистая система первоначально выглядит как трубка, окружающая тело эмбриона. Ее можно определить на 4 неделе беременности. Первое сокращение происходит в изогнутом конце сосудистой трубки в это же время. Его еще нельзя назвать полноценным сердцебиением.
На пятой неделе от зачатия определяется пульсация однокамерного сердца. К концу 9 недели сердце становится полноценным, состоящим из четырех отделов (два предсердия и два желудочка). Оно сокращается и перекачивает кровь по первичным сосудам малыша.
Уже к концу 22 недели сердце ребенка полностью сформировано, но имеет некоторые отличия от взрослого органа, которые приспособлены для получения кислорода из системы кровообращения матери. Это овальное окно — отверстие между предсердиями и боталлов проток, который соединяет легочную артерию с аортой. Обе эти структуры спадаются после рождения малыша.
УЗИ сердца при беременности — информативный способ отследить этапы описанного процесса.
До проведения диагностики, гинеколог регулярно прослушивает сердцебиение плода
Узи сердца плода
Беременных женщин всегда интересует как развивается сердце малыша. Ведь от нормального формирования этого органа зависит здоровье и жизнь их ребенка. Поэтому, остановимся подробнее, что можно увидеть на УЗИ в зависимости от срока беременности, когда появляется сердцебиение у плода.
Технические возможности эхокардиографии выявляют несколько характеристик сердечно-сосудистой системы плода:
- Частота сердечных сокращений — впервые начинает прослушиваться на 6-7 неделе беременности (хотя первое сердцебиение плода происходит на 4-5 неделе, его невозможно обнаружить с помощью ультразвукового метода так рано).
- Камеры сердца можно определить на 14 неделе (исследуют предсердия, желудочки, размеры овального окна).
- Строение более мелких структур хорошо видно, начиная с 18 недели от зачатия. Именно в этот время изучают правильное формирование митрального и трикуспидального клапанов, диагностируют врожденные пороки сердца.
В конце беременности и перед родами сердце ребенка по УЗИ изучать бессмысленно, так как ультразвуковые волны встречают много препятствий на пути. Изображение получается нечетким. Оптимальный срок для УЗИ сердца при беременности — от 7 до 22 недели.
Как проводится исследование
Сонография плода бывает двух видов: через переднюю брюшную стенку и трансвагинальная (через влагалище). Последний способ вызывает много опасений у женщин. Насколько вредно делать трансвагинальное УЗИ? Можно ли повредить матку влагалищным датчиком?
Все эти страхи необоснованны, так как процедура так же безопасна, а вагинальный датчик даже не касается шейки матки. Отличается поза при процедуре — в одном случае женщина ложится на кушетку на спину, и врач водит прибором по передней брюшной стенке, в другом — положение пациентки аналогично обычному гинекологическому исследованию. Датчик вводится на небольшую глубину во влагалище.
С помощью трансвагинального УЗИ можно услышать сердцебиение плода раньше, так как метод более чувствителен, чем обычный.
Понять результаты обследования поможет врач
Трактовка результатов УЗИ
Первый удар сердца маленькой жизни — это важный эмоциональный показатель для женщины. Именно с этого момента она полностью начинает ощущать себя матерью. Когда женщина получает результаты УЗИ сердца при беременности, у нее возникает много вопросов, что означают эти непонятные термины и характеристики? Расшифруем некоторые из них:
- Тахикардия — увеличение частоты сердечных сокращений.
- Брадикардия — уменьшение количества ударов сердца в минуту.
Поскольку ЧСС сильно отличается в зависимости от срока беременности, трактовку этих показателей лучше доверить грамотному врачу. Мы приведем средние значения частоты сердечных сокращений в зависимости от недели гестации.
| Срок в неделях | Частота сердечных сокращений (ударов/минуту) |
| 4-6 | 80-85 |
| 6 | 100-130 |
| 7 | 130-150 |
| 8 | 150-170 |
| 9 | 170-190 |
| 10 | 170-190 |
| 11 | 140-160 |
| 12-40 | 140-160 |
Цифры показывают, что ЧСС плода сначала постепенно увеличивается и достигает максимума в 9-10 недель. Затем показатель снижается и приходит к уровню новорожденного ребенка.
Если на начальных этапах беременности прослушивается сердцебиение с частотой 180 ударов в минуту, это тахикардия. Но если тот же показатель определяется в 9-10 недель, то это абсолютно нормально.
Факторы, влияющие на ЧСС плода
Частота сердечных сокращений реагирует увеличением на незначительные отклонения в окружающей среде. К «физиологическим» причинам тахикардии плода относят:
- стрессы, физическая и эмоциональная нагрузка матери;
- пребывание в душном помещении;
- плохой сон;
- погрешности в диете (кофе, крепкий чай, дефицит железа и витаминов в пище), вредные привычки (курение);
- болезни женщины.
Эти причины временные, после исчезновения провоцирующего фактора ЧСС нормализуется. Поэтому, никогда нельзя сразу паниковать, нужно довериться гинекологу и провести повторную процедуру.
Если ЧСС плода повышено долгое время, то это признак внутриутробной гипоксии. Ребенок не получает достаточно кислорода по фетоплацентарной системе и компенсирует это увеличением частоты сердечных сокращений. Причины этого следующие:
- Гормональный дисбаланс у матери: гипертиреоз (повышение уровня гормонов щитовидной железы), сахарный диабет, патология гипофиза.
- Потеря жидкости и электролитов (сильная рвота при токсикозе, кишечные инфекции у женщины).
- Анемия беременных или большая кровопотеря при травме.
- Тяжелые хронические заболевания, которые всегда обостряются при беременности: туберкулез, болезни органов дыхания, вирусный гепатит, гипертония, миокардит и многие другие.
Ребенок тоже может иметь патологию, которая заставляет его сердце биться быстрее: внутриутробная инфекция, аномалии развития хромосом, резус-конфликт, анемия плода, обвитие пуповины и преждевременная отслойка плаценты. Иногда определить сердцебиение ускоренного темпа можно по вполне позитивному поводу — многоплодная беременность.
Еще более опасное состояние — брадикардия (редкие удары сердца). Когда можно услышать замедленную ЧСС? Факторы практически те же, что и при тахикардии. Только неблагоприятное воздействие имеет большую продолжительность, и организм ребенка уже не справляется. Происходит декомпенсация, которая может угрожать жизни малыша.
Не пытайтесь самостоятельно расшифровать данные обследования
Различают два вида брадикардии плода:
- Базальная. При этом ЧСС не бывает ниже 110 ударов в минуту при сроке больше 7 недель беременности. Это не так опасно, процесс обратим при своевременном устранении причин брадикардии.
- Децелерантная. Частота сердечных сокращений ниже 90 ударов в минуту. Это уже экстренное состояние, которое требует немедленной госпитализации беременной женщины в стационар.
В зависимости от срока гестации врачи определяют тактику борьбы с провоцирующими факторами (если срок маленький, женщине предстоит долгое лечение по сохранению беременности, если срок достаточный, то назначают экстренное родоразрешение).
Выявление пороков сердца
С помощью эхокардиографического метода можно обнаружить тяжелые пороки сердца с точностью 75-85 %. Эта чувствительность позволяет назначать исследование всем беременным женщинам. Зачем? Для исключения такой серьезной патологии как:
- единственный желудочек сердца;
- сужение просвета аорты и легочной артерии;
- дефекты эндокардиальных подушек.
На каком сроке лучше проводить диагностику? Оптимальными считаются 14 и 20 неделя беременности.
Диагностика пороков сердца во время внутриутробного развития требует высокочувствительной аппаратуры и, самое главное, хорошей квалификации врача диагноста.
Если есть подозрение на это заболевание ребенка, женщину всегда направляют в специализированное медицинское учреждение, где уточняется диагноз и решается вопрос о тактике лечения и родоразрешения.
Источник: https://CheckUpAdviser.ru/uzi/beremennosti/uzi-serdtsa-ploda
Узи сердца плода при беременности: норма и патология
Сердце у плода формируется уже к 5 неделе, на 9 неделе развития в нем уже различимы 4 камеры и определяется ритм сокращений. Углубленное изучение сердца и его ритма впервые проводится во время первого скринингового УЗИ.
Сердце – это жизненно важный орган. Его патология может сказываться уже во внутриутробном периоде, но после рождения все пороки проявятся в полной мере.
На каком сроке делают УЗИ сердца плода? Планово УЗИ сердца у плода проводят во время скрининговых исследований. При наличии показаний, о которых будет сказано ниже, процедуру проводят дополнительно.
Во время первого скрининга в 11-12 недель еще не все структуры сердца различимы. В это время врачу достаточно сведений о том, что оно четырехкамерное и сокращается в нормальном ритме. Вместе с тем, на 11 неделе беременности на УЗИ уже определяются такие пороки сердца плода как:
- дефекты левого предсердия или желудочка;
- атрезия трикуспидального клапана;
- гипоплазия клапана или левого ствола легочной артерии;
Большая часть выявляемых ранних пороков неоперабельны и не совместимы с жизнью. В этом случае женщине предлагают прервать беременность.
Во втором триместре УЗИ наиболее информативно с 18 по 28 недели, как раз когда проводится второй скрининг, но оптимально в 24. К этому времени можно максимально полно рассмотреть структуры, заметить нарушение ритма. Сердце на мониторе крупного размера и занимает третью часть грудной клетки.
В более позднем сроке УЗИ сердца становится малоинформативно. Большой размер органа не всегда позволяет рассмотреть его полностью.
Почему так важно знать о состоянии сердца малыша еще до его рождения? Наличие порока сердца у плода определяет тактику родоразрешения. В большинстве случаев, чтобы избежать осложнений, проводят кесарево сечение. Бригада врачей заранее готовят аппаратуру, которая поможет ребенку в первое время после появления на свет.
Показания к дополнительной диагностике сердца плода
Дополнительное исследование проводят при наличии показаний со стороны матери или ребенка. В первом случае они следующие:
- врожденные пороки сердца у одного из родителей;
- предыдущий ребенок был рожден с аномалиями;
- беременная больна диабетом, фенилкетонурией или имеет патологию щитовидной железы;
- будущая мама принимала в начале беременности противоэпилептические препараты, антидепрессанты, НПВС;
- злоупотребление алкоголем, курение;
- аутоиммунные болезни матери;
- выявленная во время беременности краснуха, токсоплазма, цитомегаловирусная инфекция;
- беременность с помощью ЭКО.
Показания со стороны ребенка:
- нарушения ритма сердца;
- изменение толщины воротниковой зоны;
- установленные наследственные хромосомные заболевания – синдром Дауна, Эдварда, Патау, Шерешевского-Тернера;
- аномалии кровотока в венозном протоке;
- синдром фето-фетальной трансфузии у близнецов;
- единственная артерия пуповины.
Как делают УЗИ сердца плода: подробно о манипуляции
- УЗИ органов плода — это безопасная процедура, которая не влечет никаких осложнений.
- Специальной подготовки манипуляция не требует, но лучше прийти на процедуру заранее и отдышаться, чтобы нормализовать сердечный ритм.
- Ультразвуковое исследование плода проводится как обычное УЗИ: женщину укладывают на спину, наносят на живот специальный гель на водной основе и оценивают состояние органов специальным датчиком.
- Исследование выполняют на различных режимах работы аппарата:
- М-режим — отражает одновременно ритм сокращений предсердий и желудочков, проведение импульса;
- импульсно-волновая допплерография — оценивает одновременно кровоток в артерии и вене;
- цветное доплеровское сканирование — показывает ток крови по предсердиям и желудочкам, сосудам.
Получение изображения сразу 4 камер сердца называют четырехкамерным срезом. Он очень информативен, но недостаточен при некоторых пороках:
- тетрада Фалло;
- транспозиция магистральных артерий;
- аномалии дуги аорты;
- общий артериальный проток.
Для их выявления используют особые направления датчика.
Что показывает УЗИ сердца плода: расшифровка данных
Для УЗИ сердца плода характерны свои нормы. Определяют следующие показатели:
- расположение органа;
- состояние камер;
- расположение оси сердца;
- размеры желудочков и предсердий;
- есть ли дефекты в межжелудочковой перегородке;
- изменения в тканях сердца – энрокард, перикард, миокард.
Также имеет значение частота сердечных сокращений и их ритмичность. В норме ЧСС плода после 11 недель составляет 140-160 ударов в минуту.
Эхо-диагностика определяет различные типы пороков.
Частая находка – рабдомиома сердца плода. УЗИ может установить место ее локализации, распространенность и размер.
Рабдомиома — это единичная или множественная доброкачественная опухоль, которая развивается внутриутробно и после родов. Локализуется новообразование в межпредсердной перегородке. Причиной рабдомиомы считают нарушение эмбриогенеза тканей.
Опухоль небольших размеров никак себя не проявляет. Повышенное внимание проявляют к ней после рождения ребенка.
Иногда выявляется гиперэхогенное включение в сердце плода на УЗИ. Это не порок — просто на изображении появляются более четкие очаги. Они могут быть обусловлены, например, повышенным содержанием кальция. В большинстве случаев это явление проходит самостоятельно и не требует специального назначения.
Как мы уже сказали, гиперэхогенное включение может быть и у абсолютно здорового ребенка. Тем не менее, гиперэхогенный фокус иногда является признаком хромосомной аномалии – синдрома Дауна. Вот почему обязательно нужна полная диагностика.
Обычно к 33-34 неделям такое явление проходит самостоятельно, если не сочетается с другими патологическими изменениями. Иногда оно остается, но в дальнейшем не влияет на сократимость сердца, ведение беременности и родов.
УЗИ является высокоинформативным методом диагностики, который выявляет патологии в 60-80% случаев.
Юлия Шевченко, акушер-гинеколог, специально для Mirmam.pro
Источник: https://mirmam.pro/uzi-serdtsa-ploda
Узи сердца плода при беременности: на каком сроке делают и зачем назначают?
На протяжении беременности женщина многократно проходит обследование, что позволяет специалистам следить за ее здоровьем и состоянием развивающегося в утробе малыша.
Высокоинформативными способами диагностики являются УЗИ и эхокардиография.
Зачем проводят процедуры и насколько это безопасно для плода? Что такие диагностические методы позволяют выяснить и существуют ли ограничения по срокам их проведения?
Когда назначают УЗИ сердца плода и эхо-КГ?
УЗИ сердца плода и эхо-КГ не относятся к списку обязательных исследований при беременности, но специалист может назначить их по ряду показаний:
- прием беременной лекарств, способных спровоцировать пороки плода;
- экстракорпоральное оплодотворение ЭКО;
- употребление женщиной алкоголя и курение;
- наличие у пациентки ребенка с пороком сердца;
- инфицирование матери краснухой, цитомегаловирусом, токсоплазмозом, герпесом во время вынашивания плода;
- выкидыши в анамнезе;
- эндокринные и системные болезни (диабет, васкулит и т. д.);
- многоплодие;
- наличие у родителей и близких родственников заболеваний, связанных с функционированием сердечно-сосудистой системы;
- беременность с осложнениями (например, задержка в росте плода);
- риск хромосомных аномалий у будущего ребенка;
- маловодие или многоводие;
- возраст матери больше 30 лет.
На сроке 10–12 недель женщина проходит первое УЗИ, которое может выявить аномалии развития плода. Если на основе полученных данных невозможно поставить диагноз, врач назначает дополнительное исследование, которое называется «эхокардиография». Однако его нужно будет сделать несколько позже – на 18–24 неделях.
Характеристика методов обследования и их отличия
Многие люди не понимают разницы между УЗИ и эхо-КГ. Каждая методика имеет нюансы: специалист выбирает тот или иной способ исследования в зависимости от показаний.
УЗИ – это неинвазивное исследование с помощью ультразвука, которое позволяет получить данные о размерах сердечной мышцы плода, его сократительной функции, оценить состояние крупных сосудов, стенок органа и внутрисердечного кровотока. Эхокардиография также основана на ультразвуковом исследовании сердца, однако параллельно специалист может высчитать частоту сердцебиения плода.
Получается, что при эхокардиографии беременная женщина одновременно проходит и УЗИ, и электрокардиографию. Данный способ диагностики основан на способности клеточных структур организма отражать ультразвуковые волны и обладает высокой информативностью. Исследование позволяет:
- увидеть полную картину работы сердечной мышцы плода;
- понять, насколько правильно сформированы ткани органа;
- прослушать сердцебиение, определить наличие посторонних шумов;
- оценить ритм сердца и его реакцию на резкие звуки или голос мамы.
Безопасно ли это для плода и матери?
УЗИ сердца – это один из немногих методов диагностики, которые разрешены при беременности. Эта процедура полностью безопасна для матери и ребенка, на каком бы строке она ни проводилась.
В основе методики – использование звуковых волн диапазона 20 кГц. Они отражаются от тканей органов, улавливаются датчиком и преобразуются в изображение на мониторе.
Колебания, производимые датчиком, безболезненны, не провоцируют повреждения тканей или развития пороков плода.
Нужно ли готовиться к УЗИ и эхо-КГ?
Перед выполнением ЭХО КГ плода подготовка не нужна, но специалисты рекомендуют придерживаться нескольких рекомендаций:
- за сутки прекратить прием успокоительных средств и медикаментов, влияющих на работу сердца;
- не делать исследование натощак – последний прием пищи должен быть за 2 часа до посещения специалиста;
- приходить в одежде, которая позволит легко оголить живот;
- явиться на процедуру заранее и немного отдохнуть, чтобы восстановить дыхание и сердечный ритм.
Расшифровка результатов
УЗИ и эхо-КГ помогают диагностировать большинство патологий сердечной мышцы у ребенка.
Такая диагностика позволяет спрогнозировать дальнейшее течение беременности при наличии отклонений и успех их коррекции с помощью хирургического вмешательства.
Основным критерием нормального развития ребенка является частота сердцебиения. Она не должна отклоняться от среднестатистических норм на определенном сроке беременности:
| Неделя беременности | ЧСС (ударов в минуту) |
| 5 | 85 |
| 6 | 120 |
| 7 | 130–150 |
| 8–11 | 150–180 |
| 12–40 | 145–170 |
Если значения меньше указанных нормативов, это говорит о брадикардии, если больше – о тахикардии. Также в процессе исследования специалист обращает внимание на другие параметры, которые могут указывать на проблемы с работой сердечной мышцы:
- нарушение ритма биения сердца может свидетельствовать о гипоксии или пороках развития плода;
- по наличию посторонних шумов можно судить о патологиях сердца или кислородном голодании малыша;
- глухой звук ударов сердца говорит о гипоксии.
Если у ребенка при проведении обследования выявили серьезную патологию, необходимо пройти процедуру повторно через 7–14 дней, чтобы исключить врачебную ошибку.
При обнаружении аномалий развития сердечной мышцы малыша лечение или операция могут быть назначены после родов, а иногда врачи занимают выжидательную позицию – некоторые патологии у детей проходят с возрастом.
Иногда специалисты обнаруживают серьезные пороки развития, не совместимые с жизнью, вследствие чего женщине предлагают прервать беременность.
Ограничения и противопоказания
Эхо-КГ, выполненное раньше 5 недели гестации, малоинформативно, поскольку сердце ребенка еще слишком маленькое. Исследование в 3-м триместре тоже не даст нужной информации из-за большого живота женщины – датчик будет располагаться далеко, картинка получится нечеткой.
Несмотря на преимущества диагностики и ее безопасность, специалисты уверены, что одного досконального исследования вполне достаточно. Каждая диагностическая процедура должна быть обоснована, поэтому повторно обследование проводится только при наличии показаний.
Источник: https://www.OldLekar.ru/beremennost/analyzi/uzi-serdca-ploda.html

 Кардиотокография выполняется в третьем триместре, начиная с 32-х недель
Кардиотокография выполняется в третьем триместре, начиная с 32-х недель 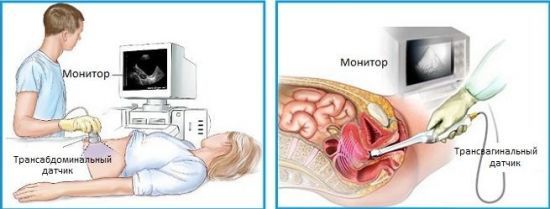 УЗ-диагностика наружным и внутренним способом
УЗ-диагностика наружным и внутренним способом  В скобках представлены допустимые отклонения частоты сокращений сердца плода
В скобках представлены допустимые отклонения частоты сокращений сердца плода 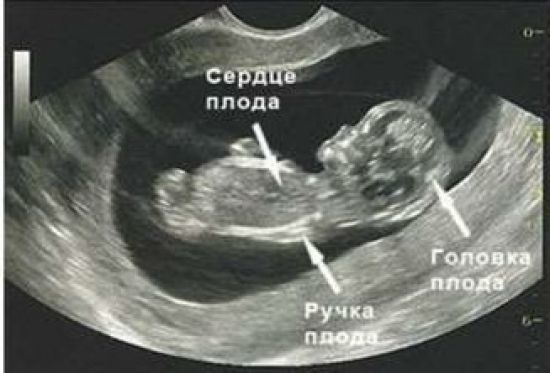 Стабильное сердцебиение с частотой 140–160 уд./мин наблюдается с 14-й недели
Стабильное сердцебиение с частотой 140–160 уд./мин наблюдается с 14-й недели