Тахикардия — это симптом (а не болезнь) при котором внезапно нарушается сердечный ритм сердца. Частота сердечных сокращений может достигать от 90 до 200 и более ударов в минуту.
Определение. Этиология
Основные и второстепенные причины тахикардии до сих пор точно не изучены. При постановке диагноза врач кардиолог не сможет дать точный ответ о причине возникновения тахикардии.
Один из главных факторов возникновения тахикардии это врожденная патология при которой происходит нарушения ритма сердца.
Классический набор причин тахикардии который вам могут предложить:
- Эндокринная система (щитовидная железа) (Попросят ультразвуковое исследование(УЗИ) щитовидной железы)
- Стресс (психологическая травма)
- Прочее.
Можете искать причину, сдать 100 анализов, а результат нулевой будет. И еще одно! Не забивайте голову причинами не найдете, у Вас есть симптом бегом его лечить!
Симптомы
- К основным симптомам можно отнести, как бы скачок внутри себя и ритм сердца (соскочил с оси) начал биться не как раньше это самый главный симптом. Все остальное это второстепенно.
- Добавим головокружение
- Отдышка
- Вялость
- И кучу не о чем симптомов, которые на фоне чистоты сердечных сокращений более 180 ударов в минуту будут неприглядны.
Симптом тахикардии можно остановить кардио препаратами которые не всегда эффективные, попытка вдоха выдоха, затаив дыхание, но эти все меры опять нечего не решают для вас так они только оттягивают ваш поход к кардиологу
Лечение
Народные средства
Бредовую мысль эту сразу выкиньте о народных методах лечения тахикардии. Это способы могут вас только до гробовой доски привести, сердце — это не прыщик, на попе, который можно народным методом вылечить. Я 14 лет боролся народными методами, пытался все решить медикаментозно таблеточки настойки (лекарствами купировал симптом) и все равно обратился к кардиологам-хирургам.
Лекарство от тахикардии
- Все лекарства от тахикардии имеют только одно общую черту это купирование симптома и не более, (то есть заглушка тахикардии на определенное время)
- С каждым повторным симптомом тахикардии нормализация повышенного пульса будет все сложнее и сложнее
Что делать при появлении симптома
- Первым делом надо зафиксировать приступ тахикардии, (обычный аппарат по измерению давления не зафиксирует тахикардию свыше 200 ударов в минуту.)
- При симптоме учащенного пульса не пытаться сбивать его, а срочно вызвать кардиологическую неотложную скорую помощь, уточнив что пульс около 200. Один раз я боялся вызвать скорую помощь и пытался препаратами (сбить) тахикардию, но все напрасно около 6 часов пульс непрерывно был около 180-200 ударов в минуту, только укол снял симптом.
- Ниже приведены фото кардиограмм где видно тахикардию с ЧСС 183 ударов в минуту и реакцию частоты сердечных сокращений сердца на укол АТФ (укол который перезапускает ваше сердце).
- При этом симптоме срочно примите положение лежа на кровать, и ждите приезда скорой помощи.
- Для самоуспокоения можете выпить кардио-препарат типа корвалол корвалмент анаприлин и т.п. подобное) но вероятность его эффективности практически нулевая).
- При приезде скорой помощи вам сделают самое важное это зафиксируют на кардиограмме приступ тахикардии. Смотри фото выше. Эта кардиограмма будет главным доказательством вашего симптома и причиной срочного похода к кардиологу.
- Не тратьте свое время к походу участковому врачу или терапевту Вам нужен кардиолог-аритмолог! и все.
- После чего с вашего разрешения введут внутривенно лекарство (блокатор ритма) АТФ +раствор и у словно перезапустят сердце, ощущение не совсем приятное, но суперэффективное, ритм сразу снижается, лично при моем пульсе 183 ударов в минуту опустился до 101 удара в минуту (смотри фото).
- После нормализации можете выпить анаприлин+корвалол.
- Не на минуту не откладывайте поход к кардиологу, а точнее именно сразу берите кардиограмму с зафиксированной тахикардией бегом в институт сердечно-сосудистой хирургии, а точнее если имеется в отделение электрофизиологии и рентгена хирургических методов лечения аритмии сердца.
- Если вдруг у вас не будет кардиограммы с зафиксированной тахикардией в отделении лечения аритмий сердца с помощью одной процедуры Вам предложат спровоцировать приступ тахикардии для постановки диагноза и окончательного определения, и метода лечения. Эту процедуру я опишу ниже.
- Для документирования тахикардии вам могут предложить устройство Холтер или холтеровское мониторирование (переносной мониторинг вашего сердца, переносной ЭКГ), маленькое устройство которое в течении суток запишет на карту памяти работу вашего сердца. Сутки походите с этим устройством, а через день как сдадите устройство врачу получите распечатку работы вашего сердца. В моем случае (диагноз суправентрикулярная тахикардия) устройством холтер не определил. Эта процедура была бессмысленной нечего особенно не показала, так так тахикардия имела характер внезапности и с моим счастьем ее в этот раз не было.
- После все заключений и постановки диагноза предлагают лечение – это операция. Катетерное устранение аритмогенного субстрата или катетерная аблация, можно сказать самое радикальное и верное на данном этапе решение проблемы тахикардии. Боятся этой аперации не стоит так как сам через нее прошел.
Катетерное устранение аритмогенного субстрата или (Катетерная аблация)
Подготовка к операции или радикальное лечение тахикардии:
- За день до операции Вам надо будет побрить волосы ниже пупка, в районе бедра
- Вечером перед операций хорошо покушать плотно
- Утром не есть не пить для сдачи анализа крови с вены. Все анализы сдают в отделении где будут делать операцию
- Хирургический набор и катетеры для операции вы покупаете сами
- Оформляете историю болезни (бумажная волокита) и там же оплачиваете палату
- 8-30 поступаете в отделение сдаете анализы и оформляетесь к 12-00 уже операция
- Длительность операции разная в моем случае в 12-00 увезли операцию, а в 15-00 был уже в палате
- Суть операции устраняют очаг аритмии (тахикардии) через катетер
- Операцию можно делать под местным или общим наркозом
- Можете выбрать общий, единственное что сильно будет голова болеть после операции
- После всего несколько уколов в живот и капельница
- На следующее утро еже одну неприятную процедуру надо пройти. Определение качества проведения операции, а именно моделируют тахикардию. Через ноздрю просовывают тонкий проводок в горло и практически его нужно проглотить. С помощью провода импульсом провоцирует тахикардию, вся эта процедура проводится в хирургическом отделении там, где и проводилась катетерная аблация
- Самое главное она абсолютно безопасная процедура
Цена операции по лечению тахикардии
Цена хирургического вмешательства оценивалась по разных подсчетам в среднем около 400$
В цену входила
- Стоимость палаты с питанием
- Хирургический набор (комплект для операционной)
- Катетеры (именно ихняя цена самая значительная в прейскуранте)
- Лекарства (для самой операции,наркоз и так далее)
- Лекарства после самой опреации
Источник: https://lifemed24.com/kardiologiya/aritmiya/supraventrikulyarnaya-paroksizmalnaya-taxikardiya.html
Признаки и лечение суправентрикулярной тахикардии
Различные формы аритмий – распространенная проблема, диагностируемая у людей разных возрастов по всему миру. Патологии этой группы имеют различную этиологию и симптоматику, однако все они представляют собой нарушения ритмичности и частоты сокращений миокарда.
Подобные кардиологические дисфункции во многих случаях являются безобидными для здоровья человека и купируются в домашних условиях. Но есть и аномалии, требующие серьезной медикаментозной поддержки или даже хирургического вмешательства. Одним из видов нарушений сердечного ритма является суправентрикулярная тахикардия.
Это наиболее распространенная форма аритмии, которая может быть диагностирована как у взрослого, так и у ребенка. В международной классификации болезней (МКБ) патологии присвоен код 147.1.
Причины развития
Учащенное сердцебиение может формироваться по многим причинам. Наджелудочковая или суправентрикулярная тахикардия (СВТ) возникает из-за нарушения прохождения нервного импульса по проводящей системе сердца. При этом патологический очаг, препятствующий нормальному функционированию миокарда, располагается в предсердиях.
Основными причинами развития СВТ являются:
- Органические повреждения сердечно-сосудистой системы – это морфологические изменения кардиологических структур. К ним относятся осложнения инфекционных, вирусных и инвазионных заболеваний, последствия нарушения коронарного кровообращения, некроз миокарда и замещение его соединительной тканью в результате ишемических процессов и инфаркта. Все это приводит к разрушению нормального строения сердечной мышцы, что в дальнейшем вызывает расстройства ее сокращения. К данной группе относят и врожденные аномалии развития: различные виды пороков, а также синдром Вольфа–Паркинсона–Уайта, характеризующийся наличием дополнительного узла в проводящей системе сердца.
- Функциональные нарушения работы миокарда также являются этиологическим фактором тахикардии. Подобные расстройства – следствие нейрогенных дисфункций. Они проявляются сердечно-сосудистыми неврозами, нейроциркуляторными и вегетососудистыми дистониями, а также астениями.
- Эндокринные расстройства – это следствие нарушения функции органов внутренней секреции. При дисбалансе уровня гормонов щитовидной железы, гипофиза или надпочечников возможны изменения в ритмичности и частоте сердечных сокращений, которые при стойких нарушениях гормонального фона могут носить постоянный характер. Эндокринные патологии способствуют также перестройке большинства обменных процессов в организме. Подобные изменения зачастую влияют и на функцию сердечной мышцы, провоцируя развитие миокардиодистрофии.
- Идиопатическая форма устанавливается у пациента после исключения всех остальных возможных причин прогрессирования патологии.
Симптомы заболевания
Пароксизмальная суправентрикулярная тахикардия проявляется внезапно. Основным признаком наличия этого вида аритмии является учащение сердцебиения до 180–220 ударов в минуту. Патологию сопровождают и другие симптомы:
- Головокружение и слабость вплоть до потери сознания. Это состояние развивается из-за скачков давления, возникающих при тахикардии.
- Расстройства речи. Многим больным во время приступа становится тяжело разговаривать по причине недостаточного насыщения кислородом речевых центров мозга.
- Гемипарезы – это нарушения координации, связанные с отсутствием чувствительности конечностей с одной стороны тела. Подобное состояние возникает в результате либо угнетения, либо излишнего возбуждения нервной системы больного.
- Судороги и непроизвольное мочеиспускание могут наблюдаться при тяжелых формах течения наджелудочковой тахикардии, особенно у пожилых людей. Проявление подобных симптомов требует оказания неотложной помощи.
- Аритмогенный шок является крайней степенью расстройства кровообращения. Он развивается при СВТ крайне редко и только в случаях, когда патология приводит к трепетанию предсердий.
Приступ наджелудочковой тахикардии длится от 20–30 минут до 5–6 часов. У некоторых пациентов возможны затяжные эпизоды пароксизма до нескольких дней или даже месяцев.
Во многих случаях приступы купируются самостоятельно и не требуют какого-либо лечения. Однако при слишком частом или длительном, а также чрезмерно болезненном проявлении необходима медикаментозная поддержка.
Диагностика тахикардии
Выявление всех видов аритмий осуществляется при помощи электрокардиограммы. ЭКГ – это метод исследования, основанный на регистрации специальным прибором электрических импульсов и полей, создаваемых во время сердечных сокращений. Сложность заключается в пароксизмальности заболевания.
Если пациент поступает на прием к врачу во время приступа, поставить диагноз, как правило, не составляет труда. Однако в случаях, когда эпизоды тахикардии прекращаются самопроизвольно, электрокардиограмма может не выявлять отклонений. Такое происходит нечасто, и при наличии у больного характерных для заболевания жалоб доктора проводят функциональные тесты для обнаружения патологии.
При проведении ЭКГ врач обращает внимание на следующие признаки суправентрикулярной тахикардии:
- Сохранение нормального синусового ритма.
- Физиологические комплексы сокращения и расслабления желудочков.
- Наличие зубца P, характеризующего деполяризацию предсердий, возникающего перед комплексом желудочков, во время или после него. При одной из форм суправентрикулярной тахикардии возможна также инверсия данного зубца.
Такие признаки на электрокардиограмме указывают на присутствие патологического очага в предсердиях. При подозрении на развитие органических кардиологических повреждений пациентам также рекомендовано УЗИ сердца для оценки функциональности миокарда и клапанов.
Лечение патологии
Лечение суправентрикулярной тахикардии требуется не всегда. Оно необходимо при отсутствии самопроизвольного прекращения приступов, при их затяжном течении, а также при наличии риска развития осложнений или угрожающих жизни состояний.
В случаях выявления органических повреждений или врожденных аномалий развития различных отделов сердца или его проводящей системы прибегают к хирургии или установке кардиостимулятора. Однако чаще всего наджелудочковую тахикардию достаточно лечить медикаментозно.
Для корректного использования множества имеющихся на сегодняшний день лекарств необходима консультация врача.
Обзор препаратов
Антиаритмические средства включают в себя большой перечень медикаментов, действие которых направлено на различные звенья патологического процесса:
- Бета-адреноблокаторы уменьшают силу и частоту сердечных сокращений за счет воздействия на нейрорецепторы, расположенные в сердце. К данной группе относятся препараты на основе бетаксолола, атенолола, бисопролола и ряда других веществ.
- Блокаторы кальциевых каналов тормозят внедрение кальция в клетку, тем самым препятствуя проведению нервного импульса. К ним относят «Верапамил», «Дилтиазем», «Бепридил» и другие.
- Мембраностабилизирующие средства – это хинидиноподобные вещества, направленные на предотвращение повреждений и разрушений стенок клеток. Это происходит за счет ингибирования окисления жиров, входящих в состав мембран. В их числе такие лекарства, как «Интал», «Тайлед», «Адитен» и некоторые другие.
- Препараты для замедления реполяризации блокируют калиевые каналы в одной из фаз потенциала действия кардиомиоцитов, урежая их сокращения. Это такие препараты, как «Амиодарон», «Ибутимид», «Соталол».
Во многих случаях данные лекарственные средства применяются в комбинациях. Однако употреблять их необходимо только по рекомендации лечащего врача.
Оказание неотложной помощи
При возникновении острого приступа суправентрикулярной тахикардии больной может помочь себе самостоятельно. Для этого в неотложной кардиологии разработаны вагусные пробы.
Они основаны на тормозящем влиянии блуждающего нерва (вагуса) на кардиологическую функцию.
При стимуляции вагуса происходит урежение частоты и уменьшение силы сердечных сокращений, что позволяет сгладить, а иногда и остановить приступ наджелудочковой тахикардии. Применяют несколько вагусных проб:
- Стимуляция блуждающего нерва путем надавливания на корень языка и вызывания тошноты. Поскольку рвотный центр расположен в продолговатом мозге, откуда и берет свое начало вагус, происходит его активизация и снижение частоты сердцебиения.
- Проба Вальсальвы заключается в натуживании мускулов грудной клетки, диафрагмы и брюшного пресса в сочетании с задержкой дыхания.
- Погружение лица в холодную воду для стимуляции температурных рецепторов и передачи возбуждения на блуждающий нерв.
- Сильный кашель задействует мышцы инспираторы и экспираторы, принимающие активное участие в дыхании, а также иннервируемые вагусом.
Предотвращение приступов и профилактика
Для борьбы с повторяющимися приступами в домашних условиях чаще всего применяются вагусные пробы. В случаях, когда этого недостаточно, используется длительная медикаментозная поддержка пациентов.
Она подразумевает пероральный прием антиаритмических средств, а в тяжелых случаях и внутривенный в условиях стационара. Однако, к сожалению, при часто рецидивирующих приступах наджелудочковой тахикардии терапевтическое лечение не дает видимых результатов.
В отсутствие объективного эффекта при использовании медикаментов применяют радиочастотную катетерную абляцию. Это малоинвазивная хирургическая методика, основанная на разрушении патологического очага аритмогенности за счет применения высокочастотного тока.
Подобное лечение всех видов тахиаритмий на сегодняшний день является наиболее эффективным, хотя и сопряжено с определенным риском развития постоперационных осложнений.
Основной профилактикой любых кардиологических нарушений, в том числе и СВТ, является соблюдение принципов и правил здорового образа жизни. Регулярные умеренные физические нагрузки поддерживают сердечно-сосудистую систему в тонусе и помогают нормализовать многие ее функции.
Сбалансированное питание призвано контролировать естественный обмен веществ, важный для поддержания работы миокарда. Отсутствие стресса также выступает необходимым условием для сохранения здоровья. Немаловажны профилактические визиты к врачу, которые позволяют выявить многие заболевания на ранней стадии.
Своевременная диагностика кардиологических болезней — залог их успешного лечения.
(3
Источник: http://SosudInfo.com/tachycardia/supraventrikulyarnaya-tahikardiya.html
Пароксизмальная суправентрикулярная тахикардия и ее особенности
Пароксизмальная суправентрикулярная тахикардия или, как ее еще называют, наджелудочковая, представляет собой резкое увеличение ЧСС. Оно возникает приступообразно, достигает отметок более чем 100 ударов в минуту.
Обычно ЧСС составляет 140-250 уд/мин, при этом ритмичность сердечных сокращений сохраняется. Причиной развития ПСТ является патологическое перемещение импульса по миокарду выше уровня желудочков.
Это провоцирует появление очагов, которые и провоцируют тахикардию.
Важно! Приступ может продолжаться от нескольких секунд до нескольких суток. Часто он исчезает самостоятельно, без применения лекарственных препаратов. Следует отметить, что наиболее широкое распространение ПСТ получила среди молодых людей.
Развитие болезни связано с определёнными патологиями в их организме
Причины развития болезни
Для того, чтобы борьба с заболеванием была максимально результативной, в первую очередь следует устранить его первопричину. Именно поэтому рассмотрим основные факторы, способствующие развитию пароксизмальной суправентрикулярной тахикардии. Они делятся на две большие группы: сердечные и внесердечные.
К первой группе можно отнести:
- врожденные пороки сердца;
- ИБС;
- миокардит;
- сердечную недостаточность;
- кардиомиопатию.
Что касается внесердечных причин, то их на порядок больше. Сюда относят:
- патологические состояния эндокринной системы;
- заболевания ВНС;
- бронхолегочные недуги;
- легочную эмболию;
- систематическое злоупотребление спиртными напитками.
Также к этой группе можно отнести частые стрессы, которые испытывает в большом количестве любой современный человек; курение; чрезмерные физические нагрузки, провоцирующие изнеможение организма; употребление кофе в больших количествах.
Симптомы заболевания достаточно яркие, поэтому не могут остаться без внимания. Во время приступа тахикардии человек отмечает:
- резкое учащение сердцебиения;
- общую слабость;
- дискомфорт в области сердца, болевые ощущения;
- тошноту;
- головокружение и обморочные состояния;
- одышку;
- учащенное мочеиспускание.
В таких случаях нужно позаботиться о купировании приступа, если он не проходит самостоятельно в ближайшее время. Далее обязательно обратиться к врачу. Только полное обследование поможет установить точный диагноз, определить причины развития суправентрикулярной тахикардии, подобрать эффективное лечение.
Прочтите! Лекарства от тахикардии
Методы диагностики
Изначально доктор проводит физикальный осмотр пациента. Он выслушивает сердцебиение, измеряет АД.
Далее человека направляют на ЭКГ, потому как она является главным диагностическим методом при сердечных заболеваниях.
Признаки пароксизмальной суправентрикулярной тахикардии на ЭКГ проявляются достаточно ярко, но только во время приступа. В остальных случаях наблюдаются лишь незначительные изменения.
Метод с помощью которого осуществляется суточное наблюдение за работой сердца
Для того, чтобы диагностировать ПСТ и утвердить этот диагноз, доктора рекомендуют проходить холтеровское мониторирование, позволяющее зафиксировать приступ. На ЭКГ пароксизмальная суправентрикулярная тахикардия проявляется так:
- внезапное начало и исчезновение пароксизма;
- частота СС 140 уд/мин и более;
- отсутствие нарушений в ритме сокращений сердца;
- отсутствие патологических изменений в комплексе QRS;
- изменение зубцов Р.
Внимание! Зубцы Р в данном случае могут дать наиболее точную информацию после ЧСС. Иногда они располагаются перед QRS, отличаются снижением либо деформацией. В некоторых случаях зубец Р отмечается после QRS или наслаивается на него.
В роли дополнительных исследований выступают лабораторные анализы крови и мочи, УЗИ сердца. Остальные диагностические процедуры проводятся по индивидуальным показаниям пациента.
Изначально следует рассмотреть правила неотложной помощи при суправентрикулярной пароксизмальной тахикардии. Их человек должен хорошо знать, чтобы иметь возможность самостоятельно купировать приступ. Всего существует несколько основных рекомендаций, позволяющих стабилизировать сердечный ритм:
- Запрокидывание головы назад.
- Надавливание на глазные яблоки.
- Умывание холодной водой.
- Ледяной воротник на шею.
- Натуживание, напряжение мышц пресса на 25 секунд.
Если эти меры оказались бесполезными, следует вызвать скорую помощь. Доктора смогут остановить приступ тахикардии медикаментозным способом. Для этого пациенту будет введен один из лекарственных препаратов группы: АТФ, блокаторы кальциевых каналов, бета-блокаторы. Далее последует госпитализация, полное обследование, лечение в условиях стационара.
Лечение заключается в подборе препаратов различного действия
Первоначально применяется медикаментозное лечение суправентрикулярной тахикардии. Оно заключается в подборе лекарственных препаратов разного направления действия.
Первая группа – седативные средства, они позволяют стабилизировать эмоциональное состояние человека, нормализовать сердечный ритм, если сбои возникли на фоне стресса. Далее – метаболические средства, которые требуются для обеспечения нормального питания сердечной мышцы.
И антиаритмические препараты, которые стабилизируют ритм, подбираются для каждого пациента индивидуально в связи с особенностями своего воздействия на организм.
Прочтите! Способы лечения тахикардии в Израиле
Когда консервативное лечение пароксизмальной суправентрикулярной тахикардии оказалось бесполезным, приступы возникают слишком часто, не поддаются купированию лекарственными средствами, могут рассматриваться хирургические методы терапии.
Речь пойдет о радиоволновой катетерной абляции, при помощи которой удается разрушить источник тахикардии. Это малоинвазивная методика лечения, которая является достаточно простой и безопасной манипуляцией. При первом проведении эффективность методики достигает 95%. Повторные процедуры оказываются менее результативными.
Тогда может идти речь об установке кардиостимулятора – устройства, способного контролировать сердечный ритм изнутри.
Источник: https://SosudiVeny.ru/tahikardiya/paroksizmalnaya-supraventrikulyarnaya-tahikardiya.html
Пароксизмальная тахикардия — что это такое. Пароксизмальная тахикардия у взрослых и детей, нормы сердцебиения на ЭКГ
Для того, чтобы борьба с заболеванием была максимально результативной, в первую очередь следует устранить его первопричину. Именно поэтому рассмотрим основные факторы, способствующие развитию пароксизмальной суправентрикулярной тахикардии. Они делятся на две большие группы: сердечные и внесердечные.
К первой группе можно отнести:
- врожденные пороки сердца;
- ИБС;
- миокардит;
- сердечную недостаточность;
- кардиомиопатию.
Что касается внесердечных причин, то их на порядок больше. Сюда относят:
- патологические состояния эндокринной системы;
- заболевания ВНС;
- бронхолегочные недуги;
- легочную эмболию;
- систематическое злоупотребление спиртными напитками.
Также к этой группе можно отнести частые стрессы, которые испытывает в большом количестве любой современный человек; курение; чрезмерные физические нагрузки, провоцирующие изнеможение организма; употребление кофе в больших количествах.
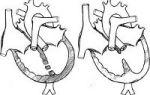
Сердце здорового человека генерирует собственный ритм сокращений, наиболее адекватно соответствующий потребностям всего организма в кровоснабжении.
Частота сокращений сердечной мышцы при этом составляет отдо 80 в минуту.
Такая частота определяется регулярным возникновением электрического возбуждения в клетках синусового узла, которое затем постепенно охватывает ткань предсердий и желудочков и способствует поочередным их сокращениям.
сокращение сердца в норме
Так, в частности, при наличии в миокарде поствоспалительных или постинфарктных изменений формируются очажки рубцовой ткани, которая не способна к проведению импульса.
Импульс к этому очагу поступает, но не может пройти дальше и возвращается обратно.
В связи с тем, что такие импульсы поступают довольно часто, возникает патологический очаг циркуляции импульса — подобный механизм называется re-entry, или повторным входом волны возбуждения.
сокращение сердца в норме и по механизму re-entry
- Вследствие описанного механизма обычно развивается пароксизмальная тахикардия, которая может быть наджелудочковой (суправентрикулярной), и желудочковой (вентрикулярной, интравентрикулярной).
- В случае наджелудочковой тахикардии изменения мышечной ткани локализованы в миокарде предсердий или атриовентрикулярного узла, а во втором — в ткани желудочков.
- Аритмия в виде пароксизмальной наджелудочковой тахикардии представляется менее опасной для пациента, нежели желудочковой, в плане возникновения жизнеугрожающих последствий и внезапной сердечной смерти, однако, риск развития подобных состояний все таки остается.
Распространенность наджелудочковой тахикардии среди населения составляет около 0.3%. У лиц женского пола пароксизмы встречаются чаще, чем у лиц мужского, в отличие от желудочковой тахикардии.
Относительно структуры заболеваемости можно отметить, что чистая предсердная форма встречается приблизительно в 15% случаев, а предсердно-желудочковая — в 85% случаев.
Чаще подвержены развитию наджелудочковой тахикардии лица старше 60 лет, но в молодом возрасте данное заболевание также может встречаться.
Наджелудочковая тахикардия (суправентрикулярная — от англ.
«ventricle» — желудочек (сердца) и «supra» — над, выше, ранее) может быть обусловлена не только механическим препятствием на пути проведения возбуждения и формированием повторного входа возбуждения, но и повышенным автоматизмом клеток в проводящей системе сердца. Исходя из этих механизмов, выделяют следующие заболевания и состояния, приводящие к пароксизму тахикардии:
- Функциональные нарушения сердечной деятельности, а также нарушения нейро-гуморальной регуляции деятельности сердца. К этой группе причин относится вегето-сосудистая, или нейроциркуляторная дистония (ВСД, НЦД). Многими авторами доказано, что повышенная активность симпато-адреналовой системы вкупе с повышенным автоматизмом проводящей системы сердца может вызывать развитие пароксизма наджелудочковой тахикардии.
- Болезни эндокринных органов — тиреотоксикоз и феохромоцитома. Гормоны, продуцируемые щитовидной железой и надпочечниками, при избыточном их поступлении в кровь оказывают стимулирующее воздействие на сердечную мышцу, что также создает предрасположенность для возникновения пароксизма тахикардии.
- Нарушения обменных процессов в организме. Анемия тяжелой степени или длительно существующая, заболевания печени и почек с формированием тяжелой печеночной и почечной недостаточности, диеты и нарушения питания с белковой недостаточностью приводят к миокардиодистрофии, при которой происходит истощение мышечной ткани сердца.
- Органические заболевания сердца. К этой группе относятся любые заболевания сердечно-сосудистой системы, сопровождающиеся нормальным строением миокарда или нарушением нормальной архитектоники сердца. Так, пороки сердца приводят к развитию гипертрофической или дилатационной кардиомиопатии, острый инфаркт миокарда — к некрозу (гибели) кардиомиоцитов, хроническая ишемия миокарда — к постепенному замещению нормальных кардиомиоцитов рубцовой тканью, миокардит и поствоспалительные изменения — к рубцовому перерождению тканей сердца.
- МАРС, или малые аномалии развития сердца. В эту группу входят пролапс митрального клапана, дополнительная хорда в полости левого желудочка и некоторые другие аномалии, которые могут оказаться аритмогенными и приводить к развитию аритмий в детском или во взрослом возрасте.
- Синдром Вольфа-Паркинсона-Уайта, или ВПВ-синдром. Развитие данного синдрома является генетически детерминированным — в процессе внутриутробного развития сердца плода между предсердиями и желудочками формируется дополнительный пучок, по которому проводятся импульсы. Импульсы могут проводиться как от предсердий к желудочкам, так и наоборот. ВПВ-синдром является субстратом для пароксизмов как наджелудочковой, так и желудочковой тахикардии.
- Идиопатическая форма наджелудочковой тахикардии устанавливается, когда у пациента не обнаружено ни одного из вышеперечисленных заболеваний.
Пусковые факторы, способные вызвать пароксизм наджелудочковой тахикардии при имеющемся причинном заболевании — переедание, стрессовые ситуации, интенсивные физические нагрузки и занятия спортом, употребление спиртных напитков, крепкого чая, кофе или энергетических коктейлей, а также курение.
В связи с тем, что данный вид аритмии в подавляющем большинстве случаев протекает в виде пароксизмальной формы, картина пароксизма суправентрикулярной тахикардии обычно проявляется очень бурно.
Приступ учащенного сердцебиения (150 и более в минуту) начинается внезапно, из предвестников можно выделить лишь незначительные перебои в работе сердца по типу экстрасистолии. Продолжительность приступа сильно варьирует — от нескольких минут до часов и даже дней. Приступ может самопроизвольно прекратиться, даже без введения медикаментозных препаратов.
Кроме учащенного сердцебиения, многие пациенты отмечают вегетативные симптомы — озноб, дрожь, потливость, чувство нехватки воздуха, покраснение или побледнение кожи лица. У пациентов с тяжелыми пороками или с острым инфарктом миокарда могут быть потеря сознания, резкое снижение артериального давления вплоть до развития аритмогенного шока.
У пациентов с функциональными нарушениями, без грубой кардиологической патологии, особенно у лиц молодого возраста пароксизмы наджелудочковой тахикардии могут проявляться незначительными перебоями в работе сердца с головокружением и с общей слабостью.
Диагноз наджелудочковой тахикардии устанавливается исходя из критериев ЭКГ-диагностики. В том случае, если пароксизм не купирован самопроизвольно, и у пациента на момент осмотра врачом сохраняются жалобы на учащенное сердцебиение, на ЭКГ наблюдаются следующие признаки:
- Правильный синусовый ритм с частотой более 150 ударов в минуту.
- Наличие неизмененных, не уширенных желудочковых комплексов QRST.
- Наличие зубца Р перед желудочковым комплексом, во время него или после. Практически это выглядит так, что зубец Р как бы наслаивается на комплекс QRST или на зубец Т («Р на Т»).
- При тахикардии из АВ-соединения зубец Р отрицательный (инверсия зубца Р).
стойкая наджелудочковая тахикардия
эпизод «пробежки» наджелудочковой тахикардии
Зачастую пароксизм наджелудочковой тахикардии бывает сложно отличить от пароксизма мерцания-трепетания предсердий, но именно от ритмированной формы последнего.
Так, при мерцательной аритмии обычно расстояния между желудочковыми комплексами разные, а при ритмированной форме, также как и при наджелудочковой тахикардии – одинаковые. Отличием здесь будет являться наличие зубца Р – при мерцании зубец отсутствует, а при наджелудочковой тахикардии он имеется и связан с каждым комплексом QRST.
В любом случае, все тонкости кардиограммы описываются врачами-функционалистами, специализирующимися на ЭКГ, а задача терапевтов и кардиологов заключается в диагностике пароксизма и оказании неотложной помощи, тем более, что используемые препараты при мерцании и наджелудочковой тахикардии аналогичны.
Кроме ЭКГ, пациентам с диагностированной наджелудочковой тахикардией показано проведение эхокардиоскопии (УЗИ сердца), суточного мониторирования АД и ЭКГ, а в ряде случаев оправдано проведение проб с физической нагрузкой или электрофизиологического исследования (чреспищеводного ЭФИ или внутрисердечного ЭФИ).
В большинстве случаев приступы учащенного сердцебиения, обусловленные предсердной или узловой формой тахикардии, легко купируются на догоспитальном этапе с помощью медикаментозных препаратов. Исключение составляют пациенты с тяжелой сердечно-сосудистой патологией.
Для купирования приступа используется внутривенное введение таких препаратов, как верапамил, новокаинамид, кордарон или аденозинтрифосфат. В совокупности с этими препаратами также применяют рассасывание таблетки анаприлина, обзидана или верапамила.
- Причины развития суправентрикулярной тахикардии
- Симптомы суправентрикулярной тахикардии
- Диагностика суправентрикулярной тахикардии
- Лечение и профилактика суправентрикулярной тахикардии
Особенности развития суправентрикулярной тахикардии
Аритмия имеет 2 основные формы (тахикардия и брадикардия), каждая из которых, в свою очередь, бывает нескольких типов.
Источник: https://power-strip.ru/info/oznachaet-paroksizmalnaya-supraventrikulyarnaya-takhikardiya/
Лечение пароксизмальной тахикардии
Пароксизмальная тахикардия диагностируется в пожилом возрасте на фоне органических поражений сердца и в молодом, когда наблюдаются неврогенные и гормональные расстройства. Современное лечение пароксизмальной тахикардии позволяет избавиться от недуга и улучшить качество жизни.
Название пароксизмальной тахикардии связано с характерным проявлением болезни — пароксизмами, которые представляют собой приступообразные нарушения ритма сердца. Заболевание опасно резким ухудшением системы кровообращения, расстройством питания сердечной мышцы.
Среди всех патологий, связанных с чрезмерным возбуждением миокарда, пароксизмальная тахикардия занимает третье место по частоте возникновения.
Начало и конец приступов аритмии — внезапные, продолжительность может варьировать от нескольких секунд до нескольких минут и более. Во время пароксизма работа синусового узла сбивается и наблюдается “навязанный” эктопическим очагом ритм. Чем больше таких очагов в сердечной мышце, тем тяжелее протекает заболевание и тем сложнее проводится лечение пароксизмальной тахикардии.
Видео Что нужно знать о пароксизмальной тахикардии
Общие рекомендации
При пароксизмальной тахикардии следует придерживаться определенного образа жизни, что позволит предотвратить развитие пароксизмов.
- Отказаться от вредных привычек, особенно курения, употребления алкоголя и энергетиков.
- Наладить режим дня, в котором будет отведено на сон (дневной и ночной) не менее 8 часов.
- Следить за своим весом, в этом поможет отказ от еды во время просмотра телевизора, работы возле компьютера, чтения книг.
- Полезно утром и вечером совершать прогулки на свежем воздухе, выполнять допустимую физическую нагрузку, заниматься плаванием или легкой гимнастикой.
- Важно не переедать, для чего кушать нужно небольшими порциями.
- Не стоит ложиться спать с полным желудком.
- Контролировать количество сахара и холестерина в крови.
Некоторые продукты нежелательно употреблять больным пароксизмальной тахикардией. Это крепкий кофе и чай, высококалорийные продукты, а также содержащие в своем составе сахар и крахмал, жирные сорта рыбы и мяса.
Медикаментозное лечение пароксизмальной тахикардии
Существует определенный алгоритм действий, предшествующий лечению пароксизмальной тахикардии.
- Оценивается особенность течения болезни.
- Определяется форма пароксизмальной тахикардии.
- Устанавливается длительность протекания заболевания.
- Изучается характер имеющихся осложнений.
Госпитализация больного с пароксизмальной тахикардией проводится только в тех случаях, когда наблюдается прогрессирование клиники недостаточности сердца. Зачастую это встречается при осложненном течении узловой и суправентрикулярной форме пароксизмальной тахикардии.
Если определяется желудочковая пароксизмальная тахикардия, тогда госпитализация проводится в обязательном порядке. Также существует плановая госпитализация, которая применяется в случае частых приступов, то есть более чем два раза в месяц.
Планово больные поступают на лечение в межприступный период.
Купирование приступа пароксизмальной тахикардии
Проводится на этапе доврачебной помощи. Для оказания неотложной помощи используют следующие способы:
- Больной усаживается и открывается форточка или дверь для доступа свежего воздуха.
- При наличии сердечных болей принимается нитроглицерин.
- Проводятся вагусные пробы, представляющие собой натуживание, вызов рвотного рефлекса, приложение к лицу холодного полотенца, выполнение проб Ашнера, Вальсальвы, Чермака-Геринга.
Вагусные пробы помогают стимулировать блуждающий нерв, который в свою очередь замедляет сердечный ритм. Выполняются до момента нормализации ритма. На всегда помогают, но являются доступными как самим больным, так и их родным.
Бригадой скорой помощи в сложных случаях выполняется электрическая кардиоверсия с использованием низких разрядов в 50 и 75 Дж. Для обезболивания может применяться седуксен. Наличие реципрокной пароксизмальной тахикардии является показанием к проведению чреспищеводной стимуляции сердца.
Медикаментозное купирование пароксизма проводится с учетом формы аритмии. При нарушениях ритма с узкожелудочковыми комплексами внутривенно вводится прокаинамид, аденозин фосфат. Также может использоваться в таблетках верапамил, атенолол. Желудочковые и суправентрикулярные пароксизмы эффективно устраняются амиодароном, прокаинамидом.
Долговременное лечение пароксизмальной тахикардии
Заключается в назначении противорецидивной терапии, которая состоит из сердечных гликозидов и антиаритмических препаратов.
- Сердечные гликозиды — целанид, дигоксин. Должны использоваться только по назначению врача, поскольку могут вызвать остановку сердца.
- Антиаритмические средства — этацизин, кордарон, верапамил. Вызывают различные побочные эффекты, поэтому применяются в случае наличия гемодинамических нарушений на фоне пароксизмов.
При наджелудочковой (суправентрикулярной) ПТ назначаются различные антиаритмические средства, но самыми эффективными являются верапамил и АТФ — восстанавливают синусовый ритм у большинства пациентов. Также в лечении данной формы пароксизмальной тахикардии используют новокаинамид (положительно воздействует на 50% пациентов) и кордарон (результативен в 80% случаев).
Предрасположенность больного к развитию мерцательной аритмии является показанием к назначению бета-блокаторов. Их использование может способствовать уменьшению дозировки антиаритмиков.
Желудочковая ПТ лечится сначала лидокаином и после назначается новокаинамид с кордароном. В некоторых случаях не удается точно установить место нахождения эктопического очага, тогда после лидокаина назначается АТФ и далее новокаинамид с кордароном.
Хирургическое лечение пароксизмальной тахикардии
Оперативное вмешательство применяется в случае неэффективности медикаментозного лечения. Больного сначала тщательно обследуют, а затем предлагается один из способов хирургического лечения пароксизмальной тахикардии:
- Разрушение проводящих путей и очагов, которые связаны с гетеротропным автоматизмом. Для проведения подобных манипуляций используются различные средства: криогенные, лазерные, химические, электрические, механические. Доступ к сердцу представляется через лечебный и диагностический катетеры. Первым определяют патологический очаг, а вторым проводят его деструкцию.
Самым распространенным сегодня деструктивным методом является радиочастотная абляция. С ее помощью проводят прижигание патологических очагов, что максимально повышает вероятность полного излечения от ПТ.
- Имплантация кардиостимулятора. Так называемое искусственное сердце может быть двух видов — кардиовертер-дефибриллятор и электрокардиостимулятор. С помощью этих приборов снижается к минимуму возможность развития приступа.
Классическая операция — проводится на открытом сердце, если по ряду причин невозможно проведение малоинвазивного хирургического вмешательства. Основная цель подобного лечения — удалить проблемные участки проводящей системы.
Показания к проведению оперативного вмешательства:
- помощью этих приборов снижается к минимуму возможность развития приступа.
- Развитие желудочковой фибрилляции, даже единичной.
- Устойчивые приступы пароксизмов, которые не поддаются медикаментозному лечению.
- Определение органических поражений сердца в виде клапанных пороков и аномалий в строении органа.
- Выраженное невосприятие антиаритмических препаратов или противопоказания к их использованию.
- Развитие пароксизмов у детей и подростков, значительно нарушающие полноценный рост организма.
Лечение пароксизмальной тахикардии народными средствами
Фитотерапия часто используется в противорецидивной терапии пароксизмальной тахикардии. Применяют настои, отвары и настойки из тех растений, которые помогают успокоить сердечную деятельность.
- Для снятия нервного напряжения используются различные сборы. Один готовится на основе пустырника, валерианы, тысячелистника, аниса. Другой из ромашки, тмина, фенхеля, валерианы и мяты. Подобные настои лучше принимать перед ночным сном.
- Мелисса нашла применение в виде сборов и как самостоятельное народное средство от пароксизмов. Травяной чай из мелиссы рекомендуется принимать понемногу на протяжении дня.
- Пароксизмальная тахикардия нередко развивается на фоне гипертензии. В таких случаях к растениям с седативным воздействием добавляют составляющие, понижающие артериальное давление. Получаются сборы из мелиссы, календулы, перечной мяты, руты душистой, сушеницы топяной.
- Хорошо воздействуют на сердечно-сосудистую систему отвары из боярышника. Полезная ягода вместе с цикорием, календулой, любистком входит в состав укрепляющих сборов.
Лечение пароксизмальной тахикардии у детей
У детей в 95% случаев нарушения ритма диагностируется ПТ. В подростковом возрасте это заболевание чаще всего приводит к аритмогенному коллапсу, поэтому очень важно при возникновении пароксизмальной тахикардии вовремя оказать помощь.
Лечение пароксизмальной тахикардии у детей основывается на следующих алгоритмах:
- Проведение вагусных проб.
- Воздействие на ЦНС с помощью соответствующих препаратов.
- Использование антиаритмических средств в возрастной дозе.
Для нормализации корково-подкоркового взаимоотношения назначают карбамазепин, фенибут, настойки таких растений, как пион, боярышник, валерианы. Также показано применение препаратов магния и калия.
Антиаритмики используются при неэффективности вагусных проб и психотропных препаратов. В возрастной дозе применяют трифосаденин. При узком желудочково комплексе, определяемом на ЭКГ, используют верапамил. Этот препарат не может быть задействован при блокаде атриовентрикулярного узла. Если определяется суправентрикулярная тахикардия после верапамила вводится дигоксин.
Бета-адреноблокаторы для лечения пароксизмальной тахикардии у детей назначаются редко. Вместо этого нередко используется иглотерапия, лечебная физкультура, психотерапия, вегетотропные лекарства.
Лечение пароксизмальной тахикардии при беременности
Возникновение рефлекторной или компенсаторной ПТ не является показанием к назначению антиаритмических препаратов. Эти средства применяются в случае явной угрозы здоровью женщины. Вместо этого лучше воспользоваться общими рекомендациями и тогда аритмия перестанет беспокоить.
При наличии у женщины органической патологии сердца используются группы препаратов, которые помогают укрепить сердечно-сосудистую систему.
- Успокоительные средства — магне В6, этазицин, ново-пасит.
- Препараты, снижающие ЧСС — пропранолол, флеканил, верапамил.
- Лекарственные средства, используемые при желудочковой тахикардии — в домашних условиях принимается валидол, в стационаре — новокаинамид, хинидин.
Лечение проводится под контролем ЭКГ и кардиолога. Самостоятельно использовать указанные препараты категорически недопустимо, поскольку на кону стоит жизнь матери и ребенка.
Видео Что такое тахикардия сердца и как ее лечить?
В большинстве случаев прогноз при пароксизмальной тахикардии благоприятен. Своевременное лечение дает возможность быстро купировать приступ, тогда как использование подходящих препаратов предотвращает рецидив заболевания. Также важно соблюдать общие рекомендации, которые в легких случаях позволяют обойтись без приема противоаритмических средств.
Источник: https://arrhythmia.center/lechenie-paroksizmalnoj-tahikardii/