У взрослого человека существует определённый ритм сердца и сила его ударов. В состоянии покоя индивидуальное значение варьируется в пределах 60-80 ударов в минуту.
На изменение скорости сердцебиения влияют многие факторы, такие как физическая нагрузка, пол, возраст, вес, внешнее воздействие, общее состояние здоровья. Когда же сердцебиение сильно ускоряется без видимой причины, это может быть аритмия пируэт.
Это состояние довольно опасное для здоровья, поэтому нужно знать его причины, признаки и методы борьбы с приступом.
Общие сведения о заболевании
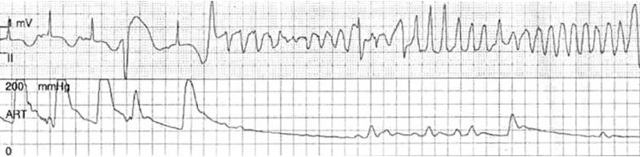
Пируэтная аритмия получила своё название из-за необычного рисунка, появляющегося при проведении ЭКГ во время приступа.
На диаграмме видны неравномерные сбои в амплитуде сердечных сокращений, а также значительное увеличение скорости сердцебиения.
Это происходит из-за тахикардии, вызванной пароксизмами сердечных желудочков, что вызывает на графике увеличение интервала QT и полиморфизм. Иногда такое нарушение деятельности сердца именуют балетом. Сравнение хорошо видно на рисунке.
Аритмия типа «пируэт» на ЭКГ
Болезнь проявляет себя одиночными приступами, тогда как в другие периоды человек ощущает себя полностью здоровым. Обострение заболевания начинается внезапно, также оно может и заканчиваться.
Но чаще всего аритмия может трансформироваться в фибрилляцию (увеличение частоты электромагнитных импульсов в предсердии), что достаточно опасно для жизни и может привести к сердечному приступу и летальному исходу.
Статистика заболевания.
Более чем у 60 % больных причиной является ишемическая болезнь сердца. При этом в значительной части из них был инфаркт Миокарда, нередко осложненный выраженной систолической дисфункцией левого желудочка.
Причины и симптомы
Причинами возникновения заболевания могут быть как внешние факторы, так и наследственные заболевания. Последние проявляются у большинства родственников в виде нарушений в строении сердечной мышцы или проблем с её работой. К внешним факторам относят:
- Стресс, регулярно повторяющийся и достаточно опасный для всех систем организма. Но самым разрушительным считается хронический стресс, когда ткани организма изнашиваются гораздо быстрее, чем тело способно их восстановить.
- Регулярное принятие чрезмерных доз алкоголя, кофеина.
- Вред наносит курение (из-за большого количества смол и веществ, содержащихся в сигаретном дыме).
- Приём наркотических веществ.
- Отравление химическими соединениями.
- Систематическая нехватка калия или магния в организме. Это особенно усугубляется с возрастом.
Иногда причиной возникновения недуга являются лекарственные средства, особенно если их доза систематически превышается, или курс лечения увеличен пациентом без рекомендации врача. Риск представляют следующие группы лекарств:
- против аритмии;
- диуретики;
- антигистаминные (используется против аллергии, для лечения желудочно-кишечного тракта или неврологических заболеваний);
- антигипертензивные;
- антибиотики;
- противогрибковые и противовирусные;
- бета-адреноблокаторы;
- антидепрессанты.
Болезни, которые могут вызвать тахикардию:
- Нарушение работы эндокринной системы.
- Нарушения работы ЦНС.
- Заболевания сердечно-сосудистой и кроветворной системы.
- Нервная анорексия.
- Осложнение после рассечения блуждающего нерва.
Важная информация!
В начале заболевания его симптомы трудно заметить пациенту из-за того, что нарушения сердцебиения появляются на более поздних стадиях. Сначала больной испытывает ощущение недостаточности свежего воздуха, которое возникает из-за уменьшения поступления в кровь кислорода.
Из-за этого также возникают:
- Регулярные головокружения или обмороки, возникновение которых не зависит от внешних факторов.
- Слабость, подавленность, сложности с концентрацией.
- Признаки тревожного расстройства, сопровождаемые беспричинным страхом, потливостью, дрожью рук, дискомфортом в районе солнечного сплетения. Все проявления не имеют внешних факторов, побуждающих их возникновения.
- Нарушение сердечного ритма.
Если заболевание вовремя не диагностировано, то патологические изменения будут прогрессировать, из-за чего возникают приступы тахикардии. В эти моменты количество сердечных сокращений превышает 200 ударов в минуту, а иногда доходит и до 300.
Тело человека не подготовлено к таким нагрузкам, и часто больной теряет сознание из-за того, что количества крови в организме не хватает на такую скорость сердцебиения.
Если же этого не происходит, то человек чувствует учащённое биение сердца и болезненность в середине груди или под левой лопаткой.
Диагностика заболевания
Первичная диагностика, при которой возникает подозрение на аритмию пируэт – измерение количества сердечных сокращений. Это позволяет заметить проблемы с сердечным ритмом. В современных тонометрах отображается не только значения на шкале, но и регулярность сердечного ритма.
Исследование с помощью МРТ
Если заметна проблема с сердцебиением, то первой процедурой в больнице является электрокардиограмма. На ней сразу же виден необычный рисунок, характерный только для аритмии типа пируэт. Но в редких случаях даже при жалобах пациента на ЭКГ не обнаруживается проявление патологии, тогда назначают ультразвуковое исследование (УЗИ) сердца. Кроме этого, могут назначить:
- эхокардиографию;
- МРТ;
- ЭФИ (электрофизиологическое исследование);
- клинический анализ крови и мочи.
Кроме этого больных отправляют к эндокринологу, который проводит исследование щитовидной железы, и выписывает направление на проверку гормонов. Это важный этап, так как гормоны щитовидки влияют на все процессы в организме, особенно на работу ЦНС и выведение из организма токсических соединений.
Лечение и неотложная помощь при приступе
Чаще всего болезнь проявляется в пожилом возрасте, реже в возрасте 40-60 лет. Тогда её причиной являются внешние факторы или приобретённые заболевания.
Но аритмия пируэт возможна и в детские годы, тогда её причиной являются врождённые патологии. В каком бы возрасте ни случился приступ, больному нужна квалифицированная медицинская помощь.
Если её не оказать вовремя, у пациента может остановиться сердце.
После вызова скорой помощи нужно составить список лекарств, которые принимал больной. Возможно, одно из них вызвало приступ, но даже если нет – это поможет врачам оказать лечебные процедуры с минимальным ущербом для здоровья. Если артериальное давление резко падает, то применяют методы кардиоверсии. Одним из направлений купирования приступа является инъекции магния сульфата, адреноблокаторов (если они не являются причиной обострения), в крайнем случае вводят лидокаин, побочным эффектом которого является снижение интервалов QT.
Необходимо знать! Расшифровка интервалов QT на ЭКГ
Если вы сделали кардиограмму, но пока нет расшифровки от кардиолога, таблица поможет сориентировать по нормам и отклонениям.
| Нормальная | менее 430 мс | менее 450 мс |
| Пограничная | 430-450 мс | 450-470 мс |
| Удлинённая | более 450 мс | более 470 мс |
Комментарий врача-кардиолога
| На ЭКГ болезнь определяют, если присутствует более трёх идущих последовательно друг за другом преждевременных желудочковых комплексов. Их ширина, как правило, превышает 0,12 сек (чаще 0,14 сек и более). В некоторых нечастых случаях комплексы QRS при ЖТ могут быть узкими (0,12 сек и менее). Длительное мониторирование ЭКГ дает дополнительную важную информацию о количественных и качественных характеристиках эпизодов симптомной и бессимптомной желудочковой тахикардии. Это важно для определения тактики ведения больных и выделения групп высокого риска по внезапной смерти |
Острый приступ всегда требует медицинской помощи, но заболевание в хронической стадии также необходимо лечить.
Для этого больной принимает препараты против аритмии, но это необходимо делать под наблюдением лечащего врача, с регулярным прохождением ЭКГ.
Часто вместе с лекарственными препаратами назначают витаминные комплексы, направленные на поддержание работоспособности организма. Они приносят пользу, особенно при скудном питании.
Если заболевание появилось из-за медицинских препаратов или химических веществ, сразу же прекращают их контакт с пациентом. После этого начинают процедуры, направленные на вывод отравляющих соединений из организма.
Если заболевание устойчиво к лечению, и пируэтная аритмия постоянно повторяется, а в сердечных желудочках наблюдаются патологические изменения, то требуется операция.
Во время хирургического вмешательства устанавливают автоматический дефибриллятор-кардиовертер, который при фибрилляции желудочков посылает электрический заряд.
Это позволяет быстро восстановить синусоидальный ритм, и предотвратить приступ аритмии.
Дополнительно больному советуют пересмотреть стиль жизни и исключить из него факторы, влияющие на работу сердечной мышцы и кроветворной системы. Рекомендации:
- Отказаться от постоянного употребления жареных, перченых или соленых блюд. Если этот пункт сложен к соблюдению, то раз в 3-5 дней разрешается съесть 40-50 грамм запрещённого продукта. Это поможет избежать срывов. В то же время будет компенсировать недостаток указанных блюд. Но после этого важно следить за состоянием здоровья и режимом питания.
- Снизить потребление мучных блюд, особенно содержащих жирный крем. А также стоит перейти на натуральные сладости, но даже их в рационе должно быть небольшое количество. Набор лишнего веса – это дополнительная нагрузка на сердце, потому что ему необходимо перекачивать больший объем крови.
- Отказаться от кофе и алкоголя.
- Из мясных блюд оставить только приготовленные без обжарки. Лучшие способы – варка, тушение и запекание в собственном соку.
- Увеличить количество свежих овощей и фруктов.
- Минимум раз в день есть сложные углеводы в виде каш.
Также важно физические нагрузки сделать образом жизни, а не временной панацеей. Существуют специальные упражнения, которые снижают риск возникновения приступа тахикардии.
Все движения выполняются медленно, со спокойным дыханием, чтобы сердцебиение не возрастало слишком сильно. В дополнение советуют совершать небольшие пешие прогулки, медленным шагом. 30-50 мин за день – достаточное количество для пути к здоровому образу жизни.
Сначала на маленькие дистанции, а после постепенно увеличивая время движения.
Эти нагрузки направлены на постепенное укрепление здоровья организма и подходят для всех больных. Но если приступы присутствуют каждый день, физическую нагрузку можно подключать только после консультации с врачом. Доктор подскажет, достаточно ли человек оправился после происшествия или нужно соблюдать покой ещё какое-то время. Иногда даже показан постельный режим.
Прогнозы и осложнения
При аритмии по типу пируэт прогнозы зависят от тяжести заболевания и скорости оказания медицинской помощи. Если это один из первых приступов, и его купировали быстро, то последствия для организма будут минимальными.
Но когда болезнь носит затяжной характер с постоянными обострениями, сердечная мышца испытывает слишком большие нагрузки, что может привести к инфаркту или даже остановке сердца. Но также это может случиться, если помощь будет оказана слишком поздно.
Поэтому прогнозировать последствия болезни можно только зная индивидуальные параметры пациента.
Осложнения:
- Снижение кровоснабжения головного мозга, что приводит к обмороку. Длительная недостача крови может вызвать кому или другие нарушения со стороны ЦНС.
- Сердечная недостаточность – снижение насосной функции сердца, из-за чего в организме активизируются СНС и РААС, а также вазопрессина. Из-за этого происходит снижение выведения жидкости из организма, и она начинают накапливаться между клетками, провоцируя отёки. Особенно опасным считается отёк внутренних органов, головного мозга или лёгких.
- Остановка кровообращения из-за ухудшения или полной остановки сердца. Сопровождается прекращением дыхания или его агональным типом. Больной не реагирует на внешние раздражители, а при пальпации невозможно ощутить пульс.
Это самые частые последствия желудочковой тахикардии, и они представляют серьёзную опасность для жизни. А даже если человек выживает, у него развиваются патологические изменения в организме, которые значительно ухудшают качество жизни.
Приступ аритмии пируэтного типа из-за желудочковой тахикардии – достаточно опасное заболевание, которое наносит организму большой вред. Чтобы избежать его возникновения или обострений болезни, нужно следовать профилактическим мерам и проходить регулярные обследования работы сердца с помощью ЭКГ и УЗИ. Это позволит заметить зарождение проблемы и вылечить её до перехода в хроническую стадию.
Источник: https://heart-info.ru/aritmiya/piruet/
Тахикардия типа пируэт: причины, симптомы, лечение
Желудочковая тахикардия может выражаться в различных формах, включая тип пируэт. Такая разновидность патологии отличается особыми диагностическими признаками. Приступ пируэтной тахикардии может стать причиной летального исхода, поэтому без лечения такое состояние оставлять опасно.
Общая характеристика патологии
Тахикардия типа пируэт относится к полиморфному желудочковому типу, когда ускоренное сокращение желудочков спровоцировано несколькими источниками. Частота сокращений может составлять до 200-300 ударов в минуту. Приступ обычно длится не более минуты.
Пируэтной такую патологию называют из-за особенностей электрокардиографии. Из-за наличия нескольких источников импульсов форма и амплитуда желудочковых комплексов на кардиограмме различается, то есть рисунок получается волнообразным и неравномерным.
Патология может быть врожденной или приобретенной. На практике чаще встречается вторая форма.
Причины
Причин возникновения врожденной тахикардии типа пируэт может быть несколько. Происхождение патологии иногда кроется в мутации генов, которая вызывает синдром удлиненного интервала QT. В таком случае тахикардия имеет полигенный тип наследования.
Различают также аутосомно-доминантный и аутосомно-рецессивный тип наследования. В первом случае пируэтную тахикардию провоцирует синдром Романо-Уорда, во втором – синдром Джервелла-Ланге-Нильсена в сопровождении врожденной глухоты.
Аналогичный синдром может привести к тахикардии приобретенной формы. Другая причина – асинхронная реполяризация желудочков. Такие патологии могут развиваться на фоне:
- болезней сердечно-сосудистой системы;
- хронического стресса;
- воздействия наркотиков (кокаин);
- электролитных нарушений;
- интоксикации химическими элементами (ртуть, фосфоорганические инсектициды);
- хронического алкоголизма;
- заболеваний центральной или вегетативной нервной системы;
- патологий эндокринной системы (декомпенсированный сахарный диабет, феохромоцитома);
- низкокалорийной диеты с низким содержанием белка;
- переохлаждения.
Приобретенную тахикардию типа пируэт может вызвать также прием некоторых лекарственных препаратов. Обычно такой побочный эффект бывает при передозировке:
- антиаритмических препаратов;
- антибиотиков группы макролидов;
- психотропных средств;
- сульфаниламидов;
- диуретиков;
- антимикотических препаратов;
- β-адреностимуляторов;
- прокинетиков;
- антигистаминных препаратов.
Для эффективного решения проблемы необходимо выяснить ее первопричину.
Симптомы тахикардии типа пируэт
Ранняя стадия патологии может протекать бессимптомно. В дальнейшем признаки патологии начинают проявляться на фоне недостатка кислорода в сердечной мышце, возникающего с учащением приступов.
При пируэтной тахикардии число сокращений желудочков в минуту резко увеличивается, поэтому движение крови по сосудам (гемодинамика) резко нарушается. Большинство пациентов в таком случае теряют сознание, но приступы периодически проявляются. Когда сознание сохранено, человек ощущает сердцебиение, что в норме не должно быть. Во время приступа патология может проявляться и другими признаками:
- выраженным головокружением;
- частым ритмичным пульсом (слабое наполнение);
- низким артериальным давлением.
Опасность пируэтной тахикардии состоит в первую очередь в том, что она может привести к фибрилляции желудков. Такое осложнение несет риск летального исхода.
Во время приступов частота сердечного ритма меняется, то увеличиваясь, то уменьшаясь. При отсутствии осложнений показатели нормализуются самостоятельно.
Основной мерой диагностики патологии является электрокардиография. На кардиограмме будут видны неравномерные, волнообразно меняющиеся вершины комплексов QRS (желудочковые комплексы). Их амплитуда может превышать 0,12 секунд. На кардиограмме патологии характерны и другие признаки:
- неустойчивость тахикардии;
- отсутствие регулярности ритма;
- отсутствие согласованности предсердного и желудочкового ритма;
- быстрая смена амплитуды и полярности желудочковых комплексов.
На ЭКГ признаки патологии можно заметить и вне приступа. Они проявляются превышением нормы длины интервалов QT.
При аускультации сердца признаком пируэтной тахикардии является усиление I тона. Такой признак можно обнаружить во время приступа патологии.
Дополнительно может быть выполнена эхокардиография и суточное (холтеровское) мониторирование ЭКГ. ЭхоКГ обеспечивает анализ работы сердца и выявление ее особенностей, что важно для определения локализации пораженных участков.
При диагностированной пируэтной тахикардии рекомендуют провериться другим членам семьи. Эта патология может носить наследственный характер.
Лечение
При тахикардии типа пируэт, протекающей в легкой форме, лечение может не потребоваться. Это уместно, если сердцебиение учащается незначительно, а сопутствующие симптомы выражены слабо. В таком случае больному необходимы изменения в образе жизни и полное отсутствие стрессов и других эмоциональных перегрузок.
В остальных случаях лечение должно быть комплексным, его цель – купировать симптомы и предотвратить повторные приступы.
Медикаментозная терапия
Острый приступ пируэтной тахикардии требует немедленных реанимационных мероприятий. Они заключаются в следующих действиях:
- введение внутривенно комплекса β-адреноблокаторов и сульфата магния в растворе глюкозы;
- введение лидокаина (укорачивает интервал QT);
- кардиоверсия для восстановления синусового ритма.
Во время приступа может возникнуть гипокалиемия. В таком случае необходимо внутривенно ввести хлорид калия. При рецидивирующих приступах показана капельница с раствором магнезии (сульфата магния) и изотоническим хлоридом натрия.
Во время терапии необходим контроль ритма дыхания и уровня артериального давления. Эти показатели могут существенно снижаться.
При тахикардии, вызванной приемом антиаритмических препаратов, их немедленно отменяют. Из-за продолжительности действия таких средств (иногда до 5-7 дней) их приходится выводить из организма медикаментозным путем. Если в это время тахикардия рецидивирует, а приступы продолжительны, необходим прием Лидокаина и Изопротеренола (Изопреналина).
Медикаментозная терапия должна проводиться под контролем специалиста. Некоторые лекарственные средства (например, антиаритмики класса I (подгруппы a и c) и III) могут привести к осложнениям, но их прием может быть необходим.
Консервативное лечение эффективно не всегда. Обычно медикаментозная терапия не дает результата при патологии врожденной формы.
Операция
Если тахикардия вызвана патологически измененным участком в желудочках сердца, то требуется хирургическое вмешательство. Один из его вариантов – радиочастотная абляция.
Ее суть заключается в разрушении патологических участков. Делают это с помощью специальных катетеров, поэтому методику называют также катетерной деструкцией.
Такая операция проводится под контролем рентгена.
Если приступы повторяются часто, то пациенту рекомендовано имплантировать кардиовертер-дефибриллятор. Такое устройство работает автоматически и действует при приступе аритмии в считанные секунды. Процедура установки прибора схожа с имплантацией кардиостимулятора (водителя ритма).
При склонности к брадикардии рекомендована установка электрокардиостимулятора. Устройство позволяет поддерживать нормальный сердечный ритм.
При пируэтной тахикардии и для ее профилактики необходим здоровый образ жизни. Он подразумевает правильное питание, отказ от вредных привычек, умеренные физические нагрузки. Важно избегать физических и эмоциональных перегрузок.
Тахикардия типа пируэт может быть вызвана различными причинами. Проявляется патология достаточно ярко, а для ее подтверждения обычно достаточно электрокардиограммы. Лечение должно быть комплексным. В некоторых случаях требуется оперативное вмешательство, включая имплантацию электронного устройства.
Источник: https://serdce.biz/zabolevaniya/aritmii/tahikardiya/tahikardiya-tipa-pirueht.html
Желудочковая тахикардия типа «пируэт»: диагностика и лечение
«Пируэтная» тахикардия, характеризующаяся удлиненным интервалом QT, может быть врожденной или приобретенной в результате действия лекарственных препаратов. Генетические варианты включают:
- наследственные синдромы, которые могут сопровождаться глухотой;
- патологию генов – сегодня ученые открыли еще шесть наследственных дефектов, связанных с удлинением интервала PQ. Эти гены кодируют трансмембранные К и/или Naканалы.
Наследственные факторы встречаются редко, чаще на возникновение патологии влияет применение лекарств. К ним относят:
- антиаритмические медикаменты;
- фенотиазины, бутирофеноны;
- противогрибковые препараты;
- антигистаминные;
- некоторые из противовирусных;
- антибиотики, особенно макролиды;
- антидепрессанты;
- фосфорорганические соединения (ФОС);
- кокаин.
Провоцирующими факторами могут быть неполноценное питание или голодание, алкоголизм, эндокринные и сердечно-сосудистые болезни, субарахноидальное кровоизлияние.
Имеющиеся генетические патологии, врожденные пороки сердца, сопутствующие соматические дефекты могут вызывать приступ.
Выше перечислены наиболее распространенные причины, но каждый случай должен рассматриваться лечащим врачом индивидуально.
Патофизиология: механизм возникновения нарушений
Аритмия «пируэт» развивается за счет продления фазы реполяризации. На электрокардиограмме, кроме удлинения интервала QT, отмечается наличие заметных волн U в покое. Эти изменения ЭКГ отражают длительную реполяризацию с развитием ранней последующей деполяризации.
Патология может приводить к кровоизлияниям в ткань желудочка, вызывая инфаркт миокарда.
В миокарде происходит реполяризация, когда количество положительных ионов (в основном калия) превышает численность ионов натрия и кальция, концентрация которых должна снижаться.
Дисфункция калиевого канала вызывает внутриклеточный избыток положительного заряда, что задерживает реполяризацию желудочков. Такое состояние миокарда приводит к возникновению специфического типа рецидивирующей аритмии.
Это и есть «пируэтная» тахикардия.
Симптомы
Пациенты часто жалуются на обмороки. Потеря сознания объясняется тем, что сердце сокращается с частотой 200-250 ударов в минуту и не обеспечивает достаточного кровоснабжения головного мозга.
Больные, которые остаются в сознании, ощущают сильное сердцебиение. Также может быть боль в груди, чувство нехватки воздуха. Иногда продление интервала QT диагностируется после восстановления ритма.
Следует немедленно вызвать «Скорую помощь», а до приезда медиков проводить непрямой массаж сердца.
Если Вы хотите знать о тахикардии все, советуем посмотреть видео ниже по ссылке. Причины, симптомы, диагностика и признаки того, что пора к врачу — обо всем этом за 7 минут. Приятного просмотра!
Диагностика
Диагноз ставят на основании ЭКГ. На пленке хорошо видны волнообразные вершины комплексов QRS. Сами комплексы меняют свою ориентацию вокруг изолинии.
На электрокардиограмме вне приступа присутствует увеличенный интервал QT. В норме его значение составляет в пределах 0,44 с.
Следует обратить внимание на семейный анамнез: если у кого-то из родственников этот интервал увеличен, то риск развития пируэтной тахикардии возрастает.
- Пример тахикардии, связанной с токсичностью дигоксина
Такая тахикардия часто длится недолго и проходит самостоятельно, но иногда приводит к дестабилизации гемодинамики с последующим коллапсом. Также она может перерасти в фибрилляцию желудочков. В таком случае потребуется незамедлительная помощь: непрямой массаж сердца и стимуляция деятельности миокарда разрядом электрического тока.
- Пируэтная аритмия, возникающая в результате гипокалиемии
ЭКГ пациента с гипокалиемией показан на фото ниже: у больного произошел краткий самозавершающийся пароксизм пируэтной тахикардии с эффектом наслоения «R на T».
Пациентка 56 лет вызвала кардиобригаду СМП. Жалобы: головная боль и дискомфорт в грудной клетке. Данное состояние длится несколько часов до вызова.
В анамнезе гипертоническая болезнь, но регулярного лечения больная не проводит. Иногда, при скачках АД выше 200/120, принимает Каптоприл в дозе 25-50 мг. Перед возникшими жалобами употребила около 1 литра вина.
Со слов, периодически злоупотребляет спиртными напитками.
На момент осмотра продуктивному контакту доступна. Кожные покровы, дыхание, живот – без особенностей. Сердечная деятельность ритмичная, тоны приглушены. АД 160/90, ЧСС=Ps 90 в минуту. Живот мягкий, безболезненный. Симптом «поколачивания» отрицательный с обеих сторон. Физиологические отправления в норме. ЭКГ больной представлено ниже:
Во время записи пленки пациентка заявила, что стала очень плохо себя чувствовать и кружится голова. На ЭКГ – пируэтная тахикардия, перешедшая тут же в крупноволновую фибрилляцию предсердий.
Состояние пациентки крайне тяжелое: диагностирована клиническая смерть. Пульс и давление не определяются.
Незамедлительно больная нашей бригадой была перемещена на твердую поверхность (пол) с проведением реанимационных мероприятий: ИВЛ, непрямой массаж сердца, введение Атропина, Адреналина, магнезии; выполнены две дефибрилляции.
Обеспечена катетеризация периферической вены и госпитализация в кардиореанимацию напрямую, минуя приемный покой. На момент поступления в стационар пациентка в сознании, жалоб нет. АД 130/90, ЧСС=Ps 90 ударов в минуту. Дыхание самостоятельное.
Лечение
Как уже рассмотрено в примере выше, острый приступ сопровождается незамедлительным нарушением гемодинамики и быстро переходит в клиническую смерть. Устраняется несинхронизированной кардиоверсией, начиная с 100 Дж.
Но повторная атака происходит практически мгновенно, поэтому необходимо внутривенное медленное введение 2 г сульфата магния. Если эти меры не помогли, то нужно повторить болюсное (быстрое) введение магнезии в вену через 5-10 минут.
Также можно использовать лидокаин при лекарственном генезе тахикардии типа «пируэт». Помните, что антиаритмики I, II и III классов запрещены.
Современная доказательная медицина дает рекомендации по сокращению интервала QT и изменениям процессов реполяризации и деполяризации. Такие протоколы подтверждены экспериментально клиническими испытаниями.
Для восстановления ритма используют препараты:
Магнезия — это препарат выбора при тахикардии типа «пируэт». Рекомендован даже при изначально достаточном уровне магния в плазме. Лекарство в дозе 2 г взрослым и 25-50 мг/кг детям вводится внутривенно в течение одной-двух минут при внезапном приступе, влекущем опасные для жизни нарушения гемодинамики.
Исследования in vitro показали, что магний снижает амплитуду ранней деполяризации до подпороговых уровней путем блокирования кальция в организме. Поэтому введение препарата должно сопровождаться коррекцией гипокалиемии до концентрации К в сыворотке более 4,5 ммоль/л.
Применяется внутривенное вливание поляризующей смеси, содержащей магний и калий.
Эсмолол – это кардиоселективный β-адреноблокатор, вводится внутривенно. Особенность препарата – быстро действует и стремительно покидает организм. Пропранолол обладает аналогичными свойствами, но его эффект более стойкий и не проходит за короткое время. Поэтому в клинической практике чаще используют Эсмолол.
Лидокаин – это блокатор натриевых каналов. Нагрузочная доза – 2 мг/кг, далее вводят по необходимости. Считается, что препарат косвенно подавляет развитие аритмии путем сокращения продолжительности потенциала действия. Тем не менее исследования показывают успех применения лекарства только в 50% зарегистрированных случаев.
Последующая терапия и профилактика
Последующая терапия направлена на профилактику возобновления фибрилляции желудочков. Ведь итог может быть без своевременной помощи летальным. Международные организации здоровья сердца рекомендуют регулярный прием β-адреноблокаторов. Результативность их применения составляет 68–90 %. Также хороший эффект дают блокаторы натриевых каналов, например, Мекситилен.
При сохранении синкопальных состояний на фоне терапии β-блокаторами показана имплантация кардиостимулятора-дефибриллятора. Необходимо помнить, что эта операция не означает отмену медикаментозного лечения.
Основной совет пациентам и их родственникам: следует знать список лекарств, удлиняющих интервал QT, и избегать их приема.
Крайняя мера лечения – это левосторонняя симпатэктомия на уровне шейно-грудного отдела.
Источник: https://cardiograf.com/ritm/drugie/aritmiya-tipa-pirueht-chto-ehto-takoe.html
Аритмия типа пируэт — симптомы, причины, лечение
Сбои в функционировании сердца с повышенным сердцебиением именуют аритмией. Заболевание насчитывает несколько разновидностей и имеет различный характер, который зависит от многих причин.
Особой формой болезни считается аритмия типа «пируэт», относящаяся к желудочковой тахикардии.
О том, как проявляется заболевание и какие существуют методы для его лечения, мы расскажем в данной статье.
Что такое тахикардия по типу «пируэт»
Данный вид аритмии является пароксизмальной желудочковой тахикардией, которая выражается удлиненным интервалом QT и полиморфизмом. Такая тахикардия носит своеобразное название в связи с особым рисунком на ЭКГ, на котором отображаются учащенные и неравномерные сбои амплитуды сердечных комплексов. Также патологию часто именуют сердечным балетом.
Приступы заболевания проявляются внезапно и могут быстро прекращаться, однако также имеют свойство перерастать в фибрилляции, которые очень опасны для здоровья и нередко заканчиваются летальным исходом. Тахикардия по типу «пируэт» по большей части возникает по причине нехватки калия и магния, которые необходимы для нормальной работы сердца.
На этом фоне появляется сердцебиение, в связи с затрагиванием сердечной мышцы миокарда левого желудочка, что вызывает сбои при снабжении предсердия кислородом. Такие нарушения проявляются учащенным сердцебиением, которое может достигать 350 ударов.
Причины развития патологии
Есть немало причин, вызывающих развитие указанной патологии.
К их числу относятся такие физиологические факторы, как регулярные стрессы, злоупотребление спиртными напитками и крепким кофе, курение, употребление наркотиков, интоксикация химическими веществами.
Также данный тип болезни может носить наследственный характер, и если близкие родственники страдали патологией, есть немалый риск ее возникновения. Часто пируэтная аритмия может быть результатом приема таких медикаментов, в особенности в больших дозах:
- антиаритмичных (хинидин, соталол, амиодарон);
- диуретиков (индапамид, фуросемид);
- антигистаминных (трипликс, терфенадин);
- антибиотиков (эритромицин, макролидные средства);
- бета-адреноблокаторов (метопролол, атенолол);
- антидепрессантов.
Более того, повлиять на повышенный сердечный ритм может длительное употребление определенных антигрибковых и противовирусных лекарств, к их числу относятся флузамед, флуконазол, кетоконазол и некоторые другие. Также проявления тахикардии возможны после приема некоторых антигипертензивных лекарств: нормопрекса, метопролола и др.). Нередко становятся причиной, провоцирующей рост патологии, и такие заболевания:
- нарушения со стороны эндокринной системы;
- болезни центральной нервной системы (инсульты, различного рода опухоли, инфекционные недуги);
- сердечно-сосудистые заболевания (миокардиты, брадикардия, стенокардия, пролапс клапана сердца и др.);
- нейрогенная анорексия;
- ваготомия.
У детей заболевание может быть связано с врожденными патологиями, например, часто расстройства сердцебиения формируются по причине различного рода врожденных пороков сердца.
Симптомы
Нарушения в начальной стадии могут практически не ощущаться. Усиление патологического состояния приводит к нехватке кислорода, что и становится причиной появления таких симптомов аритмии по типу «пируэт»:
- ощущение недостатка воздуха;
- частые головокружения;
- обморочные состояния;
- сердечные перебои;
- общая слабость;
- тревожное состояние.
В период вспышек тахикардии учащается сердечный ритм, он достигает от 200 до 300 ударов в минуту, это нередко приводит к потере сознания, поскольку организм не способен обеспечить необходимую подачу крови. Если больной в сознании, он чувствует сильное биение сердца, иногда болезненность в груди.
Важно! В случае возбуждения желудочков возможна остановка сердца. Такое состояние несет прямую угрозу жизни больного, поэтому ему необходима срочная медицинская помощь.
Диагностика
Основным методом установления диагноза является стандартная процедура — электрокардиограмма. Характерной особенностью заболевания считается удлиненный интервал QT, который фиксируется в промежутках между приступами.
В определенных случаях аппарат может не показать развитие тахикардии, тогда больному назначается УЗИ сердца. Благодаря такой методике проводится анализ функционирования органа и обнаруживается локализация появления аритмии.
В качестве дополнительной диагностики возможно использование таких методов:
- эхокардиография;
- магнитно-резонансная томография сердца;
- электрофизиологическое исследование;
- общий анализ крови и мочи;
- обследование на гормоны щитовидки.
Лечение аритмии данного типа
Тахикардия типа «пируэт» — серьезное заболевание, лечением которого должен заниматься квалифицированный специалист.
Важно! Поскольку тахикардия данного типа часто возникает после приема лекарственных препаратов, в обязательном порядке необходимо сообщить врачу об использовании каких-либо лекарств.
Терапия заболевания подразделяется на срочную и постоянную. При появлении приступов патологии необходима немедленная реанимационная помощь. В случае резкого падения АД используется кардиоверсия, также вводятся такие лекарства для купирования приступа, как магния сульфат, адреноблокаторные средства, лидокаин, укорачивающий интервалы.
В случаях, когда появление пароксизма связано с приемом медикаментозных препаратов, их использование срочно прекращается и назначается дополнительное лечение для вывода из организма вредных веществ.
При диагностировании устойчивой пируэтной аритмии с измененными участками в желудочках сердца пациентам показано оперативное вмешательство.
Для этого проводится имплантация автоматического дефибриллятора-кардиовертера.
В качестве постоянного лечения прописываются антиаритмические средства под строгим присмотром врача и контролем ЭКГ, также возможно назначение витаминных средств («Нервиплекс-Н», «Аскорутин», «Направит» и пр.).
Кроме медикаментозной терапии для больного очень важно придерживаться правильного образа жизни, желательно не переутомляться, как физически, так и умственно, избегать нервных перенапряжений. Также немаловажную роль играет и правильное питание, специалисты рекомендуют:
- не употреблять жареного, острого и соленого;
- не злоупотреблять мучным, сладостями и кофе;
- отказаться от алкоголя;
- использовать для приготовления блюд нежирное мясо, молочные продукты, каши;
- есть овощи и фрукты;
- пить около 2 литров воды в сутки.
Осложнения
Наиболее частыми осложнениями пируэтной аритмии выступают:
Все указанные осложнения крайне опасны для жизни, и если вовремя не принять должные меры, могут привести к смертельному исходу.
Внимание! Поэтому при незначительных сбоях в работе сердца нужно обращаться к специалистам, чтобы предупредить формирование такой опасной болезни, как желудочковая тахикардия.
Профилактика
Для предупреждения развития тахикардии данного типа существуют определенные правила, которых необходимо придерживаться, чтобы избежать проявлений заболевания:
- Соблюдать правильный режим питания.
- Не употреблять мучное и сладкое, жирные блюда, крепкий кофе.
- Включать в рацион побольше овощей и фруктов.
- Отказаться от приема алкоголя и табака.
- Заниматься посильными видами спорта.
- Регулярно проводить время на свежем воздухе.
- Не принимать медикаментов без назначения врача.
- Проводить лечение сопутствующих патологий.
- Воздерживаться от стрессов и умственного переутомления.
Чтобы избежать проявлений заболевания, поскольку оно несет немалую опасность для жизни человека, рекомендуется вовремя посещать врача. При выявлении болезни обязательно следует строго соблюдать все предписания, которые помогут побороть недуг.
Источник: https://ritmserdca.ru/aritmiya/tipa-piruet.html
Желудочковая тахикардия
Среди всех нарушений ритма желудочковая тахикардия является самой опасной, поскольку может за короткое время привести к остановке сердца. Поэтому больным сердечно-сосудистыми заболеваниями стоит знать, что это такое, желудочковая тахикардия, как она проявляется и чем можно помочь человеку на догоспитальном этапе.
Все виды тахикардии проявляются учащенным сердцебиением, когда ЧСС насчитывается более 90 раз в минуту. В зависимости от локализации очага, ставшего причиной развития аритмии, выделяют суправентрикулярные (предсердные), вентрикулярные (желудочковые) и узловые тахикардии. При подобных приступах частота сердцебиения составляет от 150 до 300 раз в минуту.
Самой неблагоприятной из всех видов пароксизмальной тахикардии является желудочковая форма, поэтому при ее возникновении медицинская помощь должна быть оказана без замедлений.
Заболевание развивается чаще всего на фоне сердечно-сосудистой патологии и приводит к серьезным гемодинамическим нарушениям. Также страдает сердечная мышца — миокард, поэтому сопровождается, в основном, тяжелыми клиническими признаками.
В некоторых случаях даже незначительные заболевания сердца могут осложниться желудочковой тахикардией, опасно ли это заболевание? Однозначно, что да, так как за один год умирает порядка 300 тыс. людей именно от этой патологии сердца.
Это примерно половина случаев от общей сердечной смертности.
Видео: Профессор Обрезан А.Г.: Проблема желудочковых нарушений сердечного ритма
Описание желудочковой тахикардии
Сердечная мышца в нормальном состоянии проводит электрические импульсы регулярно и упорядоченно, с частотой 60-90 раз в минуту.
При этом сначала сокращаются предсердия, а затем импульс поступает по атриовентрикулярному узлу в желудочки, которые на несколько миллисекунд позже также сокращаются.
Этот процесс проходит настолько быстро, что человеком практически не ощущается, а в медицине определяется как синусовый ритм.
При желудочковой тахикардии синусовый узел не является основным водителем ритма, поскольку он не способен контролировать сократительную способность сердца.
Желудочковая тахикардия (ЖТ) — нарушение нормального (синусового) ритма сердца, характеризующееся увеличением числа сокращений желудочков. Подобное возникает из-за нарушенной структуры миокарда, в результате чего по волокнам не может нормально передаваться электрический импульс.
Если по предсердиям и через АВ-узел он проходит нормально, то в желудочках начинает прерываться и циркулировать по замкнутому кругу. Или же в самих желудочках формируются эктопические очаги, которые становятся дополнительными и внеочередными генераторами сигнала возбуждения.
В результате их деятельности начинается хаотичное сокращение миокарда желудочков в сумасшедшем темпе.
При ЖТ нарушается гемодинамика. Это связано с влиянием двух факторов:
- при увеличении частоты желудочковых сокращений снижается выброс крови в малый и большой круг кровообращения, что негативно отражается на общем состоянии больного.
- дискоординация работы сердца снижает его функциональные возможности, что также сказывается на гемодинамике.
Симптомы желудочковой тахикардии
Клиническая картина напрямую зависит от сложности гемодинамических нарушений. Как правило, к основным проявлениям аритмии добавляются симптомы заболевания, на фоне которого развилась ЖТ.
Признаки, характерные для всех пароксизмальных тахикардий:
- внезапное развитие приступа;
- увеличенное количество сердечных сокращений (при желудочковой форме ЦСС составляет, как правило, 150-180 раз в минуту);
- может ощущаться сильная пульсация сосудов, расположенных на шее.
Работа желудочков тесно связана с центральным кровообращением, поэтому при ЖТ нередко появляются симптомы нарушения гемодинамики: слабость, головокружение, боль в сердце, пониженное артериальное давление. В особо сложных случаях развиваются отеки, появляется одышка, становится трудно дышать, что указывает на острую сердечную недостаточность.
Заболевание в 2% случаев протекает бессимптомно и с минимальными органическими поражениями сердца.
Причины появления желудочковой тахикардии
ЖТ напрямую связана с кардиальной патологией, но практический опыт показывает, что риск возникновения патологии возрастает у пациентов со следующими заболеваниями:
- Ишемическая болезнь сердца приводит к развитию ЖТ в 90-95% случаев. В основном патология связана с инфарктными изменениями, которые приводят к тахикардии в 1-2% случаев и развивающиеся в первые часы после органического поражения. Отмечено, что постинфарктная ЖТ длится недолго и самостоятельно проходит. Также могут сыграть негативную роль в появлении ЖТ миокардиты, в значительной степени меняющие структуру сердечной мышцы.
- Пороки сердца, обусловленные врожденными и ревматическими факторами. Нарушение структуры клапанов не позволяет крови выбрасываться из сердца должным образом. Особенно тяжело протекают приступы на фоне длительно нелеченных стенозов и недостаточностей клапанов, вызвавших декомпенсацию работы левого желудочка.
- Лекарственное воздействие может негативно сказаться на деятельности сердца. В 20% случаев вызывают желудочковую тахикардию сердечные гликозиды. ЖТ может являться осложнением лечения такими препаратами, как изадрин, хинидин, адреналин. психотропные средства, некоторые анестетики.
В этиопатогенезе заболевания отмечаются провоцирующие факторы, способствующие развитию ЖТ. Это могут быть частые стрессовые и психоэмоциональные напряжения, повышенная физическая нагрузка, хирургические вмешательства на сердце и гормональный дисбаланс в организме, возникающий при феохромоцитоме.
Виды желудочковой тахикардии
Ввиду различных факторов ЖТ может протекать в нескольких видах: неустойчивой и устойчивой. Также различают типы желудочковой тахикардии потенциально опасные из-за высокого риска развития фибрилляции желудочков.
В небольшом количестве, порядка 2%, тахикардия желудочковой формы развивается у молодых людей. При этом в их здоровье не отмечается особых нарушений. В подобных случаях говорят об идиопатической ЖТ.
Устойчивая и неустойчивая желудочковая тахикардия
Неустойчивый тип ЖТ характеризуется нестабильным протеканием. На ЭКГ фиксируются пароксизмы с периодичностью в полминуты. Их количество составляет более трех за определенный период.
Происходят гемодинамические нарушения, но при этом прогноз летального исхода незначительный.
Неустойчивая желудочковая тахикардия является частым осложнением желудочковой экстрасистолии, поэтому при их сочетании выставляют диагноз в виде “экстрасистолия с пробежками желудочковой тахикардии”.
Устойчивый тип ЖТ прогностически более не благоприятен. Возникший пароксизм длится не менее 30 секунд, определяемых по ЭКГ. Желудочковые комплексы в этом случае сильно изменены. Из-за повышения риска внезапной сердечной смерти на фоне развившейся фибрилляции тахикардия этого типа считается опасной для жизни.
Классификация желудочковой тахикардии
Соответственно этому разделению определяют типы ЖТ, потенциально опасные из-за возможного развития фибрилляции.
- Мономорфные ЖТ, которые зачастую возникают вследствие органического поражения сердца.
- Полиморфные, или мультиформные, ЖТ — это различные по амплитуде и направлениям желудочковые комплексы., образующиеся в результате действия двух и более эктопических очагов. Возникают в основном без структурных изменений сердца, хотя в некоторых случаях определяются органические изменения. Различают двунаправленные-веретенообразные полиморфные ЖТ и политопные, или мультифокусные.
Иногда возникает тахикардия по типу “пируэт”, когда комплексы QRS прогрессивно изменяются и повторяются на фоне удлиненного интервала QT.
Осложнения при желудочковой тахикардии
Самое опасное осложнение — аритмия с полным прекращением работы сердца. Подобное возникает из-за развившейся фибрилляции сердца.
Если пароксизмы возникают периодически на протяжении длительного времени возможно образование тромбов, которые затем переходят в крупные сосуды. Поэтому у больных ЖТ повышается риск развития тромбоэмболии артерий головного мозга, легких, желудочно-кишечного тракта и конечностей.
Без лечения прогноз ЖТ с органическими изменениями является неблагоприятным. При своевременном назначении терапии и восстановлении нормальной работы сердца меняется в положительную сторону.
Хорошим считается прогноз при определении ЖТ у детей до одного года. В некоторых случаях тахикардия, появившаяся в грудном возрасте, держится у детей от месяца-двух до 10 лет.
Диагностика желудочковой тахикардии
При первых появлениях резкого и учащенного сердцебиения следует обратиться к врачу, поскольку только с помощью ЭКГ можно будет установить точный диагноз.
В некоторых случаях больные переносят заболевание на ногах, тогда более целесообразно использовать суточный мониторинг ЭКГ.
При отсутствии результата от этого метода исследования назначается нагрузочная проба, в ходе которой в большинстве случаев, выявляется патология сердца.
Характерные признаки желудочковой тахикардии на ЭКГ:
- Комплексы QRS расширяются и могут деформироваться, изменяться по амплитуде и направлениям.
- ЧСС от 100 ударов в минуту.
- Электрическая ось сердца (ЭОС) отклоняется влево.
В качестве дополнительных способов диагностики используют:
- Электрофизиологическое исследование, которое выявляет различные типы и формы тахикардии. Хорошо подходит для точной диагностики изменений, происходящих в пучках Гиса.
- Эхокардиография — исследует различные области сердца, помогает определить местонахождение патологического очага и его распространенность в миокарде.
- Коронарография — по большей части назначается для уточнения диагноза при ишемической болезни сердца.
Важное значение имеют лабораторные анализы (общие, биохимия), которые помогают выявить сопутствующую патологию, а также определить электролитный состав, уровень сахара, холестерина в крови.
Лечение желудочковой тахикардии
На сегодня нет методик, которые бы давали 100% улучшение клинической картины. Как правило, лечение ЖТ начинается с введения медикаментов. В первую очередь лидокаина или новокаинамида. Препараты способны резко снизить давление, что необходимо учитывать при введении больным, склонным к гипотензии. При наличии противопоказаний к выше приведенным препаратам используют соталол.
В некоторых случаях показано использование антиаритмических препаратов:
- приступы возникают часто или плохо переносятся больным;
- из-за приступов ЖТ сильно страдает циркуляция крови;
- прогноз заболевания определяется как неблагополучный или аритмия протекает злокачественно.
Неэффективность медикаментозной терапии является показанием к проведению кардиоверсии. Начальную дозу определяют из расчета 1 Вт на кг.
Лечение желудочковой тахикардии злокачественного течения и устойчивой к медикаментозной терапии проводится амиодароном. При отсутствии эффекта к предложенной монотерапии добавляют пропанолол. Комбинация из двух препаратов оказывается успешной в 80% случаев. Назначаются лекарства как взрослым, так и детям, в том числе новорожденным, у которых определяется жизнеугрожающая ЖТ.
Оперативное лечение заключается в улучшении качества жизни больного при стойких формах ЖТ, развившихся на фоне ИБС. Также могут наблюдаться другие органические нарушения.
Во время оперативного вмешательства имплантируется кардиологическое устройство, предотвращающее остановку сердца. Подобная операция является дорогостоящей, поэтому ее редко практикуют.
Существует несколько техник ее выполнения:
- проводится имплантация дефибриллятора;
- некоторые пути, проводящие электрический импульс и считающиеся патологическими, пересекаются;
- устанавливается электрический кардиостимулятор.
Неотложная помощь при ЖТ
Должна быть оказана до того времени, когда к больному подойдет врач или медицинская бригада. Случиться приступ может в любом месте и при любых обстоятельствах, поэтому желательно каждому осознанному гражданину знать те меры первой помощи, которые помогут сохранить больному жизнь:
- Если человек схватился за сердце, стал шататься, резко наклонился вперед или упал, его нужно по возможности усадить или уложить на ровную поверхность.
- Если человек в сознании, нужно его попросить сжимать и разжимать мышцы живота, рук и ног.
- Попросить больного сделать резкий выдох.
- Массажными движениями растирать область сонных артерий на шее с одной и другой стороны по очереди.
- При возможности приложить ко лбу и вискам что-то холодное, можно намочить полотенце или носовой платок.
Самое важное при оказании первой помощи позвонить в скорую, ведь только медперсонал с нужными лекарствами и оборудованием сможет купировать приступ желудочковой тахикардии.
Вторичная профилактика желудочковой тахикардии
При возникновении приступов в первый раз нужно в кратчайшие сроки провести диагностику и лечение заболевания, вызвавшего ЖТ. После подбирается в индивидуальном порядке терапия, которая является по сути вторичной профилактикой желудочковой тахикардии.
При развитии частых пароксизмов, которые сложно купируются и заметно сказываются на качестве жизни больного, врачом может быть дано направление на имплантацию дефибриллятора.
В целях профилактики рецидивов ЖТ полезно придерживаться общих рекомендаций по корректировке привычного образа жизни:
- Регулярно контролировать уровень артериального давления, глюкозы в крови, массу тела.
- Правильно питаться, с включением продуктов, полезных для сердца.
- Вредные привычки в обязательном порядке нужно исключить.
- Заниматься лечебной физкультурой и выполнять допустимую физическую деятельность.
Видео: Новые возможности лечения желудочковой тахикардии
Источник: https://arrhythmia.center/zheludochkovaya-tahikardiya/