В этой статье будут описаны симптомы инфаркта миокарда, причины его возникновения, а также как можно предупредить возникновение столь опасного состояния и помочь, если инфаркт, все же, возник, еще до прибытия скорой помощи. Будут затронуты вопросы диагностики, лечения и профилактики инфаркта миокарда.
Что такое инфаркт миокарда?
Патологическое состояние, при котором развивается некроз или омертвение сердечной мышцы, а также может развиваться воспаление или некроз эндокарда и эпикарда и называется инфарктом. Это состояние является одной из форм ишемической болезни сердца и обычно является последствием ее прогрессирования.
Причины инфаркта миокарда
Основная причина инфаркта – это острое снижение кровоснабжения сердечной мышцы, возникающее вследствие:
- Тромбоза венечных сосудов;
- Спазма коронарных сосудов;
- Септической тромбоэмболии сосудов.
Чаще всего тромбоз возникает на фоне атеросклероза, так как атеросклеротические бляшки могут распадаться и способствовать образованию тромбов, которые и закупоривают просвет сосудов, снабжающих кровью сердечную мышцу. Спазм коронарных сосудов крайне редко может самостоятельно вызывать инфаркты, однако, часто сопровождает тромбоз венечных сосудов.
Редкой причиной инфаркта является септическая тромбоэмболия, возникающая на фоне сепсиса, то есть заражения крови.
Как развивается и проявляется инфаркт миокарда
Инфаркт миокарда никогда не начинается без предвестников, но предынфарктное состояние диагностируется своевременно крайне редко, так как пациенты не обращают внимания на появившиеся симптомы:
- Усиление приступов стенокардии – жгучих болей в сердце, сопровождаемых одышкой;
- Слабость, повышенная утомляемость;
- Нарушение сна, тревожные состояние, ощущение страха смерти;
- Боли при стенокардии становятся более длительными и устойчивыми к антиангинальным препаратам: нитроглицерину, нитросорбиду, сиднокарду и другим средствам, которые принимает пациент для снятия болей в сердце.
Длится такое состояние в среднем около недели, и чаще всего сопряжено с хроническим стрессом, поэтому пациенты связывают свое состояние с нервным или физическим перенапряжением и не уделяют особого внимания подобным проявлениям.
Далее развивается непосредственно инфаркт миокарда, возникновение которого сопровождается следующими симптомами:
- Интенсивной, мучительной болью в сердце, которая может «отдавать» в левую руку, плечо, лопатку, шею, нижнюю челюсть и носит постоянный, длительный характер, причем боль не устраняется приемом нитроглицерина и его аналогов.
- Могут возникать ощущения перебоев в работе сердца.
- Возникает одышка, которая может сопровождаться влажными хрипами, слышными на расстоянии при развитии отека легких. При этом пациент старается упереться руками об стол или диван, поставить ноги на пол, принимает «вынужденное» положение для облегчения состояния.
- Внешне инфаркт проявляется бледностью кожи и слизистых оболочек, губы и кончик носа становятся синюшными.
- Помимо боли пациент может испытывать сильный страх смерти.
Выше описана «классическая» симптоматика инфаркта, однако, в редких случаях, инфаркт может проявляться сильной болью в животе (в надчревной области, под грудиной), имитируя картину гастрита, а также сопровождаться тошнотой, рвотой, запором. Если подобная симптоматика возникла после периода болей в сердце, на фоне эмоционального или физического перенапряжения – сообщите об этом врачу.
Чем определяется тяжесть течения инфаркта?
Существует перечень факторов риска, при наличии которых ожидается более тяжелое течение инфаркта и скорейшее развитие его осложнений, к таким факторам относится:
- Женский пол;
- Артериальная гипертензия;
- Сахарный диабет;
- Пожилой возраст;
- Наследственный фактор (к примеру, в семье многие болели ишемической болезнью сердца);
- Несвоевременное обращение за медицинской помощью и поздняя постановка диагноза.
В последних исследованиях доказано, что именно последний из перечисленных факторов является наиболее важным и решающим в течении инфаркта миокарда, причина тому – необходимость своевременного проведения тромболитической терапии, направленной на восстановление сердечного кровотока.
Диагностика инфаркта миокарда
Наиболее распространенным методом диагностики инфаркта, который используется для постановки диагноза и назначения последующего лечения является электрокардиография – метод простой и доступный, используемый в первую очередь по приезду бригады скорой медицинской помощи. Недостатком данного метода является то, что не всегда инфаркт миокарда дает четкие проявления на кардиограмме и правильная постановка диагноза полностью зависит от компетентности медицинского работника.
Более современным и точным является метод биохимического исследования крови, при котором выявляются специфические «маркеры» повреждения сердечной мышцы. Проведение такого анализа возможно в условиях кардиологического стационара.
Ну и важным критерием постановки диагноза является наличие соответствующих симптомов, основным из них является боль в сердце продолжительностью более 20 минут, которая не снимается антиангинальными препаратами (нитроглицерином, изосорбидом).
Лечение инфаркта миокарда
Ошибочным является мнение, что при инфаркте миокарда помощь может обеспечить исключительно врач или медицинский персонал.
Своевременность оказания первой помощи еще на догоспитальном этапе определяет течение инфаркта и обеспечивает высокий уровень выживаемости при столь тяжелом состоянии.
Догоспитальная помощь включает:
- Проведение реанимационных мероприятий, включающее непрямой массаж сердца, обеспечение проходимости дыхательных путей, дыхание «рот в рот», «рот в нос»:
- Использование антиангинальных препаратов: нитреглицерина под язык каждые 5 минут, но не более 3 таблеток.
- Обеспечить доступ свежего воздуха (открыть форточки).
- Приподнять головной конец кровати, снизив, таким образом, нагрузку на сердце.
- Вызвать скорую медицинскую помощь, обязательно рассказать о симптомах.
После того, как пациента госпитализируют – в срочном порядке проводится биохимический анализ крови и электрокардиограмма, и врач назначает соответствующее лечение уже в кардиологическом стационаре или реанимационном отделении. Наиболее прогрессивным направлением лечения является тромболитическая терапия, подразумевающая введение специфических препаратов (стрептокиназы, урокиназы, альтеплазы, тенектеплазы).
Это направление лечения позволяет восстановить кровообращение в поврежденном участке миокарда, ограничить распространение некроза и обеспечивает высокую выживаемость после перенесенного инфаркта, но проведение тромболизиса возможно только в первые 4-6 часов после появления симптомов инфаркта. Именно поэтому столь важным является своевременное обращение за медицинской помощью.
Профилактика инфаркта миокарда
Профилактика инфаркта может быть первичной (до возникновения данного состояния), а также вторичной – после лечения уже возникшего инфаркта.
Первичная профилактика подразумевает:
- Отказ от курения;
- Лечение сахарного диабета и достижения нормального уровня глюкозы (ниже 6,1 ммоль/л натощак);
- Лечение артериальной гипертензии, стабильное поддержание артериального давления на уровне не выше 140/90 мм.рт.ст.
- Снижение массы тела при ожирении.
- Диетотерапия при гипертонии.
- Аэробика (бег, ходьба, плавание) 45-60 минут 3 раза в неделю.
- Лечение стенокардии.
Вторичная профилактика включает все вышеперечисленные меры, а также постоянный прием аспирина в дозировке 75-100 мг в день, а также:
- Применение блокаторов β-адренорецепторов (метопролол, пропранолол, карведилол);
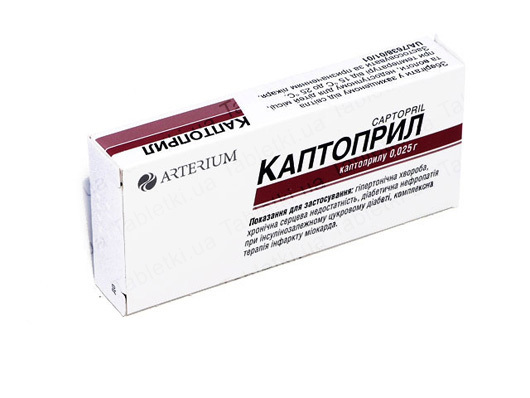
- Применение ингибиторов АПФ (каптоприл, берлиприл, эналаприл);
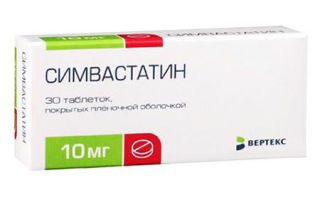
- Использование липидоснижающей терапии (аторвастатин, симвастатин + препараты, содержащие омега-3).
- Дозировки препаратов определяются лечащим врачом-кардиологом и все назначенные средства должны использоваться систематически.
- Источники:
- Передерий В.Г., Ткач С.М. Основы внутренней медицины. В 3 т. Том 2. «Нова книга», 2010
- Руководство по кардиологии/ под ред. В.Н. Коваленко.- К.:МОРИОН, 2008
Источник: http://cardio-factor.ru/infarkt-miokarda-prichiny-simptomy-diagnostika-lechenie-profilaktika/
Факторы риска инфаркта миокарда, классификация по категориям
Ишемическая болезнь сердца (ИБС) сегодня широко распространена в разных странах на разных континентах. Она имеет несколько клинических форм, таких, например, как инфаркт миокарда. При этом заболевании происходит некроз (отмирание) небольшой части сердечной мышцы (миокарда).
Основная причина процесса – недостаточное кровоснабжение – абсолютное или относительное – этого органа. Поскольку существует множество факторов риска получить данный диагноз, то специалисты объединили их в категории факторов инфаркта миокарда.
Что такое факторы риска?
На развитие любой болезни, в том числе и инфаркта миокарда, влияют разные факторы, способные ускорять течение заболевания.
Можно ли как-то воздействовать на них? Действительно, некоторые из них поддаются влиянию извне, другие – нет.
Например, такие факторы, как принадлежность к полу, определенный генотип заложены самой природой, и их изменить нельзя. Сюда же относят генетическую предрасположенность или возраст.
Но существуют и другие, которые человек может ослабить. Такие факторы риска инфаркта миокарда, как, например, курение, лишние килограммы или малоподвижный образ жизни, можно отрегулировать самостоятельно. И это будет первый шаг к здоровью сердца. Всегда легче предупредить болезнь, чем лечить ее.
От инфаркта миокарда часто умирают люди в большинстве развитых стран. В среднем среди 1 миллион заболевших приходится 300 000 случаев летального исхода. К сожалению, это не радующая статистика. Это пища для размышлений и поиска ответа на вопросы:
- Почему половина людей, которых не смогли спасти, умерла в первый час от начала развития заболевания?
- Как повлиять на основные факторы риска?
- Как уменьшить процент заболевших и умерших людей?
- Что может сделать человек самостоятельно, чтобы избежать развития болезни с возрастом?
По данным медицинских исследований, распространенность этого диагноза среди мужчин выше в 5 раз, чем среди женщин. Так, на каждые 100 000 людей получают диагноз «инфаркт миокарда» 100 женщин и 500 представителей сильного пола.
Эту болезнь можно назвать возрастной, потому что все факторы риска при инфаркте миокарда – это результат возрастных изменений, происходящих в организме человека. В молодом возрасте степень зашлакованности сосудов еще очень мала или практически отсутствует, да и сердце еще в состоянии активно работать, кровоснабжение его находится в норме.
Что же может спровоцировать болезнь сердца? Это так называемые факторы риска развития инфаркта миокарда. Этот термин обозначает характерные для конкретного человека или целой народности факторы, которые увеличивают риск начала и развития патологии. Они могут отличаться у людей, поэтому к каждому больному надо подходить индивидуально.
Классификация причин заболевания
Результаты клинических испытаний последних лет показали, что работа по устранению или коррекции факторов может привести к таким результатам:
- снизить их пагубное влияние на состояние здоровья человека и течение болезни;
- значительно уменьшить процент смертности при инфаркте.
Американские кардиологи разработали целую систему факторов, объединив их в категории. Таким образом, выделяют 4 категории факторов риска этой патологии:
Что же включают в себя эти категории?
Категория 1
Устранение предпосылок, составляющих эту категорию, значительно уменьшает риск развития инфаркта. К ним относятся:
- курение;
- высокое давление;
- повышенный уровень холестерина.
Из-за курения, даже пассивного, люди страдают сердечно-сосудистыми заболеваниями, смертность среди них увеличивается на 50%.
Чем старше человек и чем больше сигарет он выкуривает в день, тем большая вероятность того, что он обречен на патологию сердца и сосудов. Виной всему никотин, аммиак, бензол и другие газы, которые попадают в легкие. В результате:
- увеличивается склеиваемость тромбоцитов;
- прогрессирует атеросклеротический процесс;
- в кровь поступают вредные вещества;
- происходит спазм коронарных артерий.
Как показали исследования китайских ученых, каждый четвертый, кто вынужден вдыхать дым от сигарет, может заболеть. Кто хочет прожить на 7 лет дольше и без проблем с сердцем, должен бросить курить.
Больные артериальной гипертензией имеют большую вероятность получить диагноз – инфаркт. Поэтому данной категории людей необходимо своевременно получать медицинскую помощь и следить за своим давлением.
Повышение уровня холестерина обусловлено тем, что липиды – это основа клеток стенок сосудов, но их должно быть в меру, ведь они выполняют важные функции в организме. Но если их количество увеличивается на 1%, то сразу появляется угроза инфаркта. Здесь нужно лечение, направленное на снижение их количества в крови. Это хорошая профилактическая мера.
При атеросклерозе и гипертонии нарушается работа почек, прогрессирует их недостаточность, человек страдает от отеков. Это часто приводит к инфаркту и осложняет его течение.
Категория 2
Эту категорию составляют:
- сахарный диабет;
- гиподинамия;
- избыточный вес;
- менопауза.
Если человек болен сахарным диабетом, он в 2 раза чаще может получить инфаркт миокарда, причем такие пациенты входят в особую группу риска, потому что прогноз, касающийся течения заболевания, у них неблагоприятный. Есть данные о том, что у всех диабетиков «со стажем» активно развивается атеросклероз, который часто является причиной инфаркта.
Также читают: Симптомы при ангинозной форме инфаркта миокарда
Опасен для здоровья и жизни не столько сам диабет, сколько количество глюкозы в крови натощак. Последствия ее избытка такие:
- Избыток обычно откладывается на стенках сосудов.
- Просвет сосуда становится более узким.
- Увеличивается свертываемость крови, она загустевает.
- Сердце начинает страдать от недостаточного поступления крови, а значит, кислорода.
Если вспомнить, что диабетики еще и страдают от повышенного давления, то такое количество факторов риска делает эту группу людей обреченными на инфаркт.
Практически отсутствие физической активности сегодня стало большой проблемой, недаром оно получило второе название – болезнь нового века. Это объясняется тем фактом, что многие сферы жизни обрекли человека на сидячий за компьютером образ существования.
Практически целый день проведя в одной позе, человек не замечает, что в организме происходят патологические изменения:
- атрофируются мышцы;
- нарушается обмен веществ;
- набирается лишний вес;
- нарушается жировой обмен и развивается атеросклероз;
- появляются проблемы в работе головного мозга;
- человек становится эмоционально нестабильным.
Гиподинамия нарушает обмен веществ, поэтому лишний вес и нагрузка на сердце возрастают. Чем больше килограмм, тем больше степень ожирения человека, а это создает проблему кровоснабжения сердечной мышцы.
ВОЗ отмечает, что 10% смертей связаны с последствиями малоподвижного образа жизни и что эта проблема стала уже эпидемией, поскольку гиподинамия приводит к серьезным нарушениям в работе сердца, печени, желудочно-кишечного тракта и нервной системы.
Во время менопаузы у представительниц прекрасного пола возрастает риск получить инфаркт, потому что у них происходят изменения в работе сердца и сосудов. Это приводит к развитию атеросклероза.
Категория 3
К ней относят частое употребление алкоголя в больших количествах и качество питания.
Злоупотребляя спиртными напитками и безразмерно поедая жирную калорийную пищу, вы рискуете лишить сосуды эластичности.
Немаловажный фактор развития этой патологии – психоэмоциональная неустойчивость. Частые тревоги, волнения, неумение управлять эмоциями (психологические взрывы) и держать себя в руках в критических ситуациях, гнев, депрессивные состояния – вот путь к резкому выбросу в кровь катехоламинов (например, адреналина), а это увеличивает потребность сердечной мышцы в кислороде.
Сердце начинает биться чаще, давление повышается, в результате развивается ишемия, провоцирующая инфаркт.
Категория 4
Эту категорию составляют такие факторы, как возраст, половая принадлежность, генетическая предрасположенность и место проживания.
Итак:
- Мужчины заболевают инсультом чаще женщин (не достигших возраста менопаузы).
- В зоне риска находятся люди старше 55 лет.
- Если у родственников (по мужской линии до 55 лет, а по женской – до 65) были инфаркты, то риск заболеть увеличивается в разы.
- Лица европейской расы более подвержены этому диагнозу, чем люди, относящиеся к негроидной расе.
Проявление совокупности патологий в организме называют острым коронарным синдромом (сокращенно – окс). Окс – это несколько клинических признаков (симптомов), которые напоминают развитие острого инфаркта миокарда или, например, стенокардии.
Этим термином пользуются при оказании первой медицинской помощи людям с подобными клиническими картинами, потому что и первичные симптомы, и терапия этих заболеваний у них во многом похожи.
Причина такого состояния – это тромбоз, закупорка коронарной артерии. Это серьезная патология, требующая быстрого вмешательства врача.
О тяжелом поражении миокарда говорят, когда человек перенес повторный инфаркт. Ткань, которая отмерла, заменяется рубцом. Обычно рецидив возникает через 2 месяца после перенесенного заболевания.
Как избежать патологии
Чтобы стать уверенным в том, что инфаркт – это не ваш приговор, следует внимательно изучить все факторы риска и подумать, какие меры можно предпринять самостоятельно (в первую очередь). Профилактика – отличный способ сделать себя здоровым.
Изучив все возможные факторы риска, нужно откорректировать свой образ жизни, вовремя лечить хронические заболевания.
Следует забыть о малоподвижном существовании. Чтобы снизить риск возможного возникновения проблем с сердцем, нужно предпринять такие шаги:
- Через равные промежутки времени вставать из-за компьютера и делать разминку.
- Полезно посещать спортивный зал и заниматься спортом по интересам (пилатес, йога, аэробика, танцы). Занятия плаваньем полезны для сердца, а также ходьба на лыжах или скандинавская ходьба.
Факторы, относящиеся к 4 категории, устранить невозможно, и поэтому риск инфаркта остается высоким. Действительно, ведь нельзя повлиять, например, на возраст или пол. Но отчаиваться не стоит. Нужно следить за собственным здоровьем, образом жизни, вовремя обращаться к врачу, определять ту или иную болезнь, чтобы избежать осложнений.
Риск получить инфаркт увеличивается при условии наличия нескольких факторов, это учитывают при проведении профилактических мер, а людям обоих полов, которым больше 55 лет, нужно 2 раза в год проходить обследование.
Источник: https://KardioPuls.ru/bolezni/razryv/faktory-riska-infarkta-miokarda/
Инфаркт миокарда – причины и факторы риска
Здоровье
- Инфаркт миокарда, который еще называют острым инфарктом миокарда, подчеркивая серьезность данного состояния, или попросту сердечным приступом, является самым настоящим бичем страдающих от болезней сердца людей, от которого не застрахован ни один больной. В общем случае об инфаркте миокарда следует знать следующее:
- — Сердечным приступом считается состояние, при котором происходит отмирание сердечной мышцы, вызванное, как правило, полной закупоркой нездоровой коронарной артерии, произошедшей по причине образовавшегося сгустка крови (тромба).
- — Основной причиной, которая приводит к инфаркту миокарда, является болезнь коронарных артерий (ишемическая болезнь сердца).
— Определенные факторы увеличивают вероятность сердечного приступа. В частности, речь идет о наличии семейной истории болезни, связанной с сердечными заболеваниями (семейный анамнез), гиперхолестеринемия (повышенное содержание холестерина в крови), диабет, курение, ожирение и не поддающееся контролю повышенное кровяное давление.
— Перед тем как у пациента случается сердечный приступ, больной может отмечать симптомы, аналогичные тем, которые отмечают люди, страдающие от стенокардии.
— При постановке диагноза крайне полезным является опрос пациента, фиксирование его жалоб и описания симптомов, которые дополняются клиническим осмотром. Такая диагностическая процедура, как электрокардиограмма, поможет обнаружить ранние признаки состояния, предшествующего сердечному приступу, либо непосредственно произошедший инфаркт миокарда.
— Соответствующие статистические исследования, направленные на изучение последствий сердечного приступа, демонстрируют уровень смертности до 10-ти процентов у госпитализированных пациентов в первые 30 дней после инфаркта миокарда.
— Пациенты, которые входят в группу риска по инфаркту миокарда, а также те люди, которые пережили данное состояние, нуждаются в постоянном контроле во избежание повторения или прогрессирования болезни.
Каковы причины инфаркта миокарда?
Как уже говорилось выше, основной причиной инфаркта миокарда является ишемическая болезнь сердца. Речь идет о сужении коронарных артерий, которое обычно является результатом отложения жировых холестериновых бляшек на стенках артерий.
Эти бляшки приводят к образованию выпуклостей на внутренних стенках сосудов, которые способны частично препятствовать течению крови. При этом верхушка подобной холестериновой бляшки может постепенно размываться (происходит подобие эрозии дна ручья, вызванной протеканием воды).
Организм старается «запечатать» эту разъедаемую верхушку выпуклости при помощи накапливающихся кровяных пластинок под названием тромбоциты, что приводит к формированию сгустка крови. По мере увеличения сгустка в размерах, артерия сужается до критического значения, или вовсе блокируется.
Когда описанный выше процесс приводит к снижению кровотока к сердечной мышце, говорят о таком состоянии, как стенокардия. Если же кровоток полностью блокируется, сердечная мышца (миокард) фактически умирает, и говорят о сердечном приступе (или об остром инфаркте миокарда).
Факторы риска, связанные с инфарктом миокарда
- На увеличение вероятности наступления острого инфаркта миокарда влияют многочисленные признаки, наиболее значительными из которых являются следующие:
- — Семейный анамнез (семейная история болезни), связанный с сердечными заболеваниями.
- — Гиперхолестеринемия.
- — Диабет.
- — Курение.
- — Ожирение.
- — Не поддающееся контролю повышенное кровяное давление.
Если избежать такого фактора риска, как наличие семейной истории по сердечным заболеваниям, невозможно, то все остальные факторы риска вполне можно взять под контроль для того, чтобы свести риск наступления инфаркта миокарда к минимуму. Наиболее опасными факторами, которые значительно увеличивают риск сердечного приступа, являются ненормальное (высокое) кровяное давление, лишний вес, высокий уровень сахара, холестерина и курение.
Как не пропустить признаки приближающегося инфаркта? Первая помощь при инфаркте
Источник: https://www.infoniac.ru/news/Infarkt-miokarda-prichiny-i-faktory-riska.html
Инфаркт миокарда
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения.
Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом.
Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения.
Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом.
Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
В возрасте 40-60 лет инфаркт миокарда в 3–5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30—35%. Статистически 15—20% внезапных смертей обусловлены инфарктом миокарда.
Нарушение кровоснабжения миокарда на 15-20 и более минут приводит к развитию необратимых изменений в сердечной мышце и расстройству сердечной деятельности. Острая ишемия вызывает гибель части функциональных мышечных клеток (некроз) и последующее их замещение волокнами соединительной ткани, т. е. формирование постинфарктного рубца.
В клиническом течении инфаркта миокарда выделяют пять периодов:
- 1 период – предынфарктный (продромальный): учащение и усиление приступов стенокардии, может продолжаться несколько часов, суток, недель;
- 2 период – острейший: от развития ишемии до появления некроза миокарда, продолжается от 20 минут до 2 часов;
- 3 период – острый: от образования некроза до миомаляции (ферментативного расплавления некротизированной мышечной ткани), длительность от 2 до 14 суток;
- 4 период – подострый: начальные процессы организации рубца, развитие грануляционной ткани на месте некротической, продолжительность 4-8 недель;
- 5 период – постинфарктный: созревание рубца, адаптация миокарда к новым условиям функционирования.
Инфаркт миокарда
Инфаркт миокарда является острой формой ИБС. В 97—98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета.
Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы.
Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
Развитию инфаркта миокарда способствуют сахарный диабет, гипертоничесая болезнь, ожирение, нервно-психическое напряжение, увлечение алкоголем, курение. Резкое физическое или эмоциональное напряжение на фоне ИБС и стенокардии может спровоцировать развитие инфаркта миокарда. Чаще развивается инфаркт миокарда левого желудочка.
В соответствии с размерами очагового поражения сердечной мышцы выделяют инфаркт миокарда:
- крупноочаговый
- мелкоочаговый
На долю мелкоочаговых инфарктов миокарда приходится около 20% клинических случаев, однако нередко мелкие очаги некроза в сердечной мышце могут трансформироваться в крупноочаговый инфаркт миокарда (у 30% пациентов). В отличие от крупноочаговых, при мелкоочаговых инфарктах не возникают аневризма и разрыв сердца, течение последних реже осложняется сердечной недостаточностью, фибрилляцией желудочков, тромбоэмболией.
В зависимости от глубины некротического поражения сердечной мышцы выделяют инфаркт миокарда:
- трансмуральный — с некрозом всей толщи мышечной стенки сердца (чаще крупноочаговый)
- интрамуральный – с некрозом в толще миокарда
- субэндокардиальный – с некрозом миокарда в зоне прилегания к эндокарду
- субэпикардиальный — с некрозом миокарда в зоне прилегания к эпикарду
По изменениям, фиксируемым на ЭКГ, различают:
- «Q-инфаркт» — с формированием патологического зубца Q, иногда желудочкового комплекса QS (чаще крупноочаговый трансмуральный инфаркт миокарда)
- «не Q-инфаркт» – не сопровождается появлением зубца Q, проявляется отрицательными Т-зубцами (чаще мелкоочаговый инфаркт миокарда)
По топографии и в зависимости от поражения определенных ветвей коронарных артерий инфаркт миокарда делится на:
- правожелудочковый
- левожелудочковый: передней, боковой и задней стенок, межжелудочковой перегородки
По кратности возникновения различают инфаркт миокарда:
- первичный
- рецидивирующий (развивается в срок 8 недель после первичного)
- повторный (развивается спустя 8 недель после предыдущего)
По развитию осложнений инфаркт миокарда подразделяется на:
- осложненный
- неосложненный
По наличию и локализации болевого синдрома выделяют формы инфаркта миокарда:
- типичную – с локализацией боли за грудиной или в прекардиальной области
- атипичные — с атипичными болевыми проявлениями:
- периферические: леволопаточная, леворучная, гортанно-глоточная, нижнечелюстная, верхнепозвоночная, гастралгическая (абдоминальная)
- безболевые: коллаптоидная, астматическая, отечная, аритмическая, церебральная
- малосимптомную (стертую)
- комбинированную
В соответствии с периодом и динамикой развития инфаркта миокарда выделяют:
- стадию ишемии (острейший период)
- стадию некроза (острый период)
- стадию организации (подострый период)
- стадию рубцевания (постинфарктный период)
Около 43% пациентов отмечают внезапное развитие инфаркта миокарда, у большей же части больных наблюдается различный по продолжительности период нестабильной прогрессирующей стенокардии.
Острейший период
Типичные случаи инфаркта миокарда характеризуются чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым («кинжальным»). Чем больше зона поражения миокарда, тем более выражена боль.
Болевой приступ протекает волнообразно (то усиливаясь, то ослабевая), продолжается от 30 минут до нескольких часов, а иногда и суток, не купируется повторным приемом нитроглицерина. Боль сопряжена с резкой слабостью, возбуждением, чувством страха, одышкой.
Возможно атипичное течение острейшего периода инфаркта миокарда.
У пациентов отмечается резкая бледность кожных покровов, липкий холодный пот, акроцианоз, беспокойство. Артериальное давление в период приступа повышено, затем умеренно или резко снижается по сравнению с исходным (систолическое < 80 рт. ст., пульсовое < 30 мм мм рт. ст.), отмечается тахикардия, аритмия.
В этот период может развиться острая левожелудочковая недостаточность (сердечная астма, отек легких).
Острый период
В остром периоде инфаркта миокарда болевой синдром, как правило, исчезает. Сохранение болей бывает вызвано выраженной степенью ишемии околоинфарктной зоны или присоединением перикардита.
В результате процессов некроза, миомаляции и перифокального воспаления развивается лихорадка (от 3-5 до 10 и более дней). Длительность и высота подъема температуры при лихорадке зависят от площади некроза. Артериальная гипотензия и признаки сердечной недостаточности сохраняются и нарастают.
Подострый период
Болевые ощущения отсутствуют, состояние пациента улучшается, нормализуется температура тела. Симптомы острой сердечной недостаточности становятся менее выраженными. Исчезает тахикардия, систолический шум.
Постинфарктный период
В постинфарктном периоде клинические проявления отсутствуют, лабораторные и физикальные данные практически без отклонений.
Атипичные формы инфаркта миокарда
- Иногда встречается атипичное течение инфаркта миокарда с локализацией болей в нетипичных местах (в области горла, пальцах левой руки, в зоне левой лопатки или шейно-грудного отдела позвоночника, в эпигастрии, в нижней челюсти) или безболевые формы, ведущими симптомами которых могут быть кашель и тяжелое удушье, коллапс, отеки, аритмии, головокружение и помрачение сознания.
- Атипичные формы инфаркта миокарда чаще встречаются у пожилых пациентов с выраженными признаками кардиосклероза, недостаточностью кровообращения, на фоне повторного инфаркта миокарда.
- Однако атипично протекает обычно только острейший период, дальнейшее развитие инфаркта миокарда становится типичным.
- Стертое течение инфаркта миокарда бывает безболевым и случайно обнаруживается на ЭКГ.
Нередко осложнения возникают уже в первые часы и дни инфаркта миокарда, утяжеляя его течение. У большинства пациентов в первые трое суток наблюдаются различные виды аритмий: экстрасистолия, синусовая или пароксизмальная тахикардия, мерцательная аритмия, полная внутрижелудочковая блокада. Наиболее опасно мерцание желудочков, которое может перейти в фибрилляцию и привести к гибели пациента.
Левожелудочковая сердечная недостаточность характеризуется застойными хрипами, явлениями сердечной астмы, отека легких и нередко развивается в острейший период инфаркта миокарда.
Крайне тяжелой степенью левожелудочковой недостаточности является кардиогенный шок, развивающийся при обширном инфаркте и обычно приводящий к летальному исходу. Признаками кардиогенного шока служит падение систолического АД ниже 80 мм рт. ст.
, нарушение сознания, тахикардия, цианоз, уменьшение диуреза.
Разрыв мышечных волокон в зоне некроза может вызывать тампонаду сердца — кровоизлияние в полость перикарда. У 2-3% пациентов инфаркт миокарда осложняется тромбоэмболиями системы легочной артерии (могут стать причиной инфаркта легких или внезапной смерти) или большого круга кровообращения.
Пациенты с обширным трансмуральным инфарктом миокарда в первые 10 суток могут погибнуть от разрыва желудочка вследствие острого прекращения кровообращения. При обширном инфаркте миокарда может возникать несостоятельность рубцовой ткани, ее выбухание с развитием острой аневризмы сердца. Острая аневризма может трансформироваться в хроническую, приводящую к сердечной недостаточности.
Отложение фибрина на стенках эндокарда приводит к развитию пристеночного тромбоэндокардита, опасного возможностью эмболии сосудов легких, мозга, почек оторвавшимися тромботическими массами. В более позднем периоде может развиться постинфарктный синдром, проявляющийся перикардитом, плевритом, артралгиями, эозинофилией.
Среди диагностических критериев инфаркта миокарда важнейшими являются анамнез заболевания, характерные изменения на ЭКГ, показатели активности ферментов сыворотки крови.
Жалобы пациента при инфаркте миокарда зависят от формы (типичной или атипичной) заболевания и обширности поражение сердечной мышца.
Инфаркт миокарда следует заподозрить при тяжелом и продолжительном (дольше 30-60 минут) приступе загрудинных болей, нарушении проводимости и ритма сердца, острой сердечной недостаточности.
К характерным изменениям ЭКГ относятся формирование отрицательного зубца Т (при мелкоочаговом субэндокардиальном или интрамуральном инфаркте миокарда), патологического комплекса QRS или зубца Q (при крупноочаговом трансмуральном инфаркте миокарда). При ЭхоКГ выявляется нарушение локально сократимости желудочка, истончение его стенки.
В первые 4-6 часов после болевого приступа в крови определяется повышение миоглобина — белка, осуществляющего транспорт кислорода внутрь клеток.
Повышение активности креатинфосфокиназы (КФК) в крови более чем на 50% наблюдается спустя 8—10 ч от развития инфаркта миокарда и снижается до нормы через двое суток.
Определение уровня КФК проводят через каждые 6-8 часов. Инфаркт миокарда исключается при трех отрицательных результатах.
Для диагностики инфаркта миокарда на более поздних сроках прибегают к определению фермента лактатдегидрогеназы (ЛДГ), активность которой повышается позже КФК – спустя 1-2 суток после формирования некроза и приходит к нормальным значениям через 7-14 дней.
Высокоспецифичным для инфаркта миокарда является повышение изоформ миокардиального сократительного белка тропонина — тропонина-Т и тропонина-1, увеличивающихся также при нестабильной стенокардии.
В крови определяется увеличение СОЭ, лейкоцитов, активности аспартатаминотрансферазы (АсАт) и аланинаминотрансферазы (АлАт).
Коронарная ангиография (коронарография) позволяет установить тромботическую окклюзию коронарной артерии и снижение желудочковой сократимости, а также оценить возможности проведения аортокоронарного шунтирования или ангиопластики — операций, способствующих восстановлению кровотока в сердце.
При инфаркте миокарда показана экстренная госпитализация в кардиологическую реанимацию. В остром периоде пациенту предписывается постельный режим и психический покой, дробное, ограниченное по объему и калорийности питание. В подостром периоде больной переводится из реанимации в отделение кардиологии, где продолжается лечение инфаркта миокарда и осуществляется постепенное расширение режима.
Купирование болевого синдрома проводится сочетанием наркотических анальгетиков (фентанила) с нейролептиками (дроперидолом), внутривенным введением нитроглицерина.
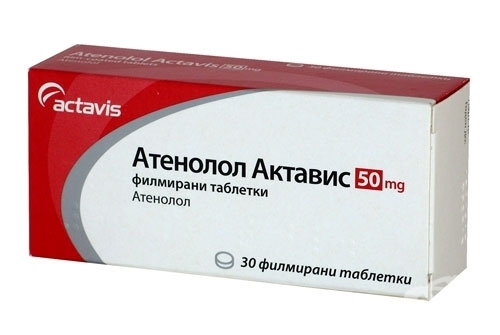
Терапия при инфаркте миокарда направлена на предупреждение и устранение аритмий, сердечной недостаточности, кардиогенного шока. Назначают антиаритмические средства (лидокаин), ß-адреноблокаторы (атенолол), тромболитики (гепарин, ацетилсалициловая к-та), антогонисты Са (верапамил), магнезию, нитраты, спазмолитики и т. д.
В первые 24 часа после развития инфаркта миокарда можно произвести восстановление перфузии путем тромболизиса или экстренной баллонной коронарной ангиопластики.
Инфаркт миокарда является тяжелым, сопряженным с опасными осложнениями заболеванием. Большая часть летальных исходов развивается в первые сутки после инфаркта миокарда. Насосная способность сердца связана с локализацией и объемом зоны инфаркта.
При повреждении более 50% миокарда, как правило, сердце функционировать не может, что вызывает кардиогенный шок и гибель пациента.
Даже при менее обширном повреждении сердце не всегда справляется нагрузками, в результате чего развивается сердечная недостаточность.
По истечении острого периода прогноз на выздоровление хороший. Неблагоприятные перспективы у пациентов с осложненным течением инфаркта миокарда.
Необходимыми условиями профилактики инфаркта миокарда являются ведение здорового и активного образа жизни, отказ от алкоголя и курения, сбалансированное питание, исключение физического и нервного перенапряжения, контроль АД и уровня холестерина крови.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_cardiology/myocardial_infarction
Инфаркт миокарда
Инфаркт миокарда Инфаркт миокарда
Инфаркт миокарда – некроз сердечной мышцы, развивающийся из-за прекращения кровотока в коронарной артерии вследствие ее тромбоза или эмболии, реже – в результате длительного спазма.
Миокард – это сердечная мышца. Кровоток в ней обеспечивается венечной (коронарной) артерией – три ее основных ветви (правая, левая передняя и левая задняя). Атеросклероз, как системный процесс, не обходит своим вниманием коронарную артерию.
Образование склеротических бляшек в просвете венечных артерий препятствует нормальному кровотоку и снабжению миокарда кислородом.Либо какую-нибудь из них закупоривает кровяной сгусток – тромб, то участок сердца, который она питает, также остается без кровоснабжения, а значит, без кислорода.
На голодном пайке клетки миокарда могут прожить лишь 20–30 минут, потом они гибнут, и возникает инфаркт – участок омертвения сердечной ткани (некроз). На пострадавшем месте остается рубец.
Причины инфаркта миокарда
Непосредственной причиной инфаркта миокарда является остро возникшее, внезапное прекращение кровотока в системе коронарной артерии, в одной или нескольких ее ветвях. Закупорка ветви коронарной артерии может быть вызвана ее тромбозом, реже эмболией или длительным (более получаса) стойким спазмом коронарной артерии.
Инфаркт миокарда является одним из проявлений ишемической болезни сердца. Поражение коронарной артерии в результате атеросклероза приводит к образованию на стенке сосуда склеротической бляшки и ее увеличению.
Атеросклеротическая бляшка перекрывает просвет коронарной артерии, вызывая прогрессирующую ишемию соответствующего участка миокарда.
Таким образом создаются условия для тромбоза и тромбоэмболии, полного прекращения кровотока в пораженной артерии и некроза (инфаркта) миокарда.
Факторы риска инфаркта миокарда
- Наличие хотя бы одного из факторов риска реально увеличивает вероятность знакомства с инфарктом миокарда, причем присоединение каждого нового фактора риска повышает ее в геометрической прогрессии.
- Факторы риска при инфаркте миокарда можно разделить на три категории: Устранение факторов достоверно уменьшает риск развития инфаркта миокарда:
- Коррекция факторов с большой вероятностью снижает риск развития инфаркта миокарда:
- сахарный диабет;
- высокий уровень глюкозы в крови;
- низкая физическая активность (гиподинамия);
- избыточная масса тела.
Факторы не могут быть устранены или влияние на них не приводит к снижению риска развития инфаркта:
- пол (мужчины более подвержены развитию ИБС);
- возраст (учащение и отягощение заболеваний сердца с возрастом);
- наследственность (наличие болезней сердца у родственников).
Симптомы инфаркта миокарда
Основной симптом острого инфаркта миокарда – сильная боль в области сердца, обычно за грудиной. Инфарктная боль в состоянии покоя давит, жжет, может отдавать в руку, плечо, спину, челюсть, шею.
При стенокардии подобная боль возникает во время нагрузки, а при инфаркте она начинается в покое и не проходит после принятых одна за другой трех таблеток нитроглицерина (по 1 таблетке под язык через каждые 5 минут). При наличии этих признаков следует немедленно вызвать скорую помощь. Умение терпеть в данном случае – опасный враг.
Боль может быть настолько сильной, что вызывает кардиогенный шок с резким падением артериального давления и потерей сознания.
Иногда заболевание проявляет себя рвотой или неприятными ощущениями в желудке, перебоями в сердце или затруднением дыхания, потерей сознания. Случается, что инфаркт проходит незаметно. Человек перенес болезнь, даже не зная об этом. Так называемая безболевая форма инфаркта миокарда чаще встречается у людей, страдающих сахарным диабетом.
Развитие инфаркта миокарда может вызвать и другие симптомы:
- нарушения сердечного ритма;
- одышка с частым поверхностным дыханием;
- слабый пульс;
- слабость;
- потливость;
- бледность кожных покровов;
- тошнота;
- резкое повышение артериального давления с последующим его снижением.
Осложнения инфаркта миокарда
По времени развития осложнений инфаркта миокарда различают ранние (в первые часы) и поздние осложнения (развивающиеся через две недели).
- нарушение ритма и проводимости;
- нарушение насосной функции сердца (острая лево-, правожелудочковая недостаточность, аневризма, расширение зоны инфаркта);
- другие осложнения (эпистенокардический перикардит, тромбоэмболии, ранняя постинфарктная стенокардия, синдром Дресслера).
Прогноз
Пациенты с инфарктом миокарда требуют к себе самого серьезного отношения в связи с тяжелым прогнозом этого заболевания. Около трети инфарктов заканчиваются смертью пациентов еще до госпитализации в течение первого часа с момента появления симптомов. Смертность в течение первых четырех недель составляет от 13 до 28%, до 10% больных умирают в течение первого года после инфаркта.
В зависимости от степени поражения миокарда инфаркт разделяют на крупноочаговый, при котором некроз распространяется на всю толщину сердечной мышцы, и мелкоочаговый.
Более опасен крупноочаговый инфаркт передней стенки миокарда. При инфаркте задней или боковой стенки последствия не столь тяжелы. Рубец на сердечной мышце остается на всю жизнь.
Рассосаться он не может, и о перенесенном инфаркте сердце помнит всегда.
Восстановление кровотока в коронарных артериях в ранние сроки (в первые сутки развития инфаркта) делают прогноз более благоприятным. Прогноз исхода инфаркта зависит от распространенности поражения миокарда, тяжести его течения, возраста больного, развития у него осложнений. Но в любом случае на прогноз заболевания влияет своевременность начала лечения и адекватность проводимой терапии.
Диагностика инфаркта миокарда
При первых признаках инфаркта миокарда и даже всего лишь при подозрении на его развитие следует вызвать скорую помощь, обеспечить больному покой, лежачее положение и прием нитроглицерина. Изменения, происходящие при инфаркте, хорошо видны на электрокардиограмме.
- Анализы:
- Биохимические показатели при инфаркте миокарда определяются многократно для оценки динамики их состояния.
- Инструментальные исследования:
- При выписке из стационара больному проводится велоэргометрия или тредмил-тест для определения функционального состояния миокарда.
Лечение и реабилитация при инфаркте миокарда
Для того чтобы не рисковать, при малейшем подозрении на инфаркт врачи отправляют человека в реанимационное отделение больницы. И чем быстрее, тем лучше. Ведь только в течение первых нескольких часов, вводя специальные препараты, можно растворить свежий тромб и восстановить кровоток в коронарной артерии.
Затем следует позаботиться о предотвращении образования новых тромбов. Для этого используют лекарства, замедляющие свертывание крови. Одно из самых надежных средств – ацетилсалициловая кислота, т. е. обычный аспирин. Он уменьшает частоту осложнений и продлевает жизнь людям, перенесшим инфаркт.
Часто для лечения применяют бета-адреноблокаторы. Эти препараты сокращают потребность миокарда в кислороде, а значит, спасают клетки сердечной мышцы от гибели, уменьшают размеры некроза. Одновременно они делают работу сердца более экономной, что при инфаркте очень важно.
При неэффективности лекарственной терапии используют так называемые инвазивные методы, в частности коронарную баллонную ангиопластику.
В первые дни заболевания обязателен строгий постельный режим. В это время поврежденное сердце может не выдержать даже минимальной нагрузки. Раньше человек, перенесший инфаркт, не поднимался с кровати несколько недель.
Сегодня срок постельного режима значительно сокращен. Но все равно, хотя бы трое суток после инфаркта надо лежать в постели под присмотром врачей. Затем разрешается сидеть, позже вставать, ходить.
Начинается выздоровление, адаптация к новой постинфарктной жизни.
Nota Bene!
Лечение инфаркта стволовыми клетками проходит этап активных исследований. Клинические испытания еще не проводились, однако в опытах на животных стволовые клетки оказывают положительный эффект. Специалисты считают, что терапия стволовыми клетками позволит существенно улучшить прогноз при остром инфаркте миокарда.
Профилактика инфаркта миокарда
- антитромботическая терапия аспирином или его аналогами снижает риск рецидива инфаркта миокарда;
- бета-блокаторы назначают пациентам, у которых имеется нарушение функции левого желудочка;
- терапия препаратами, снижающими уровень холестерина в крови (статины);
- прием полиненасыщенных жирных кислот;
- ингибиторы ангиотензин-превращающего фактора.
Интересный факт
Существует заблуждение, что после инфаркта следует максимально снизить физическую активность.
При инфаркте миокарда ограничение физической активности необходимо в первые часы и дни с момента возникновения инфаркта, что позволяет снизить нагрузки на пораженный миокард.
Однако ранняя активизация больного в сочетании с лечебной физкультурой значительно облегчают реабилитацию и снижают риск возможных осложнений. Отсутствие нагрузки повышает риск повторного инфаркта.
Эксперты: Баргер С. И., кандидат медицинских наук, кардиолог Давид Дундуа, кандидат медицинских наук, кардиолог
Подготовлено по материалам
- Иньков А. Н. ИБС. – Ростов н/Д: Феникс, 2000. – 96 с.
- Калинина А. Г., Поздняков Ю. М., Еганян Р. А. Стабильная стенокардия. – М.: ГЭОТАР-Медиа, 2010. – 176 с.
- Поллок М. Л., Шмидт Д. Х. Заболевания сердца и реабилитация. – Киев: Олимпийская литература, 2000. – 408 с.
- Фадеев П. А. Инфаркт миокарда. – М.: Оникс, 2007. – 128 с.
В материале использованы фотографии, принадлежащие shutterstock.com
Источник: https://www.medweb.ru/encyclopedias/spravochnik-po-zabolevaniyam-i-sostoyaniyam/article/infarct-miokarda