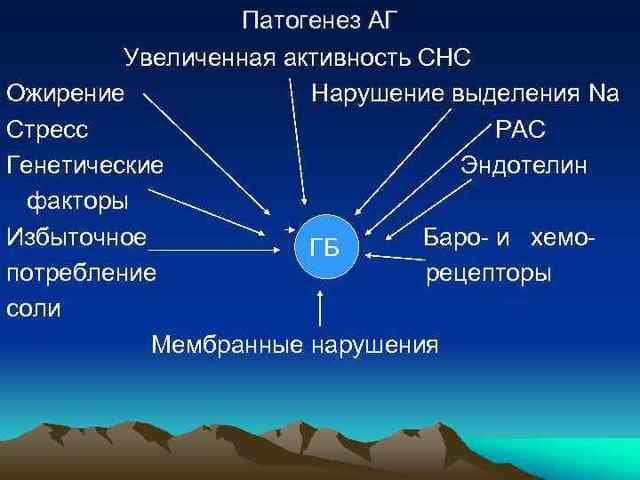
• • • • Факторы риска АГ Величина пульсового АД (у пожилых) Возраст (мужчины > 55 л, женщины > 65 лет) Курение, чрезмерное употребление алкоголя ДЛП: ОХС>5, 0 ммоль/л или ХСЛНП >3 ммоль/л или ХС ЛВП1, 7 ммоль/л Глюкоза плазмы натощак 5, 6 -6, 9 ммоль/л НТГ избыточная масса тела нерациональное питание избыточное потребление поваренной соли малоподвижный образ жизни нерациональный режим труда и отдыха психоэмоциональное перенапряжение (с неадекватной реакцией на стрессовые ситуации) АО (ОТ) >102 см для М и 88 см для Ж
• Очень часто даже отказ от курения и употребления алкоголя нормализует АД и не требует приема лекарств.
• Дифференциация артериальных гипертезий: • По виду повышенного АД – систолическая, диастолическая, смешанная • По минутному объему и ОПСС – гиперкинетический тип (МО , ОПСС-норма), эукинетический (МО – норма, ОПСС слегка или норма) и гипокинетический (МО и ОПСС) • По содержанию ренина (гипер- нормо- и гипорениновые) • По клиническому течению – медленно-, быстропрогрессирующая (злокачественная), регрессирующая • По происхождению: первичная (эссенциальная, ГБ) и симптоматические АГ • По ОЦК: гиперволемические (объемозависимые) и нормоволемические
Современная классификация АГ предусматривает: — определение степени повышения АД, — стадии ГБ — группы риска по критериям стратификации риска При построении классификации АГ обычно учитываются: — Уровень АД — Наличие повреждения органов-мишеней — Этиология — Течение
Поражение органов-мишеней 1. Поражение сердца – ГЛЖ, нарушение диастолической функции ЛЖ, СН 2. Поражение головного мозга – нарушение мозгового кровотока, ФР инсульта и др. 3. Поражение почек (микроальбуминурия и др. ) 4. Гипертоническая ретинопатия 5. Поражение периферических сосудов (ремоделирование сосудистой стенки, нарушение микроциркуляции и т. д. )
Ассоциированные клинические состояния • • • 1. Сахарный диабет 2. Метаболический синдром 3. Ишемический или геморрагический инсульт, ТИА 4. Инфаркт миокарда 5. Стенокардия 6. Коронарная реваскуляризация 7.
Хроническая сердечная недостаточность 8. Диабетическая нефропатия 9. Хроническая почечная недостаточность 10. Расслаивающая аневризма аорты 11. Симптомное поражение периферических артерий 12.
Гипертоническая ретинопатия (кровоизлияния или эксудаты, отек соска зрительного нерва)
Классификация уровней АД Категория БАД ДАД (мм рт ст) Оптимальное и >80 120 -129 и/или 80 -84 130 -139 и/или 85 -89 АГ 1 степени 140 -159 и/или 90 -99 АГ 2 степени 160 -179 и/или 100 -109 АГ 3 степени >180 и/или > 110 Изолированная систолическая АГ > 140 и < 90 • • нормальное Высокое Нормальное
Классификация АГ (рекомендации экспертов ВОЗ и МОГ 1993 и 1996 гг. ВНОК) Стадия Признаки АГ I Отсутствуют объективные признаки II Наличие как минимум одного или более признаков Поражения органов-мишеней Наличие ассоциированных клинических состояний (АКС) III
• • • Поражение органов-мишеней Сердце: стенокардия, инфаркт миокарда, сердечная недостаточность Головной мозг: инсульт, преходящее нарушение мозгового кровообращения, гипертоническая энцефалопатия, сосудистая деменция Сетчатка: кровоизлияния и экссудаты с отеком соска зрительного нерва или без него Почки: концентрация креатинина в плазме крови выше 2, 0 мг/дл, почечная недостаточность Сосуды: расслаивающая аневризма аорты, окклюзирующее поражение периферических артерий с клиническими проявлениями (перемежающаяся хромота)
Прогноз заболевания и решение о тактике врача зависит не только от уровня АД, а также: — Наличие сопутствующих ФР, — вовлечение в процесс органов-мишеней, — наличие сопутствующих заболеваний, что имеет не меньшее значение, чем степень АГ
Стратификация по степени риска Факторы риска I степень АГ II степень и анамнез АГ • Нет ФР, ПОМ, АКС 1 -2 ФР(кроме СД) Низкий риск Средний риск ОВР 3 и> ФР и(или) Высокий ПОМ, МС и (или) СД АКС III степень АГ Высокий Очень высокий Очень риск высокий риск ВР ОВР
Классификация вторичной АГ по этиологии (Борьба с АГ. Доклад Комитета экспертов ВОЗ. 1996) 1. Лекарственные средства или экзогенные вещества 2. Заболевания почек (паренхиматозные, хр. пиелонефриты, обструктивные нефропатии, поликистоз почек, реноваскулярная гипертония и т. д. ) 3.
Эндокринные заболевания(акромегалия, гипо- и гипертиреоз, болезни надпочечников: поражения коркового слоя- синдром Кушинга, первичный альдостеронизм, врожденная гиперплазия надпочечников; поражения мозгового вещества- феохромоцитома, опухоль хрома -ффинных клеток, расположенных вне надпочечников 4. Коарктация аорты 5. Осложнения беременности 6. Неврологические заболевания 7.
Хирургические осложнения Итак, только исключив симптоматическую АГ, можно говорить об эссенциальной артериальной гипертензии или ГБ
Факторы, позволяющие заподозрить вторичную АГ 1. Начало в возрасте < 20 лет 2. АД >180/110 мм рт ст 3. ПОМ: ретинопатия высокой степени, уровень креатинина в сыворотке крови >132 мкмоль/л 4.
Частые симптомы вторичной АГ: — спонтанная (неспровоцированная) — гипокалиемия — шум над областью почечных артерий — сердцебиение, тремор, потливость 5. Болезни почек у родственников 6.
Неэффективность комбинированной лекарственной терапии (истинная рефрактерность).
Цель диагностики артериальной гипертонии: • — Подтвердить устойчивость повышения АД • — Оценить общий сердечно-сосудистый риск • — Выявить наличие органных поражений или сопутствующих заболеваний • — По мере возможности, установить причину заболевания
• Ступенчатая диагностика АГ • Дать характеристику АГ – пограничная, лабильная, стабильная, пароксизмальная • Определить течение и степень тяжести АГ – медленно или быстро прогрессирующая, висцеральная патология, осложнения • Установить наличие дополнительных ФР и сопутствующих заболеваний • Установить причину артериальной гипертензии
2 -х этапное обследование больных с АГ I –й этап обследования – — уточнение жалоб больного, — выяснение анамнеза(при атеросклерозе, тиреотоксикозе, феохромоцитоме, синдроме Конна, и др.
) — объективное обследование (пульсация крупных артерий, измерение АД на обеих руках, на ногах, определение границ сердца, тонов, шумов и др.
) • дополнительные исследования (ЭКГ, электролиты, глазное дно, исследование периферической крови, исследование мочи, рентгенологическое обследование и др).
• 2 -й этап обследования – уточнение диагноза (если его не удалось поставить на 1 этапе или для определения показаний к хирургическому и медикаментозному лечению в специализированных медицинских учреждениях (выполнение специальных биохимических и гормональных исследований – адреналин и т. д. ; УЗИ почек; мочу на 17 -кетостероиды; аортография, МРТГ, радионуклидная визуализация коркового слоя надпочечников – сцинтиграфия с 1 -19 холестерином; биопсия почек.
Дифференциальная диагностика симптоматических АГ Основное заболевание Отличительные признаки Имеются все основные признаки ХГН – отеки, олигурия, выраженная протеинурия, эритроцитурия и АГ. Для ХГН характерны симметрич. Хронический ность поражения почек и одноврегломеруло- менное нарушение концентрационнефрит ной и азотовыделительной функции почек.
Анамнез, наличие шума в эпигастрии или нарушений, выявляемых при Реноваску экскреторной урографи и сканнилярная АГ ровании с радиоактивным технецием; наиболее информативна аортография Она секретирует катехоламины, которые помимо повышения АД обычно сопровождается тахикардией, тремором, бледностью, Феохромо усиленным потоотделением; в моче цитома или плазме крови – повышенная концентрация катехоламинов или повышение в моче их конечного метаболизма – метанефронов или
Сначала в школьном возрасте появляется системная (активная) фаза, ее симптомы неспцифичны– слабость, повышение Т, потливость, Неспциуменьшение веса, артралгия, фический миалгия, могут быть перикардит и аортоартеплеврит, повышение СОЭ до 100 риит мм/час; в дальнейшем постепенно (синдром прогрессирует поражение артерий. дуги аорты, Характерен шум в области правой болезнь почечной артерии. Такаясу)
Первичный альдостеронизм (синдром Кона) Причина – в 80% -опухоль коркового слоя надпочечника, в 10 -20% — двусторонняя гиперплазия коры надпочечников, вненадпочечниковая локализация встречается редко.
Основные признаки – головная боль, жажда, выраженная слабость и повышенная утомляемость, полиурия и никтурия, парестезии, судороги, преходящие паре-зы. Суточная экскреция К с мочой превы-шает 40 -50 мэкв Активность ренина плаз-мы снижена или нулевая.
Концентрация альдостерона плазмы повышена. Не характерна гипергликемия.
Коарктация аорты Синдром Кушинга Преимущественно повышено САД на руках и снижено АД на ногах. Аускультативно – систолический шум типа изгнания. При пальпации бедренной артерии одновременно с лучевой артерией отмечается задержка пульсации на бедренной. На Ro-гр. – узуры ребер. Коарктацию можно визуализировать с помощью УЗИ, но окончательно – при аортографии.
Причина–повышенная секреция кортизола, или близких кортикостероидов. Клиника– круглое, полнокровное, «лунообразное» лицо, ожирение, гипертензия, остеопороз, аменоррея, гирсутизм. Никогда не бывает гипогликемии. В 85% случаев бывает СД. Диагностика основана на выявлении гиперкортицизма. Информативным является исс- 17 ОКС (не менее 25 -28 ммоль в сутки). .
Признаки злокачественной АГ Определяющие симптомы злокачественного течения АГ: 1. Крайне высокое АД: (>220/130 мм рт ст ) 2.
Тяжелые поражения глазного дна: отек сетчатки и дисков зрительных нервов, геморрагии, плазморрагии, снижение остроты зрения) 3.
Быстропрогрессирующая патология почек, в основе которой лежит фибриноидный некроз капилляров почечных клубочков Часто возникают сопутствующие симптомы: гипертоническая энцефалопатия, ОПН.
Рефрактерная и злокачественная АГ • Критерии рефрактерности АГ — ↓ САД менее чем на 15% и ДАД – на 10% от исходного уровня на фоне рациональной терапии с использованием адекватных доз 3 и > АГП.
• Критерии злокачественной АГ: — повышение АД > 220/130 мм рт ст — ретинопатия 3 -4 степени по Кейту – Вегенеру — фибриноидный артериолонекроз (выявляемый при микроскопии биоптатов почек) Злокачественная АГ встречается: при феохромоцитоме 40% реноваскулярная АГ – 30%, первичный гиперальдостеронизм- 12%, паренхиматозные заболевания почек – 10%, ГБ-2% и др. На 1 этапе снижать этим больным АД необходимо не >20 -25% (для предупреждения осложнений). В итоге- АД должно постепенно достигнуть 140/90 мм рт ст
Примеры формулировки диагноза 1. ГБ I стадии. Степень АГ 2. Дислипидемия. Риск 2 (средний). 2. ГБ II стадии. Степень АГ 3. Дислипидемия. ГЛЖ. Риск 4 (очень высокий) 3. ГБ III стадии. Достигнутая степень АГ 1. Облитерирующий атеросклероз сосудов нижних конечностей.
Перемежающая хромота. Риск 4 (очень высокий) 4. ГБ I стадии. Степень АГ 1. СД тип 2. Риск 3 (высокий) 5. ИБС. Стенокардия напряжения III ФК. Постинфарктный (крупноочаговый) и атеросклеротический кардиосклероз. ГБ III стадии. Достигнутая степень АГ 1.
Риск 4 ( очень высокий)
• Благодарю за внимание!
Источник: https://present5.com/differencialnaya-diagnostika-arterialnyx-gipertenzij-odno-iz/
Дифференциальная диагностика симптоматических артериальных гипертензий
Повышение давления – особенность, характерная для многих болезней. Для установления точного диагноза проводят комплексное обследование. Дифференциальную диагностику симптоматических артериальных гипертензий делают между такими заболеваниями:
- Болезни почек.
- Эндокринные нарушения.
- Сердечная патология и поражение сосудов.
- Состояния, обусловленные повреждением нервной системы.
Некоторые патологии протекают малосимптомно, что затрудняет диагностический поиск.
При установлении диагноза и причины гипертензии почечная патология встречается чаще других. Заболевание связано с нарушением кровотока в тканях почек или затруднением оттока мочи. Клиническая картина, имеющая подобную природу, проявляется повышением температуры тела, наличием осадка при исследовании мочи. В задачу этапов диагностического поиска включено:
- Сбор информации, указывающей на перенесенные ранее заболевания почек или мочевыводящей системы.
- Выявление у пациента жалоб, связанных с поражением в этой системе организма.
Симптомокомплекс у больного в виде лихорадки, высокого давления и болей в животе и суставах дает возможность заподозрить заболевание, не связанное с почками (периартериит). Если к гипертензии добавляются только отеки, то такая симптоматика считается характерной для диагноза гломерулонефрит.
При патологии, связанной с поражением эндокринных органов, принято выделять симптоматическую гипертензию, протекающую с явлениями кризов, мышечной слабости и изменениями в анализе мочи, ожирением, опухолевидным образованием в брюшной полости.
Возникновение криза с явлениями мышечной дрожи, повышенным сердцебиением, бледностью, сильным потоотделением предполагает феохромоцитому. Она часто встречается среди пациентов с симптоматической гипертензией.
Присоединение подобной симптоматики на фоне высокой температуры, быстрого похудания и сильных болей в области живота увеличивает риски возникновения этой патологии.
В некоторых случаях заболевание протекает на фоне нормальной температуры тела, но с обмороками и повышенным давлением.
Если больная предъявляет жалобы на нарушение менструального цикла, резкое увеличение массы тела, то подобные признаки указывают на синдром Иценко-Кушинга. Подкрепляется диагноз присоединением кожного зуда, сильной жажды и учащенным, обильным мочеотделением (полиурия).
При подозрении на первичный альдостеронизм у пациента характерный признак − снижение содержания калия в крови.
На консультации он жалуется врачу на выраженную мышечную слабость и боли, похолодание в конечностях, судороги. Клиническая картина связана с низкой концентрацией калия в крови.
Особенность диагноза – появление сухости во рту, повышенная жажда, частые и обильные мочеиспускания (полиурия), в том числе в ночное время (никтурия).
Артериит – заболевание с поражением аорты и ее ветвей. Выделены определенные критерии, которые судят об этой патологии и помогают установить диагноз. К ним относятся:
- Появление симптоматики в возрасте до 40 лет.
- Нарастание выраженной мышечной слабости в конечностях (перемежающаяся хромота).
- Разница артериального давления на руках превышает 10 мм рт. ст.
- На ангиографии отмечается сужение просвета сосуда или его закупорка.
Некоторых больных беспокоят частые головные боли, носовые кровотечения. Значительно чаще они жалуются на быструю утомляемость и судороги в конечностях.
Симптоматическое повышение давления, имеющее нервную природу, связано с поражением головного или спинного мозга при развитии энцефалита, опухоли или получения черепно-мозговой травмы. Для пациентов с гипертензией типичны головные боли, головокружения, судороги, боли в области живота. Для подтверждения диагноза больных направляют на ангиографию и магнитно-резонансную томографию.
Некоторые заболевания протекают с нетипичной клинической картиной и слабой выраженностью симптомов. Поэтому при повышении давления пациента полностью обследуют, чтобы не пропустить патологию.
Встречаются случаи, когда артериальная гипертензия появляется под влиянием нескольких причин.
Своевременно начатое лечение (сразу после установления диагноза) улучшает качество жизни и продляет работоспособность человека.
Дифференциальная диагностика вторичных артериальных гипертензий проводится в 2 этапа:
- Анализ клинических проявлений, анамнез и течение заболевания, физикальное обследование, обязательные инструментальные и лабораторные исследования.
- Диагностические мероприятия, направленные на оценку функционального состояния органов и присутствующих в них изменений.
Проведение первого этапа дифференциальной диагностики осуществляется следующим образом:
- Изучается анамнез и анализируются клинические проявления болезни. При этом сбор анамнеза должен включать в себя сведения о принимаемых пациентов препаратах, способных вызвать повышение АД. Также изучаются перенесенные пациентом в прошлом заболевания, могущие стать причиной вторичной гипертензии (подагра, пиелонефриты, туберкулез, ревматизм, др.).
- Физикальное обследование предполагает исследование крупных артерий и измерение давления на руках и ногах. Проводится пальпация живота на предмет увеличения почек. Выслушивается систолический шум над почечными артериями.
- Лабораторные исследования включают в себя анализ мочи (исследуется мочевой осадок по Амбурже, Каковскому-Аддису, Нечипоренко, снимают пробу Зимницкого, проводят бактериологическое исследование), а также общий и биохимический анализ крови (изучается возможность анемии, исследуются признаки воспаления).
При выявлении проявлений, соответствующих какой-либо вторичной форме артериальной гипертензии, начинается второй этап диагностики, направленный на выявление причин и заболеваний, ведущих к повышению артериального давления.
Выявить вторичную гипертензию достаточно сложно – лишь в 10%-25% всех случаев диагностируется вторичность гипертонической болезни.
Вторичные артериальные гипертонии классифицируют в зависимости от влияния на процесс повышения АД тех или иных органов:
- Эндокринные;
- Почечные (ренововаскулярные,паренхиматозные);
- Гемодинамические (механические, кардиоваскулярные);
- Центрогенные (поражения головного мозга);
- Прочие.
Дифференциальная диагностика гипертонической болезни приведена в таблице с перечислением возможных заболеваний, приводящих к вторичной гипертензии.
| Классификация гипертензий | Диагностика | Дополнительные методы диагностики |
Почечные артериальные гипертензии: 1)Хронический диффузный гломерулонефрит 2)Хронический пиелонефрит Узнайте Ваш уровень риска инфаркта или инсульта Пройдите бесплатный онлайн тест от опытных врачей-кардиологов Время тестирования не более 2 минут
|
В анамнезе часто встречаются указания на патологию почек. Присутствуют изменения в моче (протеинурия, гематурия). АД не бывает высоким, чаще стабильное, кризы редки. В анамнезе встречаются указания на цистит, аденому предстательной железы, нарастание уровня АД. В моче – повышенная СОЭ, бактериурия, пиурия. Внешний вид: отечность век, одутловатость лица. Врожденная аномалия, при которой часто размер почек увеличен. Характерна частая жажда и полиурия. Характерные признаки: высокое быстропрогрессирующее АД, сосудистый шум в области почечной артерии. Развивается зачастую в молодом возрасте, гипертоническая болезнь протекает с сильными головными болями, кризами, ярко выражены вегетативные нарушения. | Пробы Нечипоренко, пробы Зимницкого, экскреторная урография.
|
Эндокринные артериальные гипертензии
|
Лунообразная форма лица с багровой окраской, у женщин – появление растительности на лице, повышенное угреобразование, атрофия молочных желез, конечностей, появление жировых отложений. Внезапное мгновенное повышение АД (до 300 мм рт. ст), чувство страха, тахикардия, бледность кожи. В моче – лейкоцитоз, гипергликемия, повышенная СОЭ. Мышечная слабость, приступообразные параличи ног, полиурия, никтурия. В крови – гипернатриемия, гипокалиемия, алкалоз. | Диагностике помогает выявление в моче концентрации норадреналина и адреналина, исследование надпочечников с помощью эхографии. ЭКГ, анализ крови на концентрацию натрия и калия. |
| Гемодинамические артериальные гипертензии 1)Коарктация аорты 2)Синдром Такаясу (болезнь «отсутствия пульса») | Диагностируется на основании двух основных синдромов: синдром повышенного кровоснабжения верхней части тела (полнокровие шеи и лица, повышение АД на двух руках, расширение аорты, систолический шум в области сердца), синдром пониженного кровоснабжения нижней части тела (судороги, мышечная слабость, низкое или вовсе неопределяемое АД, гипертрофия мышц нижних конечностей). Длительный субфебрилитет (напоминает аллергические реакции либо лихорадочное состояние), ишемия конечностей и сосудов головного мозга (обмороки, головные боли, слабость в руках, обмороки). Пониженное АД на руках, на ногах АД всегда выше. | Основной метод – аортография. Аортография, анализ мочи на повышение СОЭ. |
| Центрогенные артериальные гипертензии: опухоли, энцефалит, ишемии, кровоизлияния, травмы черепа и др. | Постоянно повышенное АД, головокружения, тяжелые головные боли, тахикардия, вазомоторные и пиломоторные реакции. | ЭКГ |
К прочим артериальным гипертензиям относят симптоматические гипертензии у пациентов с карциноидным синдромом, полицитемией, повышенное АД при отравлениях таллием или свинцом, либо при передозировке катехоламинов, преднизолона, эфедрина. Сюда также входят артериальные гипертензии, возникающие у женщин при приеме гормональных контрацептивов и при поздних токсикозах у беременных.
Дифференциальная диагностика гипертонической болезни должна проводиться на основании главных клинических проявлений заболеваний, приведенных выше, но при постановке диагноза не следует забывать, что перечисленные симптомы могут быть слабо выражены (а некоторые и вовсе отсутствовать), т.к. все случаи заболеваний сугубо индивидуальны.
Дополнительные анализы
УЗИ сосудов. При осмотре сосудов оценивают степень проходимости и наличие атеросклеротических бляшек − фактора риска гипертензии, что связано с затруднением кровотока.
При аномалиях, мочекаменной болезни кровообращение по сосудам почек ухудшается, что приводит к скачкам давления. При патологии в органах брюшной полости нередко одним из симптомов становится гипертензия.
В некоторых случаях такой признак характерен и для заболеваний щитовидной железы.
Ангиография сосудов. Чтобы оценить состояние кровотока в почечной ткани, выполняют ангиографию, которая относится к рентгенологическим способам обследования.
Для проведения процедуры необходимо контрастное вещество, без которого осмотр невозможен. Исследование помогает увидеть сужение или другую патологию, которая приводит к гипертензии.
Оценивают не только состояние сосудов, но и органов, лимфообращение.
Компьютерная томография. Одно из дополнительных исследований, когда необходима диагностика симптоматической артериальной гипертензии, − магнитно-резонансная томография. В зависимости от симптомов (кроме повышенного давления), пациента направляют на процедуру для выполнения снимка. С его помощью устанавливают диагноз при патологии в любом органе.
Рентгенография органов грудной клетки. Этот метод диагностики помогает разобраться с причинами артериальной гипертензии, если имеется патология в легких. Как правило, пациенты жалуются на одышку, сильное сердцебиение. Обзорный снимок выполняют в двух проекциях, а затем полученные данные оценивает врач.
Определение концентрации С-реактивного белка. У больных с симптоматической гипертензией высок риск увеличения уровня С-реактивного белка. Он относится к медиаторам воспалительной реакции, чем и проявляются многие заболевания, которые приводят к повышению давления.
Определение количества протеинурии. Для исключения или подтверждения почечной патологии как основной причины симптоматической гипертензии обязательно устанавливают число белка в моче. Превышение нормальных значений – проявление нефротического синдрома, который объединяет признаки, характерные для поражения ткани почек.
- 1 Дифференциальная диагностика
- 2 Дополнительные анализы
В ПРОДОЛЖЕНИЕ ТЕМЫ:
Источник: https://serdtse24.ru/gipertrofiya/differentsialnaya-diagnostika-simptomaticheskikh-arterialnykh-gipertenziy.html
Дифференциальная диагностика артериальных гипертензий
- Аппаратно-программный комплекс – КМСД позволяет проводить дифференциальную диагностику многих заболеваний различных органов и систем.
- Методика работы на КМСД и подходы к оценке маркеров изложены в методических материалах [1] и на сайте.
- В процессе уточнения причины артериальной гипертензии всегда возникает потребность в проведения дифференциальной диагностики. Кратко напомним классификацию вторичных (симптоматических) артериальных гипертензий (АГ) [4]:
- нефрогенная АГ (при хронических заболеваниях почек);
- вазоренальная АГ (связана с поражением почечных артерий)
- эндокринные АГ
- АГ, обусловленные поражением крупных артериальных сосудов
- нейрогенные или центральные АГ
- лекарственные средства и экзогенные вещества, способные вызвать АГ
Нефрогенная артериальная гипертензия наблюдается при: хронических гломерулонефритах и пиелонефритах, поликистозной болезни почек, диабетической нефропатии, врожденных аномалиях почек и др. Состояние паренхимы почек определяется путем анализа маркеров в разделе «почки и заболевания» в базах «Мужская мочеполовая система» и «Женская мочеполовая система» соответственно для мужчин и женщин.
Основной задачей диагностики почечной АГ с помощью КМСД является определение величины сходства (в %) и уровня патологического соответствия (в баллах) маркеров: нефрит, гломерулонефрит, пиелонефрит, гипернефроидная почка (онко), гипернефроидная почка(1,2), киста почек, сморщенная почка, почечная лоханка (1,2), почка (1,2) и др. При проведении диагностики следует учитывать маркеры, указывающие и на воспалительный, и на дегенеративные процессы, т.к. эти процессы в равной степени могут способствовать повышению артериального давления (АД).
Вазоренальные артериальные гипертензии (составляют 2-5% всех АГ), бывают врожденные (фиброзно-мышечная дисплазия и др.) и приобретенные (атеросклероз или неспецифический аортоартериит и др.).
Для диагностики на КМСД используется база «Сердечно-сосудистая система», разделы «сердечнососудистая система (органы и заболевания)», «артерии», «холестерин».
Маркеры: почечная артерия (1,2), холестерин D60, атеросклероз D4, гиперхолестеринемия D4.
Эндокринные артериальные гипертензии чаще всего обусловлены: поражение коры надпочечников: гиперсекреция минералокортикоидов (первичный и идиопатический альдостеронизм, семейная форма гиперальдостеронизма типа I); гиперсекреция глюкокортикоидов (синдром Иценко-Кушинга); поражение мозгового вещества надпочечников: гиперсекреция катехоламинов (феохромоцитома); нарушение функции щитовидной и паращитовидной желез: гипотиреоз, гипертиреоз, гиперпаратиреоз; при поражении гипофиза: болезнь Иценко-Кушинга, акромегалия.
В базе «Эндокринология» используют разделы «эндокринология (органы и заболевания)», «гормоны общая», либо «гормоны надпочечников» — глюкокортикоиды, адреналин коры надпочечников, адреналин мозгового вещества надпочечников, кортизол; «гормоны гипофиза» — антидиуретический, соматотропин, адренокортикотропный, тиреотропин; «гормоны гипоталамуса»- тиреотропин-релизинг гормон Д-6, «гормоны щитовидной железы» — тироксин Т4, триодтиронинТ3. Указанные гормоны-маркеры на КМСД определяются качественно.
В разделе «Онко (Эндокринология) общая» необходимо учитывать все активные маркеры этого раздела, в неразрывной связи с имеющейся клиникой АГ.
Артериальные гипертензии обусловленные поражением крупных артериальных сосудов возникают за счет изменения гемодинамики, в основном за счет механических факторов. Основные причины: атеросклероз аорты, недостаточность клапанов аорты, коарктация аорты и др.
Для диагностики на КМСД используется база «Сердечно-сосудистая система», разделы: «сердечнососудистая система (органы и заболевания)», «сердце», «аорта», «артерии», «холестерин».
Маркеры: аортальный клапан(1,2), аорта(1,2), аорта (грудной отдел), брюшная часть аорты Д3, дуга аорты Д3(1),грудная часть аорты Д3, холестерин D60, атеросклероз D4, гиперхолестеринемия D4.
Нейрогенные артериальные гипертензии (около 0,5% всех АГ) возникают при очаговых повреждениях и заболеваниях головного и спинного мозга (опухолях, энцефалите, травмах головного мозга и др.)
База «Неврология» разделы «неврология органы и заболевания» и «заболевания нервной системы» маркеры: энцефалит, энцефалит (D60, D32, D26, D15, D4), энцефалит японский, энцефалит клещевой (1,2), лейкоэнцефалит, энцефаломиеломаляция. В разделе «Структуры головного мозга» ствол мозга (D3), продолговатый мозг (1,2), ретикулярная формация (1,2), промежуточный мозг (1,2), гипоталамус (1,2), промежуточный мозг (1,2).
- В разделе «Онко (Неврология) общая» необходимо учитывать все активные маркеры этого раздела, но в неразрывной связи с имеющейся клиникой АГ.
- В базе «Сердечно-сосудистая система» , оценивают маркеры из раздела «Сосуды головного мозга и шеи»: сосуды головного мозга, позвоночная артерия (1,2), артерии и вены глаза (1,2), внутренняя сонная артерия(D4), и специальный маркер для тестирования нарушений мозгового кровообращения — гломус каротис (D32).
- Таким образом, одно из основных направлений применения КМСД дифференциальная диагностика заболеваний.
Уникальность метода не только в принципиально новой технологии диагностики [2], но и в её практической эффективности — огромный объем диагностической информации, получаемый за максимально короткое время (10-30 минут), что важно для пациента и не менее важно для здравоохранения [3].
Экономическая эффективность заключается в снижении затрат на проведение дополнительного обследования. Так для уточнения причины АГ при условии соблюдения принципов качества медицинской помощи, на что претендует каждый пациент, необходимо проводить полное обследование перечисленных выше систем органов.
После проведения ФСД диагностики уточняющее обследование проводится по установленному конкретному направлению.
Литература:
- Ростовцев В.Н., Венскевич Ф.Е. Функциональная спектрально-динамическая диагностика.
- Методические материалы. Минск. 2014г.
- Ростовцев В.Н. Новая технология волновой диагностики.
- Венскевич Ф.Е. ФСД диагностика заболеваний сердечно сосудистой системы.
- Мрочек А.Г., Нечесова Т.А., Коробко И.Ю. и др. Национальные рекомендации диагностики, лечения и профилактики артериальной гипертензии. Минск. 2010г.
Источник: https://kmsd.su/vracham/avtorskie-stati/differentsialnaya-diagnostika-arterialnykh-gipertenziy/
Как и зачем выполняется дифференциальная диагностика гипертонической болезни
Дифференциальная диагностика гипертонической болезни основывается на данных подробного анамнеза больного и всестороннего его обследования при использовании комплекса всех необходимых для этого инструментальных и лабораторных методов. Ее целью является выявление вторичных форм артериальной гипертензии и установление их этиологии.
Дифференциальная диагностика гипертонической болезни выявляет вторичные формы артериальной гипертензии и устанавливает их этиологию.
Как проводится дифференциальная диагностика
Дифференциальная диагностика вторичных артериальных гипертензий проводится в 2 этапа:
- Анализ клинических проявлений, анамнез и течение заболевания, физикальное обследование, обязательные инструментальные и лабораторные исследования.
- Диагностические мероприятия, направленные на оценку функционального состояния органов и присутствующих в них изменений.
Такой ступенчатый метод (от простых мероприятий – к сложным) позволяет исключить ненужные обследования и провести дифференциальный диагноз между самой гипертонической болезнью и вторичными формами артериальной гипертензии.
Проведение первого этапа дифференциальной диагностики осуществляется следующим образом:
- Изучается анамнез и анализируются клинические проявления болезни. При этом сбор анамнеза должен включать в себя сведения о принимаемых пациентов препаратах, способных вызвать повышение АД. Также изучаются перенесенные пациентом в прошлом заболевания, могущие стать причиной вторичной гипертензии (подагра, пиелонефриты, туберкулез, ревматизм, др.).
- Физикальное обследование предполагает исследование крупных артерий и измерение давления на руках и ногах. Проводится пальпация живота на предмет увеличения почек. Выслушивается систолический шум над почечными артериями.
- Лабораторные исследования включают в себя анализ мочи (исследуется мочевой осадок по Амбурже, Каковскому-Аддису, Нечипоренко, снимают пробу Зимницкого, проводят бактериологическое исследование), а также общий и биохимический анализ крови (изучается возможность анемии, исследуются признаки воспаления).
При выявлении проявлений, соответствующих какой-либо вторичной форме артериальной гипертензии, начинается второй этап диагностики, направленный на выявление причин и заболеваний, ведущих к повышению артериального давления.
Диагностика вторичных гипертензий
Выявить вторичную гипертензию достаточно сложно – лишь в 10%-25% всех случаев диагностируется вторичность гипертонической болезни.
Вторичные артериальные гипертонии классифицируют в зависимости от влияния на процесс повышения АД тех или иных органов:
- Эндокринные;
- Почечные (ренововаскулярные,паренхиматозные);
- Гемодинамические (механические, кардиоваскулярные);
- Центрогенные (поражения головного мозга);
- Прочие.
Дифференциальная диагностика гипертонической болезни приведена в таблице с перечислением возможных заболеваний, приводящих к вторичной гипертензии.
| Классификация гипертензий | Диагностика | Дополнительные методы диагностики |
Почечные артериальные гипертензии:
|
В анамнезе часто встречаются указания на патологию почек. Присутствуют изменения в моче (протеинурия, гематурия). АД не бывает высоким, чаще стабильное, кризы редки.В анамнезе встречаются указания на цистит, аденому предстательной железы, нарастание уровня АД. В моче – повышенная СОЭ, бактериурия, пиурия. Внешний вид: отечность век, одутловатость лица.Врожденная аномалия, при которой часто размер почек увеличен. Характерна частая жажда и полиурия.Характерные признаки: высокое быстропрогрессирующее АД, сосудистый шум в области почечной артерии.Развивается зачастую в молодом возрасте, гипертоническая болезнь протекает с сильными головными болями, кризами, ярко выражены вегетативные нарушения. | Пробы Нечипоренко, пробы Зимницкого, экскреторная урография.
|
Эндокринные артериальные гипертензии
|
Лунообразная форма лица с багровой окраской, у женщин – появление растительности на лице, повышенное угреобразование, атрофия молочных желез, конечностей, появление жировых отложений.Внезапное мгновенное повышение АД (до 300 мм рт. ст), чувство страха, тахикардия, бледность кожи. В моче – лейкоцитоз, гипергликемия, повышенная СОЭ.Мышечная слабость, приступообразные параличи ног, полиурия, никтурия. В крови – гипернатриемия, гипокалиемия, алкалоз. | Диагностике помогает выявление в моче концентрации норадреналина и адреналина, исследование надпочечников с помощью эхографии.ЭКГ, анализ крови на концентрацию натрия и калия. |
| Гемодинамические артериальные гипертензии1)Коарктация аорты2)Синдром Такаясу (болезнь «отсутствия пульса») | Диагностируется на основании двух основных синдромов: синдром повышенного кровоснабжения верхней части тела (полнокровие шеи и лица, повышение АД на двух руках, расширение аорты, систолический шум в области сердца), синдром пониженного кровоснабжения нижней части тела (судороги, мышечная слабость, низкое или вовсе неопределяемое АД, гипертрофия мышц нижних конечностей).Длительный субфебрилитет (напоминает аллергические реакции либо лихорадочное состояние), ишемия конечностей и сосудов головного мозга (обмороки, головные боли, слабость в руках, обмороки). Пониженное АД на руках, на ногах АД всегда выше. | Основной метод – аортография.Аортография, анализ мочи на повышение СОЭ. |
| Центрогенные артериальные гипертензии: опухоли, энцефалит, ишемии, кровоизлияния, травмы черепа и др. | Постоянно повышенное АД, головокружения, тяжелые головные боли, тахикардия, вазомоторные и пиломоторные реакции. | ЭКГ |
[color-box color=”yellow”]К прочим артериальным гипертензиям относят симптоматические гипертензии у пациентов с карциноидным синдромом, полицитемией, повышенное АД при отравлениях таллием или свинцом, либо при передозировке катехоламинов, преднизолона, эфедрина. Сюда также входят артериальные гипертензии, возникающие у женщин при приеме гормональных контрацептивов и при поздних токсикозах у беременных.[/color-box]
[morkovin_vg video=”x_eNAQhlnj8;3a-f9g9laZY”]
Дифференциальная диагностика гипертонической болезни должна проводиться на основании главных клинических проявлений заболеваний, приведенных выше, но при постановке диагноза не следует забывать, что перечисленные симптомы могут быть слабо выражены (а некоторые и вовсе отсутствовать), т.к. все случаи заболеваний сугубо индивидуальны.
Источник: https://upraznenia.ru/differentsialnaya-diagnostika-gipertonicheskoj-bolezni.html
Дифференциальная диагностика симптоматической артериальной гипертензии
Гипертоническая болезнь не является единственной причиной повышения артериального давления (АД). К артериальной гипертензии (АГ) может привести целый ряд других заболеваний различных органов и систем.
Врач или фельдшер должен каждый раз провести дифференциальную диагностику с тем, чтобы выявить характер патологии и провести целенаправленное консервативное или же рекомендовать хирургическое лечение.
Существуют различные классификации симптоматических АГ. Приведем одну из них.
I.
Почечно-паренхиматозная АГ: 1) при остром диффузном гломерулонефрите, 2) при хроническом гломерулонефрите, 3) при хроническом пиелонефрите, 4) при фенацетиновом нефрите, 5) при поликистозе почек, 6) при гипоплазии почек, 7) при диффузных болезнях соединительной ткани (системной красной волчанке, ревматоидном артрите и др. ), 8) при системных васкулитах, 9) при геморрагическом капилляротоксикозе (тромбоваскулите), 10) при почечнокаменной болезни, 11) при нефропатии беременных.
II. Реноваскулярная (вазоренальная) АГ: 1) при фибромускулярной гиперплазии почечных артерий, 2) при неспецифическом аортоартериите (болезни Такаясу), 3) при атеросклерозе почечных артерий, 4) при тромбоэмболии почечной артерии.
III.
Эндокринная АГ: 1) при болезни Иценко—Кушинга, 2) при феохромоцитоме, параганглиоме, 3) при синдроме Конна (аденоме, карциноме коры надпочечников), 4) при сахарном диабете, 5) при диффузном токсическом зобе (тиреотоксикозе), 6) при акромегалии, 7) при гипотиреозе, 8) при гиперпаратиреозе, 9) при синдроме Морганьи—Мореля—Стюарта, 10) при климактерии, 11) при длительном пользовании контрацептивами.
IV. Кардиоваскулярная (гемодинамическая) АГ: 1) при атеросклерозе аорты и ее ветвей, 2) при коарктации аорты, 3) при недостаточности клапанов аорты, 4) при полной атриовентрикулярной блокаде, 5) при застойной сердечной недостаточности.
V. Центрогенная АГ органического происхождения: 1) контузионно-коммоционная АГ, 2) АГ при опухолях мозга.
VI. Прочие случаи АГ.
- При проведении дифференциальной диагностики симптоматической АГ следует руководствоваться главными клиническими проявлениями заболеваний, рассматриваемых в соответствии с приведенной классификацией, памятуя, что постановке диагноза не должны препятствовать отсутствие или слабая выраженность одного или 2—3 из перечисляемых симптомов в связи с индивидуальными особенностями болезни.
- Для острого диффузного гломерулонефрита характерны развитие заболевания преимущественно у лиц молодого возраста, отеки лица, рук, иногда всего тела, бледность кожи, внезапное повышение АД, олиго- и анурия в первые дни болезни, патологическая моча (эритроциты, белок, цилиндры).
- При хроническом гломерулонефрите имеют диагностическое значение анамнез, одутловатость лица, бледность и сухость кожи, патологические изменения мочи (с прогрессирующим снижением удельной плотности), характерные изменения в биоптате почки.
- В случае хронического пиелонефрита в анамнезе выявляются рецидивирующий цистит, пиелонефрит беременной, аденома предстательной железы с явлениями уростаза, зависимость между обострением пиелонефрита (субфебрилитет, озноб, дизурические симптомы, пиурия, бактериурия, повышенная СОЭ) и нарастанием уровня АД; характерны одутловатость лица, отечность век, постепенное развитие хронической почечной недостаточности.
- При фенацетиновом нефрите (анальгетической нефропатии) в анамнезе имеются указания на длительный избыточный прием анальгетических средств, содержащих фенацетин, ацетилсалициловую кислоту; повышение АД, снижение удельной плотности мочи (почечная недостаточность); стерильную пиурию (лейкоцитурию); токсический гемолиз эритроцитов (определяется лабораторно); формирование почечных камней.
- При поликистозе почек: транзиторный характер АГ в детстве, высокая и устойчивая АГ в старшем возрасте, иногда прощупывание увеличенной почки, подтверждаемая урографически и сканографически аномалия их развития.
Диффузные болезни соединительной ткани характеризуются сочетанием синдрома АГ с системными поражениями: кожи (петехии, эритемы и др.
), слизистых (эрозии, язвы) и серозных оболочек (плеврит, перикардит), мышц (миозит), суставов (артрит), сердца (миокардит, эндокардит), сосудов (васкулит, тромбофлебит), почек (гломерулонефрит) и других органов при наличии повышенной СОЭ, диспротеинемии.
Почечно-каменной болезни свойственны приступы почечной колики (боль в пояснице и паху, рвота, олигурия, дизурия, гематурия), но возможно и бессимптомное наличие камней, выявляемое рентгенологически (урография).
При туберкулезе почек причиной повышения АД, как правило, является неспецифический пиелонефрит, сочетание дизурических симптомов (частое болезненное мочеиспускание, никтурия) с патологическими изменениями в моче (пиурия, протеинурия, микрогематурия), обнаружение специфических туберкулезных бугорков в мочевом пузыре (цистоскопически). Микобактерии туберкулеза в моче выявляются сравнительно редко.
Поздний токсикоз беременных может осложняться развитием АГ при обострении ранее имевшихся латентных заболеваний почек (пиело- или гломерулонефрита), значительной задержке натрия и воды, повышении общего периферического сопротивления, снижении почечного кровотока.
Клинически обнаруживается классическая триада симптомов: АГ, отеки лица, рук или всего тела, изменения в моче (протеинурия).
В ряде случаев развиваются преэклампсия и эклампсия (резкое повышение АД, головная боль, возбуждение, отек всего тела, нарушения зрения, приступы судорог мышц лица, мускулатуры, потеря сознания).
Фибромускулярная гиперплазия почечных артерий отличается врожденным характером патологии, преимущественным заболеванием женщин, наличием гиперплазии фибромышечных элементов с сужением просвета почечных артерий, чередующегося с расширением отдельных участков (своеобразный ангиографический симптом «нитки с бусами»).
При атеросклерозе почечной артерии учитывают пожилой возраст больных, наличие коронарных (приступы стенокардии, аритмии и др.) или церебральных (головокружения, плаксивость, прогрессирующее ухудшение памяти и др.) признаков нарушенного кровоснабжения, сужение почечной артерии и постенотическое ее расширение (ангиорентгенографически), снижение функции почек.
- Неспецифический аортоартериит (болезнь отсутствия пульса, болезнь Такаясу) может проявляться нарастающей мышечной слабостью в руке (руках), нарушениями зрения, ослаблением (отсутствием) пульса и АД на одной или (реже) на 2 лучевых артериях, синдромом недостаточного кровоснабжения головного мозга (головокружения, обмороки), высокой АГ при поражении почечных артерий (выявляется ангиографически), субфебрилитетом, повышенной СОЭ, диспротеинемией.
- Тромбоэмболия почечной артерии характеризуется появлением сильной боли в животе или в поясничной области, олигурией или анурией, АГ, наличием эритроцитов и белка в моче, лейкоцитозом, отсутствием изображения почки на урограмме.
- Болезнь Иценко—Кушинга устанавливается на основании багрово-цианотической окраски лица, его лунообразной формы, появления усов, бороды у женщин, повышенного угреобразования (лицо, спина) с отложением жира в области шеи («шея бизона»), туловища, живота, наличия красно-фиолетовых полос («стрий») в области живота и бедер, атрофии мышц конечностей, молочных желез, яичек, повышения АД, гипергликемии, полицитемии, мочевого синдрома.
Феохромоцитома в классических случаях характеризуется внезапным (во время сна или сразу после пробуждения) стремительным нарастанием АД (260—280/140—180 мм рт.ст.
и выше), чувством страха, бледностью кожи и ее гипергидрозом, жгучей пульсирующей головной болью, ангинозной болью за грудиной, тахикардией, порой схваткообразными болями в животе, рвотой, повышением температуры (38—39°С), гипергликемией, лейкоцитозом и повышением СОЭ, кризами различной длительности (от нескольких минут до нескольких дней), ощущением крайнего изнеможения по окончании криза. Диагностике помогают определение в моче концентрации адреналина и норадреналина, ванилинминдальной кислоты, исследование надпочечников в условиях ретропневмоперитонеума, их эхография. Иногда феохромоцитома сопровождается стабильно повышенным АД без кризового течения.
При синдроме Конна (аденоме или карциноме коры надпочечников) с избыточным образованием альдостерона АГ сочетается с мышечной слабостью или приступообразными параличами ног, полидипсией, полиурией, никтурией, изогипостенурией. В крови выделяются гипокалиемия, гипернатриемия, алкалоз. Наблюдаются потеря калия с мочой, высокая экскреция альдостерона. На ЭКГ обнаруживается удлинение интервала ST, раздвоение зубца Т.
Диабетический гломерулосклероз характеризуется высоким АД, изменениями в моче (эритроцитурия, протеинурия, цилиндрурия), прогрессирующей почечной недостаточностью с типичными для сахарного диабета симптомами — полидипсией, полиурией, сухостью во рту, ретинопатией, диабетической нейропатией (онемение, жжение, мышечная слабость), гипергликемией и глюкозурией.
Для диффузного токсического зоба (тиреотоксикоз) характерны: повышение систолического АД (150— 160 мм рт.ст.
) при нормальном или сниженном диастолическом (тахикардическая АГ), увеличение щитовидной железы (I—V степени), похудание при сохраненном аппетите, мышечная слабость, дрожание рук, глазные симптомы (пучеглазие, блеск глаз, редкое мигание, слабость конвергенции, симптомы Грефе, Кохера), раздражительность, вспыльчивость, гипергидроз, тахикардия. Нередки мерцательная аритмия, стенокардия, субфебрилитет, усиленное поглощение железой радиоактивного йода.
Для гипотиреоза с синдромом АГ (У 50% больных) характерны зябкость, гипотермия, сонливость, ослабление слуха, замедленная речь, маскообразное лицо, плотный отек тела, глухость тонов сердца, брадикардия, низковольтная ЭКГ, гиперхолестеринемия, снижение поглощения йода щитовидной железой.
Диагноз синдрома Морганьи—Мореля—Стюарта основывается на сильных головных болях, повышении АД в сочетании с пансинуситом, гиперостозом (утолщением) пластинок лобной кости (рентгенологически), гипертрихозом, ожирением, гипергликемией.
Симпатико-адреналовая форма гипоталамического синдрома с кризовым течением отличается пестрой симптоматикой.
Характерны: чувство страха смерти или тоски, возбуждение или, напротив, вялость и сонливость, дрожь и озноб, «краска стыда» на лице и шее, чувство нехватки воздуха и спазма внутренних органов, резкое повышение АД (гиперадреналового генеза), пульсирующая головная боль, снижение или временная потеря зрения, звон в ушах, тахикардия, гиперперистальтика и др.
В межприступный период АД нормально или его колебания находятся на пограничных цифрах. Отмечаются общая невротичность, обилие жалоб, метеозависимость, отсутствие изменений на глазном дне; ЭКГ нормальная или с признаками дистрофии миокарда (М. С. Кушаковский, 1982).
АГ, обусловленная влиянием контрацептивов (сочетание эстрогенов с прогестероном), развивается при длительном их применении у женщин с дотоле нормальным АД и отличается относительно доброкачественным течением.
Для климактерической АГ (при выпадении в менопаузу депрессорной функции фолликулярного гормона и изменении ЦНС) характерны повышение АД, нервно-психическая лабильность, ожирение по гипогенитальному типу, рост волос на верхней губе и подбородке, мигрень в сочетании с синдромом патологического климактерия в виде «приливов», сердцебиений, чувства замирания или перебоев в работе сердца (особенно в ночное время), длительной кардиалгии, не купирующейся нитратами и не связанной с физической нагрузкой.
Атеросклеротическая АГ характеризуется хроническим (не всегда ycтойчивым) повышением систолического АД свыше 160—170 мм рт.ст. при нормальном или сниженном диастолическом АД (ниже 95 мм рт.ст.) и большим пульсовым давлением (до 80—100 мм рт.ст.
), сравнительно легкой переносимостью «привычного» для пациента повышенного АД, загрудинными длительными болями, расширением сосудистого пучка и акцентом II тона над аортой, указаниями на головокружения, обмороки, снижение памяти у лиц пожилого и старческого возраста.
Коарктация аорты. Повышение АД обусловлено механическим препятствием кровотоку (сужение аорты) и ухудшением кровоснабжения почек (ренин-ангиотензиновый фактор гипертензии).
Диагноз устанавливается на основании 2 главных синдромов: 1) синдрома повышенного кровоснабжения верхней половины тела (атлетическое развитие верхнего плечевого пояса, полнокровие лица и шеи, пульсация поверхностных артерий, высокий напряженный пульс, значительное повышение АД на обеих руках, систолический шум в области сердца и в межлопаточной зоне, «аортальная» конфигурация сердца, постенотическое расширение аорты, зазубренность реберных краев, выявляемая рентгенологически); 2) синдрома пониженного кровоснабжения нижней половины тела (мышечная слабость, боли, судороги, гипотрофия мышц нижних конечностей, пониженное кровенаполнение или отсутствие пульса, низкое или вообще не определяемое АД на ногах).
При полной атриовентрикулярной блокаде причинами повышения АД являются: резкое урежение сердечных сокращений, переполнение кровью левого желудочка в длинную диастолу и выброс ее в аорту, атеросклеротическое уплотнение аорты (у лиц пожилого возраста), ослабление мозгового и почечного кровотока.
Клинически определяются ощущение перебоев в работе сердца, слабость, обмороки, кардиалгия, ощущение пульсации в области шеи, брадикардия (часто менее 40 в минуту), акцент I тона, систолическая гипертензия, диастолическая гипотензия, симптомы основного заболевания сердца.
На ЭКГ обнаруживается картина полной атриовентрикулярной диссоциации (независимая деятельность предсердий и желудочков сердца).
Застойная сердечная недостаточность как причина симптоматической АГ устанавливается на основании синдрома правожелудочковой или тотальной сердечной недостаточности, повышения АД (до 160—180/90—100 мм рт.ст.), гипотензивного эффекта от 5—10-дневного лечения отечного синдрома салуретиками и сердечными гликозидами, отсутствия картины гипертонического глазного дна и кризового течения болезни.
Нейрогенная АГ, обусловленная заболеваниями или повреждениями головного или спинного мозга (опухоли, травмы), клинически проявляется повышением АД, тяжелой головной болью, головокружениями, судорожными припадками, нистагмом, застойной ретинопатией, вазомоторными и пиломоторными реакциями, тахикардией.
Источник: https://oldmedik.ru/klinika/216-differencialnaya-diagnostika-simptomaticheskoi-arterialnoi-gipertenzii.html