Что происходит при инфаркте миокарда? Обычно, гибнет часть сердца, располагающаяся ниже патологии в артерии. Однако, если в этой области ещё остались здоровые мышечные ткани, то начинает развиваться ранняя постинфарктная стенокардия. Срок её развития занимает от 2 дней до 28.
И сегодня мы поговорим про раннюю постинфарктную стенокардию, ее лечение, симптомы, сроки и причины у женщин и мужчин.
Особенности болезни
Международная классификация присвоила ранней постинфарктной стенокардии код I20.0, поскольку она относится к нестабильной стенокардии.
Главная особенность этого типа стенокардии в том, что она возникает после инфаркта миокарда и плохо нейтрализуется нитроглицерином. Статистика показывает, что чаще остальных РПС проявляется у мужчин и женщин после 50 лет.
Классификация и формы
Также принято выделять несколько функциональных классов.
Про причины возникновения приступа такой стенокардии расскажем ниже.
Причины возникновения
Постинфарктная стенокардия может развиваться по общим причинам, характерным для всех типов патологии, или специфическим. Одна из наиболее распространённых причин — атеросклероз, бляшки которого сужают сосуды. Также к общим причинам относят:
- гиперлипидемию;
- ожирение;
- гипертонию;
- стрессовые ситуации;
- кардиомиопатию;
Наиболее распространённая среди специфических причина — стеноз в остаточной форме, который появляется после тромболизиса. К специфическим причинам относят так же:
- обширные поражения сердечных сосудов;
- далатацию полости левого желудочка, возникающую на фоне инфаркта;
- систолическую дисфункцию левого желудочка;
- повышенное диастолическое давление;
Чаще всего постинфарктная стенокардия проявляется на фоне инфаркта без подъёма ST-сегмента.
Симптомы ранней постинфарктной стенокардии
Симптомом РПС является боль. Боль сковывает человека, он стремится сесть или остановиться. Пациенты утверждают, что боль имеет колящий и давящий характер, интенсивная. Часто боль может отдавать в плечи, лопатки, челюсть и очень редко в низ живота. Обычно, болевой приступ длится не более 10 минут.
Болевой приступ может сопровождаться и другой симптоматикой, например:
- рвотой;
- страхом смерти;
- тошнотой;
- повышением АД;
- учащением сердцебиения;
Обратите внимание! В отличие от других форм стенокардии, постинфарктная не снимается при помощи нитроглицерина и требует приёма наркотических обезболивающих средств.
Часто стенокардия может быть выявлена на первом приёме у кардиолога, если врач сможет связать ангинозные приступы с произошедшим ранее инфарктом. Основной же диагноз ставится на основании аппаратных исследований:
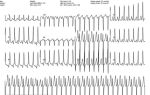
- ЭКГ для выявления постинфарктной стенокардии. Основной метод диагностики, которые выявляет смещение сегмента ST, а также инверсию зубца Т.
- Нагрузочных тестов. Выявляют стенокардию примерно в 60% случаев, показывая связь между приступами и нагрузками.
- УЗИ сердца, выявляющее изменения в сердечной мышце.
- Коронарографии, выявляющей стеноз коронарной артерии, поражения веночной левой артерии, другие признаки.
- Суточное мониторирование ЭКГ. Исследование позволяет определить факторы возникновения ангинозных приступов.
- Также пациенту показаны общие исследования, например, анализы крови и мочи, позволяющие определить сопутствующие заболевания и состояние организма больного.
- О том, как принято лечить пациентов с диагнозом «ранняя постинфарктная стенокардия», читайте далее.
- Более подробно о диагностике разных типов стенокардии рассказывает следующий видеосюжет:
Лечение
Лечение стенокардии направлено на предотвращение болевых приступов, осложнения патологии и профилактики повторного инфаркта. Основу лечения составляет терапевтический и медикаментозный способы. Лечение проводится в стационаре, что позволяет полностью контролировать состояние больного.
Терапевтическим способом
Основа терапии — ограничение двигательной активности и отказ от курения. Пациент должен соблюдать покой и бросить курить. Также необходимо:
- соблюдать больничный режим питания;
- соблюдать режим труда и отдыха;
После выписки из стационара пациент обязан наблюдаться у кардиолога, соблюдать все рекомендации лечащего доктора.
Медикаментозным
Лекарственная терапия включает в себя такие препараты:
- Антритромболические, например, аспирин, препятствующие образованию тромбов.
- Нитроглицерин для ослабления сердечных болей.
- Прямые антикоагулянты, например, гепарин.
- Бета-блокаторы, например, атенолол или пропранолол, которые устраняют ишемические проявления и снижают повреждения сосудов.
- Антагонисты кальция, если есть противопоказания к приёму бета-блокаторов.
Также могут назначать дополнительные препараты, например, слабительные.
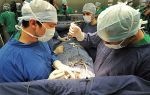
Операция
Постинфарктная стенокардия во много раз повышает риск рецидива инфаркта. И если медикаментозное лечение не даёт результатов, необходимо прибегнуть к хирургическому вмешательству. К основным видам операций относятся:
- Аортокоронарное шунтирование, при котором для кровотока создаётся обходной путь.
- Стенирование поражённой артерии, при котором в неё ставится стент, поддерживающий нормальное состояние.
Очень редко сердце после инфаркта миокарда поражается настолько сильно, что требуется пересадка органа.
Профилактика заболевания
Профилактические мероприятия направлены на оздоровление образа жизни пациента. Так, рекомендуется:
- Составить для себя сбалансированный рацион, например, ограничить потребление жирного и сладкого, алкоголя, налегать на овощи, злаковые культуры, нежирное мясо и рыбу.
- Полностью отказаться от табака. Доказано, что курение примерно на 40% повышает вероятность инфаркта миокарда.
- Регулярно заниматься физкультурой. Это должны быть умеренные и постоянные нагрузки: минимум 20 минут в сутки. Особое внимание стоит уделять кардиоупражнениям, например, приседаниям, которые развивают сердечную мышцу.
Также важно следить за развитием сердечно-сосудистых заболеваний. Для этого достаточно посещать профилактические осмотры у кардиолога, следить за уровнем холестерина и липидов, снижать АД при его повышении, регулировать уровень сахара.
Далее мы расскажем вам про алгоритм оказания неотложной помощи при симптомах и признаках приступа ранней постинфарктной стенокардии у женщин и мужчин.
Алгоритм оказания неотложной помощи
При болевом приступе важно придать пациенту спокойное положение:
- посадить или положить его на спину;
- расстегнуть воротник рубашки или снять одежду с узким горлом;
- распахнуть окно;
- дать больному нитроглицерин;
Если боль нарастает или длится долго, необходимо вызвать скорую помощь, которая вколет ему наркотическое обезболивающее и отвезёт в больницу.
Итак, теперь вы знаете, что делать если замечены признаки стенокардии у женщины или мужчины. Но, надеемся, что подобные знания вам не пригодятся!
Осложнения
Также РПС может осложниться нарушением ритма сердца, тромбозом и хронической сердечной недостаточностью.
Прогноз
Проблема прогнозирования заключается в том, что постинфарктная стенокардия плохо отвечает на лекарственную терапию и повышает риск повторного развития инфаркта (7% рецидивов среди больных). Поэтому примерно 60% пациентов нуждаются в реваскуляризации миокарда впоследствии.
Если говорить о хирургическом лечении, то примерно у 90% больных отмечается значительное улучшение, а полное выздоровление наступает примерно у 60% пациентов. Летальность от стенокардии крайне низкая — 1%.
Еще больше полезных советов о том, как унять приступ стенокардии, содержится в видео ниже:
Источник: http://gidmed.com/kardiologiya/kardioterapiya/ishemicheskie-bolezni-serdtsa/stenokardiya/rannyaya-postinfarktnaya.html
Постинфарктная стенокардия
Постинфарктная стенокардия – синдром, характеризующийся возникновением ангинозных приступов в период от 24 часов до 2-х недель после развития инфаркта миокарда. Постинфарктная стенокардия сопровождается ощущением давления, тяжести, жжения за грудиной; болью в сердце с иррадиацией в руку, под левую лопатку, в шею. Диагноз постинфарктной стенокардии может быть установлен на основании клинических данных (наличие недавнего инфаркта миокарда), ЭКГ, холтеровского ЭКГ-мониторирования, нагрузочных проб, коронарной ангиографии. В лечении постинфарктной стенокардии используется медикаментозная терапия (β-адреноблокаторы, нитраты, антагонисты кальция, антикоагулянты) и кардиохирургические методы (коронарное шунтирование, баллонная ангиопластика, стентирование).
Постинфарктная (возвратная) стенокардия характеризуется возобновлением или прогрессированием приступов стенокардии в ранние сроки после перенесенного инфаркта миокарда.
Согласно критериям Нью-Йоркской Ассоциации Сердца, сроки возникновения постинфарктной стенокардии составляют от одних суток до двух недель от момента развития инфаркта миокарда; в отечественной кардиологии за соответствующий временной промежуток принят интервал от трех суток до четырех недель включительно.
Постинфарктная стенокардия (наряду с другими клиническими формами стенокардии: впервые возникшей, прогрессирующей и стенокардией Принцметала) относится к нестабильной стенокардии и является ее самым тяжелым вариантом (функциональный класс С по классификации Е.Браунвальда). Постинфарктная стенокардия развивается у 25% больных, госпитализированных по поводу инфаркта миокарда и является значимым риск-фактором возникновения повторного инфаркта, который может стать фатальным.
Постинфарктную стенокардию разделяют на раннюю (возникает в первые 2 недели после инфаркта миокарда) и позднюю (возникает в боле поздний период). Развитие ранней постинфарктной стенокардии увеличивает летальность в течение ближайшего года с 2% до 17-50%.
Постинфарктная стенокардия
В развитии постинфарктной стенокардии играют роль, как общие для любых других типов стенокардии причины, так и специфические факторы. К общим причинам относятся коронарный атеросклероз, гиперлипидемия, ожирение, артериальная гипертония, сахарный диабет, повышенная склонность к тромбообразованию, стрессы.
Специфическими факторами постинфарктной стенокардии выступают: наличие остаточного стеноза венечных артерий после спонтанного или медикаментозного тромболизиса; множественное поражение сосудов сердца; постинфарктная дилатация полости левого желудочка, его систолическая дисфункция; повышение диастолического давления. Постинфарктная стенокардия чаще возникает после инфарктов без подъема ST-сегмента.
Патогенетические механизмы ранней постинфарктной стенокардии включают тяжелое атеросклеротическое поражение венечных артерий, нарушение целостности (расслоение, геморрагии) атеросклеротических бляшек, прогрессирующий стеноз сосудов, которые сопровождаются функциональными сдвигами – коронарным спазмом, нарушением и фибринолиза и гемокоагуляции, повреждением сосудистого эндотелия.
Признаком постинфарктной стенокардии служит возобновление приступов ангинозных болей в сроки от 1-3 суток до 2-4 недель после развития острого инфаркта миокарда.
Боль имеет типичную для стенокардии локализацию (за грудиной) и иррадиацию (в шею, левую руку, по лопатку, в нижнюю челюсть); плохо купируется нитроглицерином, нередко для ее снятия требуется введение анальгетиков, в т. ч. наркотических. Болевые приступы при постинфарктной стенокардии могут возникать как в условиях абсолютного покоя, так и при незначительных психоэмоциональных и физических нагрузках.
Постинфарктная стенокардия характеризуется низким порогом нагрузок, провоцирующих приступ. Иногда приступы стенокардии покоя и напряжения чередуются у одного и того же пациента. Стенокардия напряжения может сопровождаться повышением АД или артериальной гипотонией.
Атипичные случаи постинфарктной стенокардии протекают со слабо выраженным болевым синдромом или полным отсутствием такового. В этом случае ишемии миокарда обычно сопутствуют аритмии и сердечная недостаточность, что является неблагоприятными прогностическими признаками. Постинфарктная стенокардия может осложниться рецидивом инфаркта миокарда.
Диагноз постинфарктной стенокардии подтверждается клинико-лабораторными и инструментальными методами: ЭКГ, УЗИ сердца, суточным мониторированием ЭКГ, коронарографией и др. На электрокардиограмме может регистрироваться депрессия ST-сегмента на 1 и более мм, инверсия зубца Т во время болевого приступа.
Однако элевация ST-сегмента может свидетельствовать как об острой ишемии, так и об изменениях, связанных с недавним инфарктом, что снижает чувствительность электрокардиографической диагностики постинфарктной стенокардии.
Дифференциально-диагностическим признаком рецидива инфаркта миокарда может служить увеличение активности миокардиальной фракции креатинкиназы и тропонина.
С разной степенью чувствительности постинфарктную стенокардию удается выявить с помощью нагрузочных тестов (58%), холтеровского мониторирования (27%), пробы с гипервентиляцией (11%). Для оценки общей и регионарной сократительной функции миокарда левого желудочка проводятся ЭхоКГ и левая вентрикулография.
При проведении коронарографии (КТ-коронарографии, МСКТ-коронарографии) в большинстве случаев обнаруживают стенозы межжелудочковой (передней нисходящей) коронарной артерии; в 8-12% поражение ствола левой венечной артерии. При постинфарктной стенокардии также могут поражаться огибающая и диагональная ветви левой коронарной артерии, правая коронарная артерия; часто встречаются мультисосудистые поражения.
Консервативная терапия при постинфарктной стенокардии направлена на купирование и предупреждение ангинозных приступов, профилактику повторного инфаркта миокарда и его осложнений. Больным назначается постельный или полупостельный режим, полный физический и психический покой, гипокалорийное питание, мониторный контроль.
Медикаментозное лечение постинфарктной стенокардии включает назначение бета-адреноблокаторов (метопролол, пропранолол, атенолол), нитратов (нитросорбид) и антагонистов кальция (нифедипин).
Некоторые кардиологи при выраженном боевом синдроме одновременно назначают внутривенное капельное введение нитроглицерина.
В комплексном лечении постинфарктной стенокардии применяются антитромботические препараты (ацетилсалициловая к-та, тиклопидин), прямые антикоагулянты (гепарин подкожно).
Поскольку постинфарктная стенокардия значительно повышает риск повторной катастрофы, при повторяющихся приступах после выполнения коронарографии решается вопрос о проведении аорто-коронарного шунтирования, чрезкожной тринслюминальной коронарной ангиопластики и стентирования пораженной коронарной артерии. Кардиохирургическое вмешательство позволяет улучшить клиническое состояние и увеличить выживаемость пациентов с постинфарктной стенокардией по сравнению с медикаментозной терапией. Плановое хирургическое лечение обычно проводится через 3–4 недели после инфаркта миокарда.
Ранняя постинфарктная стенокардия является неблагоприятным прогностическим признаком, в несколько раз повышающим риск развития повторного инфаркта и внезапной смерти. Постинфарктная стенокардия плохо поддается медикаментозной терапии, поэтому около 60% пациентов являются кандидатами на операции по реваскуляризации миокарда.
Хирургическое вмешательство позволяет добиться улучшения клинического состояния у 80-90% и исчезновения синдрома постинфарктной стенокардии у 60% больных. Периоперационные инфаркты миокарда развиваются в 5-7% случав, летальность составляет около 1%. В до- и послеоперационном периоде пациентам необходимо динамическое наблюдение кардиохирурга.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_cardiology/post-infarction-stenocardia
Ранняя постинфарктная стенокардия — диагностика и лечение
ОБЪЯВЛЕНИЯ
Главная >> Кардиология
Ранняя постинфарктная стенокардия — клинический синдром, который проявляется ангинозными приступами в состоянии покоя или после лёгкой физической нагрузки в первые две недели после перенесённого острого инфаркта миокарда. Патология возникает в результате несоответствия коронарного кровотока метаболическим потребностям миокарда.
Частота возникновения ранней постинфарктной стенокардии (РПС), по данным разных авторов, варьирует от 15% до 52%. Высокая вариабельность частоты РПС обусловлена, главным образом, неоднородностью групп больных, и зависит от таких факторов, как:
- срок возникновения боли после перенесённого острого инфаркта миокарда (ОИМ);
- применение тромболитической терапии;
- возраст больного;
- наличие первичного или повторного ОИМ, мелкоочагового ОИМ;
- наличие стенокардии в предынфарктном периоде.
Диагноз РПС может быть подтверждён наличием депрессии сегмента ST на 1 мм и более, или инверсией и псевдонормализацией зубца T во время возникновения болевого синдрома, а также повышением активности ферментов.
Признаком РПС является боль в груди, которая возникает при физической активности, стихает в состоянии покоя или после применения нитроглицерина под язык, а также наличие загрудинной боли при обычной физической активности после выписки больного. Боль иррадиирует в типичные для стенокардии области: левую руку, шею, нижнюю челюсть.
Приступ не всегда удаётся купировать нитроглицерином, в некоторых случаях применяют анальгетики, в том числе наркотические.
Сохраняющаяся у некоторых больных элевация сегмента ST может отражать как острые ишемические изменения, так и изменения, обусловленные ОИМ, что может снижать чувствительность ЭКГ. Таким образом, диагностика РПС при помощи электрокардиографии является нецелесообразной.
При нагрузочном тестировании ранняя постинфарктная стенокардия выявляется значительно чаще (у 58% больных), чем при Холтеровском мониторировании (27%) и проведении тестов гипервентиляции (11%) на позднем госпитальном этапе ОИМ.
Низкая частота выявления резидуальной ишемии при Холтеровском мониторировании может быть обусловлена тем, что в грудных отведениях невозможно точно определить ишемию нижних и задних отделов левого желудочка. [1]
Лечение ранней постинфарктной стенокардии
Ранняя постинфарктная стенокардия относится к группе нестабильной стенокардии и требует соответствующего лечения. Задачами лечения ранней постинфарктной стенокардии является купирование болевого синдрома, предупреждение повторных приступов, профилактика развития острого инфаркта миокарда и связанных с ним осложнений.
Рекомендации общего характера:
- постельный или полупостельный режим, строгий постельный режим при продолжающихся болях, левожелудочковой недостаточности, подозрении на инфаркт миокарда, нарушениях ритма, связанных с ишемией миокарда; расширение режима — раннее, после купирования боли и стабилизации состояния, а также в связи с динамикой изменений на ЭКГ;
- питание малокалорийное и уменьшенное по объему до периода стабилизации;
- назначают слабительные средства. [2]
Основу медикаментозного лечения составляют нитраты, бета-блокаторы, антагонисты кальция, аспирин и гепарин. Выбор препаратов определяется клинической ситуацией. В большинстве случаев применяется комбинированная терапия.
Первостепенную роль в комплексном лечении больных с нестабильной стенокардией (НС) игpают антитромботические препараты. Из них препаратом первого ряда является ацетилсалициловая кислота (аспирин). Механизм антитромботического действия аспирина изучен достаточно хорошо.
Ацетилсалициловая кислота необратимо ингибирует циклооксигеназу тромбоцитов и эндотелиальных клеток, подавляя образование тpомбоксана А2 и простациклина. Аспирин применяется при отсутствии противопоказаний.
Использование ацетилсалициловой кислоты ограничивается существенным недостатком препарата — он способен вызывать поражение слизистой оболочки желудка с образованием эрозий и язв.
Препаратами второго ряда для профилактического применения после острой фазы НС (в фазе стабилизации состояния) являются тиклопидин (тиклид, оптерон) и плавикс (клопидогрел). По эффективности эти средства не уступают аспирину, но стоят значительно дороже. [3]
При наличии сердечных болей в момент поступления больному назначается нитроглицерин 0,5 мг под язык, спустя 10-15 минут прием его можно повторить. Из нитратов пролонгированного действия назначают нитросорбид.
Назначаются прямые антикоагулянты — из них препаратом первого ряда является гепарин. Это средство широко применяется в качестве антитромботического препарата при лечении НС и значительно улучшает прогноз болезни.
Механизм антикоагулянтного действия гепарина изучен достаточно хорошо: он основан в первую очередь на его способности связываться с антитромбином III — ингибитором факторов свёртывания крови: тромбина, IXa, Xa, XIa, XIIa, а также некоторыми другими реакциями в системе гемостаза.
При отсутствии противопоказаний назначаются бета-блокаторы — пропраналол, метопролол, атенолол.
Эти препараты способствуют устранению ишемии миокарда, предотвращают резкие гемодинамические изменения, уменьшают повреждения сосудов, тормозят образование липидных бляшек.
Бета-блокаторы назначают при всех формах НС, за исключением изолированной вазоспастической стенокардии и случаев, когда тахикардия обусловлена тяжелой сердечной недостаточностью.
При НС с преимущественно вазоспастическим компонентом, а также при стенокардии, обусловленной нестабильным течением артериальной гипертонии и наличии противопоказаний для бета-блокаторов применяют антагонисты кальция (дилтиаземил или верапамил) в комбинации с нитратами.
При повторяющихся эпизодах НС может назначаться коронарная ангиография, а в последующем баллонная ангиопластика или коронарное шунтирование. Хирургическое лечение, как правило, проводится не ранее чем через 3–4 недели после начала инфаркта миокарда. Однако при тяжёлом течении стенокардии хпроведение операции может быть назначено и в более ранние сроки.
Источники:1. Постинфарктная стенокардия / Бобров В.А., Долженко М.Н., Поташев С.В. — К., 2009, — 100 с.2. Неотложная кардиология / Поздняков Ю.М., Красницкий В.Б., — М.: 1997, — 249 с.3. Антитромботическая терапия нестабильной стенокардии / Гелис Л.Г. Медицинские новости. – 1998. – №6. – С. 12-18.
4. Руководство по кариологии / Н.А. Манак, В.М. Альхимович, В.Н. Гайдук и др.; Сост. и ред. Н.А Манак. — Ми.: Беларусь, 2003. — 624 с.
Источник: http://zalogzdorovya.ru/view_kar.php?id=50
Постинфарктная стенокардия — сроки, причины, симптомы, лечение, ранняя
- Постинфарктная (возвратная) стенокардия – синдром, характеризующийся острым кислородным голоданием мышцы сердца.
- Приступ может появиться в промежутке от 1 до 28 дней после перенесенного инфаркта миокарда в случае, если в области отмирания тканей остались целые мышечные волокна.
- Подобный случай наблюдается у 25% пациентов, перенесших тяжелую форму ишемической болезни, и грозит возникновением повторного инфаркта, который может стать последним.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Особенности заболевания
Во время инфаркта миокарда в поврежденном участке погибают мышечные ткани и нервные окончания. Если волокна остались живыми, появляется постинфарктная стенокардия.
Отличительной чертой этого типа сердечного заболевания является ее появление исключительно после приступа, а также в состоянии покоя.
Гибель работоспособных клеток, уцелевших во время инфаркта, ухудшает сократительные способности сердца и многократно увеличивает риск возникновения повторного острого приступа. Заболевание требует внимательного наблюдения и серьезного подхода к лечению.
Постинфарктная стенокардия (ПС) считается самым тяжелым вариантом среди ее остальных клинических форм (прогрессирующей, однократной и других).
Различают два вида синдрома:
| Ранний | Возникает в первые две недели после приступа. |
| Поздний | Проявляется спустя 2–4 недели после инфаркта. |
Первая форма заболевания считается более опасной, ее развитие увеличивает риск летального исхода в течение года с 2% до 20–50%.
Она также разделяется на две формы:
| Острая | Проявляется внезапно, в течение 2 суток после инфаркта. |
| Хроническая | Продолжается на протяжении длительного периода. |
По статистическим данным, ПС больше подвержены пожилые люди, пересекшие возрастной рубеж в 50 лет.
Причины
Постинфарктная стенокардия развивается в результате определенных предпосылок.
Причины разделяются на основные, характерные для всех типов патологии, и на специфические, свойственные данной форме:
| Общие факторы возникновения ПС |
|
| Специфические причины развития ПС |
|
Патогенетические механизмы ПС включают нарушение целостности атеросклеротических бляшек, прогрессирующий стеноз сосудов и повреждение их эпителия.
Симптомы постинфарктной стенокардии
Во время ПС происходит серьезное поражение венечных артерий, которое сопровождается повреждением внутренней оболочки сосуда, нарушением процесса свертываемости крови и растворения ее сгустков, коронарным спазмом.
У больного наблюдаются следующие симптомы:
- интенсивная боль в сердце, отдающая в руку, шею, под лопатку или нижнюю челюсть;
- чувство тяжести, давления, жжения в груди;
- скачки артериального давления;
- учащение сердцебиения;
- ощущение страха, тревоги;
- тошнота и рвота.
Болевые приступы могут возникать при физических, эмоциональных нагрузках или в условиях абсолютного покоя. Симптом невозможно купировать нитроглицерином, для его устранения необходимо введение анальгетиков, в том числе и наркотических.
Диагностика
В предположении о ПС большое значение отдается анамнестическим сведениям. Предварительный диагноз определяется врачом после выяснения характера боли в груди, ее локализации, продолжительности, природы (при каких обстоятельствах проявляется).
При подозрениях на постинфарктную стенокардию, пациенту назначаются кардиологическое обследование, включающее инструментальные и лабораторные методы:
| ЭКГ | При проведении процедуры в состоянии покоя, выявить ПС удается только в 75% случаев. Исследование может быть как единовременным, так и суточным, то есть на протяжении целого дня. |
| УЗИ | Выявляет изменения в работе сердечной мышцы. |
| Коронарография | Помогает выявить признаки ПС, сосудистые и артериальные поражения. |
| Общие анализы мочи и крови | Позволяют оценить состояние здоровья пациента и выявить сопутствующие заболевания, которые могут провоцировать осложнения. |
| Нагрузочные тесты | Наиболее популярный метод выявления постинфарктной стенокардии. Отсутствующая в покое ишемия проявляется в результате физической нагрузки. |
При проведении проб с нагрузкой необходимо соблюдать меры безопасности и предосторожность — на 1 тыс. подобных тестов приходится 1 случай инфаркта. Возможность проведения испытания определяется врачом в зависимости от состояния пациента.
Лечение
Ранняя ПС относится к группе нестабильной стенокардии, поэтому требует соответствующего подхода в лечении.
Основными задачами являются такие меры, как устранение болевых синдромов, предупреждение приступов, профилактика развития рецидивного инфаркта и связанных с ним осложнений.
Реабилитация предполагает нахождение в стационаре для полного контроля над состоянием пациента и соблюдением рекомендаций врача.
Терапевтическое
Консервативное лечение направлено на предупреждение ангинозных приступов и профилактику инфаркта.
Больному назначаются:
- постельный (или полупостельный) режим;
- диета, которая подразумевает низкокалорийное питание в небольшом объеме;
- слабительные препараты;
- мониторный контроль;
- эмоциональный и физический покой.
Лечение стенокардии после инфаркта предполагает не только снижение активности, но и отказ от вредных привычек. Употребление спиртных напитков и курение при заболеваниях сердца недопустимы.
Медикаментозное
Выбор препаратов при лечении определяется индивидуально, в зависимости от клинической ситуации. Обычно применяется комбинированная терапия.
| Антитромботические лекарства | Аспирин, Тиклопидин, Плавикс. Занимают первостепенное значение в лечении больных. |
| Бета-блокаторы | Метопролол, Атенолол, Пропланолол. Способствуют устранению ишемии миокарда, уменьшают повреждения сосудов. |
| Прямые антикоагулянты | Препараты на основе гепарина. Значительно улучшают прогноз болезни. |
Если присутствуют противопоказания к приему бета-блокаторов, применяются антагонисты кальция (Верапамил, Дилтеазем).
Хирургическое
При повторных приступах постинфарктной стенокардии встает вопрос о кардиологическом вмешательстве. Как правило, операции назначаются не ранее, чем через 3 недели после инфаркта, однако при тяжелом состоянии она осуществляется раньше.
К основным видам хирургических процедур относятся:
- аортокоронарное шунтирование;
- стентирование пораженной коронарной артерии;
- чрезкожная коронарная ангиопластика.
Оперативное вмешательство позволяет улучшить состояние пациентов и значительно снизить риск летального исхода по сравнению с медикаментозным способом
Профилактика
Предупреждающие ПС меры направлены на восстановление здоровья и жизненного тонуса человека, устранение факторов риска развития стенокардии.
Профилактические меры включают в себя:
- ограничения в питании, здоровая пища;
- подвижный образ жизни;
- умеренные занятия спортом;
- отказ от алкоголя и курения;
- наблюдение за артериальным давлением и уровнем сахара в крови;
- эмоциональное спокойствие, избегание стрессовых ситуаций.
За развитием сердечно-сосудистых заболеваний необходимо следить. Для этого следует регулярно посещать кардиолога и наблюдать за общим состоянием здоровья.
Первая помощь
Первостепенная роль при неотложных мерах отдается снятию болевого синдрома. Терпеть дискомфорт нельзя, так как развитие стенокардии пагубно влияет на сердце, буквально разрушая его.
Порядок оказания первой помощи:
- Принять Нитроглицерин (либо другой препарат, назначенный врачом в индивидуальном порядке).
- Лечь или сесть, обеспечить физический и эмоциональный покой.
- Расслабиться и отдохнуть.
Если спустя несколько минут боль не проходит, необходимо вызвать врача. Отсутствие улучшения состояния указывает на развитие осложнений, требующих срочной госпитализации больного.
Вероятные осложнения
Любые отклонения в работе сердечно-сосудистой системы опасны для здоровья человека.
Возможно развитие таких осложнений, как:
Все эти заболевания представляют угрозу жизни, причем лечение и прием самых дорогостоящих препаратов не гарантируют успешного результата. По этой причине важно ранее выявление патологий и своевременное принятие мер до развития осложнений.
Прогноз
Постинфарктная стенокардия – неблагоприятный прогнозирующий признак, повышающий риск развития повторного инфаркта и внезапного летального исхода в несколько раз. Так как заболевание плохо поддается консервативной и медикаментозной терапии, в более чем половине случаев встает вопрос об операции по реваскуляризации миокарда.
Стенокардия после инфаркта и стентирования (или ангиопластики) развивается значительно реже. Радикальные меры позволяют добиться улучшения состояния у 80–90% больных и исчезновения ПС у 60% из них.
При этом инфаркт наблюдается только в 6% случаев, а летальный исход в 1%. До проведения операции и после нее пациент нуждается в регулярном наблюдении у кардиохирурга.
Источник: http://serdce.hvatit-bolet.ru/postinfarktnaja-stenokardija.html
Раннее осложнение — постинфарктная стенокардия
Если возобновление ишемических сердечных болей произошло в интервал от суток до 15 — 29 дней после формирования инфаркта, то ставится диагноз постинфарктной стенокардии.
Приступы бывают типичными или атипичными, поэтому для диагностики проводится инструментальное исследование, включающее мониторинг ЭКГ, тесты с нагрузкой, ангиографию.
Назначается лекарственная терапия и хирургические методы восстановления кровотока в миокарде.
Причины постинфарктной стенокардии
Как и любая ишемия миокарда, стенокардия в постинфарктном периоде развивается при наличии атеросклеротических изменений артерий сердца.
В группе риска находятся пациенты с избыточной массой тела, высоким артериальным давлением крови и склонностью к образованию тромбов.
Наследственная предрасположенность, сахарный диабет, курение и повышенный холестерин крови также способствуют нарушению коронарного кровотока.
Наряду с этим, после возникновения очага некроза в сердечной мышце появляются и специфичные причины:
- остаточное сужение артерий после самопроизвольного или лекарственного растворения тромба;
- наличие холестериновых бляшек в нескольких венечных сосудах;
- расширение левого желудочка с ослаблением мышечного слоя;
- высокий уровень диастолического давления.
На тканевом уровне развитие заболевания проявляется в виде распространенного атеросклероза, расслоения тромба, сужения просвета артерий, повреждения их внутренней оболочки.
Рекомендуем прочитать статью о нестабильной стенокардии. Из нее вы узнаете о причинах и симптомах патологии, постановке диагноза, методах лечения и профилактики.
А здесь подробнее о лечении стенокардии напряжения.
Классификация и сроки возникновения
Данная патология, вместе с возникшей впервые, имеющей прогрессирующее течение и особой формой Принцметала, включена в тип нестабильной стенокардии. Это означает, что все эти варианты относятся к самому тяжелому течению болезни. Их рассматривают как прямую угрозу инфаркта.
Ранняя, поздняя
Если повторные приступы ишемической боли в сердце возникают у пациента на протяжении первых двух недель, то такую форму стенокардии называют ранней. Она наиболее опасна в отношении повторного инфаркта и летального исхода.
В период от 15 до 30 дней диагностируют позднюю постинфарктную форму, ее развитие затягивает процессы восстановления миокарда, но риск для жизни меньше.
Острая, хроническая
Ранняя стенокардия может быть острой – приступы начинаются внезапно на первый или второй день после инфаркта. При хронической разновидности проявления гипоксии миокарда нарастают постепенно, но прогрессируют непрерывно.
Симптомы постинфарктной стенокардии напряжения
Болевой приступ при этом заболевании называют ангинозным. Этот термин происходит от латинского слова «анго», он означает сжимать, душить. Такие ощущения (сжатия, сдавления) чаще всего отмечают пациенты со стенокардией.
Характеристики ангинозной боли:
- локализована за грудиной;
- может распространиться под лопатку, в область шеи;
- отмечается в левой руке или нижнечелюстной зоне;
- Нитроглицерин практически не действует;
- для ликвидации приступа требуются наркотические средства.
В отличие от классической стенокардии, боли начинаются в состоянии покоя либо при самой незначительной нагрузке (повороте в кровати, вставании на ноги). Иногда приступы у одного больного чередуются – после возникновения в покое развиваются при напряжении и наоборот. Заболевание может протекать как с высоким, так и пониженным давлением крови.
Неблагоприятной формой считается атипичная, или безболевая. Ее провоцирует разрушение нервных волокон в миокарде. Такие случаи встречаются при сахарном диабете, кардиосклерозе. Ее обнаружение сложнее, чем при болезни с характерными проявлениями, так как вместо боли прогрессирует аритмия и недостаточность кровообращения.
Смотрите на видео о стенокардии, ее симптомах и лечении:
Методы диагностики
Для обнаружения постинфарктной стенокардии используются методы лабораторного и инструментального обследования. ЭКГ не всегда помогает в постановке диагноза, так как у пациентов уже имеется изменение ST-сегмента, при наложении стенокардии он чаще снижается, в момент боли имеется изменения Т.
Более точная информация может быть получена при мониторировании ЭКГ по Холтеру, пробы с гипервентиляцией. Нагрузочные тесты используют с осторожностью, преимущественно используют фармакологические варианты.
УЗИ сердца может назначаться, если есть предыдущие изображения для сравнения. Таким образом можно увидеть нарушение сокращения участка миокарда левого желудочка, который ранее не был выявлен. Томография по методике КТ или МРТ показывает сужения коронарных артерий, позволяет обнаружить локализацию и размеры зоны ишемии. Ее проводят вместе с контрастированием сосудов.
Для проведения дифференциальной диагностики информативным считается анализ крови на активность креатинфосфокиназы и тропонина. Эти тесты могут выявить рецидив инфаркта сердечной мышцы.
Лечение стенокардии
Целью терапии является профилактика последующих приступов сердечной боли, снижение риска рецидива инфаркта и осложнений. Пациенты находятся на строгом постельном или полупостельном режиме, показан эмоциональный и физический покой. Рацион питания должен быть легким, низкокалорийным. Проводится постоянный контроль гемодинамических показателей.
Медикаментозное
Консервативная терапия включает препараты следующих фармакологических групп:
- бета-блокаторы – Корвитол, Атенобене;
- нитраты – Изокет, Нитроглицерин (введение в вену);
- блокаторы медленных кальциевых каналов – Адалат, Коринфар ретард;
- разжижающие кровь – Аспирин, Ипатон, Гепарин.
Хирургическое
Для улучшения состояния больных с постинфарктной стенокардией нужно определить показания к проведению оперативного лечения. Реваскуляризация миокарда имеет преимущества перед медикаментозной терапий, так как значительно снижает риск повторной острой ишемии, повышает шансы на выживание и повышение качества жизни.
Как правило, хирургическое вмешательство при плановом проведении назначается через 20 — 30 дней после инфаркта. Оно может быть в виде:
- аортокоронарного шунтирования;
- установки стента методом коронарной ангиопластики.
Прогноз для больного
Возобновление приступов стенокардии, особенно в раннем постинфарктном периоде, считается признаком, который в разы увеличивает риск формирования повторного острого нарушения коронарного кровообращения в виде инфаркта и внезапной остановки сокращений сердца.
Это состояние чаще всего слабо поддается консервативному медикаментозному лечению. Поэтому больным показана операция по восстановлению кровотока.
После хирургического вмешательства положительные результаты отмечены почти у 90% пациентов, в большинстве случаев приступы исчезают на длительное время. Благоприятный прогноз отмечается при соблюдении рекомендаций об отказе от вредных привычек, нормализации питания, проведения реабилитации с восстановлением и поддержанием физической активности.
Рекомендуем прочитать статью о том, как снять приступ стенокардии. Из нее вы узнаете о стабильной стенокардии, способах снятия приступа, редких формах стенокардии и других причинах боли в груди.
А здесь подробнее о диабете при стенокардии.
Постинфарктная стенокардия увеличивает шанс на формирование повторного инфаркта сердечной мышцы. Ее возникновение связано с типичными факторами риска и появлением специфичных нарушений коронарного кровотока после некроза миокарда.
Приступы могут быть похожи на типичные ангинозные, или иметь безболевое течение в виде нарушения ритма, недостаточности кровообращения. Для лечения используют медикаменты, но более эффективны хирургические методы реваскуляризации миокарда.
Источник: http://CardioBook.ru/postinfarktnaya-stenokardiya/
Нестабильная стенокардия (I20.0) > Справочник заболеваний MedElement > MedElement
Главная цель терапии – это профилактика развития крупноочагового инфаркта миокарда.
Все больные нестабильной стенокардией нуждаются в госпитализации в палаты (блоки) интенсивной терапии. При необходимости проводится оксигенотерапия. Желательно поддержание систолического АД на уровне 100 – 120 мм.рт.ст. (исключая лиц с предсуществующей артериальной гипертензией), а частоты сердечных сокращений – ниже 60 в минуту.
Для определения тактики ведения больного с каким-либо вариантом НС принципиальным является наличие или отсутствие подъема / депрессии сегмента ST при первичном обследовании.
Подъем сегмента ST (или развивитие острой (свежей) блокады левой ножки пучка Гиса) отражает терминальные этапы развития коронарного тромбоза – формирование фибринового тромба с трансмуральным повреждением миокарда, – что расценивается как показание к немедленному введению тромболитиков или экстренной коронарной ангиопластики. Лица с нестабильной стенокардией / острым коронарным синдромом без подъема сегмента ST (without ST-elevation) не нуждаются в проведении тромболизиса ввиду его низкой эффективности.
В лечении НС используются следующие группы препаратов:
Нитраты
При нестабильной стенокардии нитраты относятся к антиангинальным препаратам первой линии. Целесообразны сублингвальное или трансдермальное назначение препаратов нитроглицерина.
Параллельно обеспечивается внутривенная инфузия нитратов (0,01% раствор нитроглицерина – перлинганит, 0,01% раствор изосорбита динитрата – изокет и пр.
; начальная доза соответствует 5-10-15 мкг/минуту; в дальнейшем каждые 5-10 минут дозу увеличивают на 10-15 мкг/минуту до максимально переносимой, не позволяя систолическому АД опуститься ниже 90 мм.рт.ст. при частоте пульса не выше 100 ударов в минуту) и гепарина.
Антикоагулянты, антиагреганты.
Назначается аспирин, а если симптоматика сохраняется более 24 часов или имеет тенденцию к возврату, применяют гепарин в течение, как минимум, двух суток.
Первоначальная разовая доза аспирина составляет 325 мг в виде суспензии для возможно более ранней реализации антитромбоцитарного эффекта, который разовьется спустя 10-15 минут; со следующих суток аспирин принимается по 75 — 100 мг однократно после еды. Раннее применение препарата снижает риск инфаркта миокарда. Использование аспирина при нестабильной стенокардии сопровождается почти двукратным снижением смертности (внезапных смертей) и частоты развития инфаркта миокарда.
Антитромбоцитарное действие аспирина усиливает группа тиенопиридинов (клопидогрель, тиклопидин). Аспирин и клопидогрель входят в двойную антиагрегантную терапию при остром коронарном синдроме и значительно улучшают прогноз.
При невозможности назначить аспирина (наличие пептической язвы) используют клопидогрель (плавикс, зилт) по 75 мг 1 раз в сутки или тиклопидин (тиклид)по 500 мг в сутки.
Клопидогрель (плавикс, зилт) – вначале назначается нагрузочная доза – 300 мг (4 таблетки), а далее – 75 мг 1 раз в сутки.
Тиклопидин (тиклид) – дозировки – 0,25 г 1 – 2 раза в день, что по антиагрегантному действию сопоставимо с активностью стандартных доз аспирина. Нужно учитывать, что эффект тиклопидина развивается гораздо позже (через 1 – 2 суток, что требует обязательного использования гепарина в ранние сроки терапии нестабильной стенокардии), а стоимость – несоизмеримо выше, чем аспирина.
Гепарин показан лицам с высоким и промежуточным риском; дебют терапии – со струйного введения препарата (расчет – 80 ЕД (МЕ) на 1 кг массы тела – примерно 5000 ЕД (1 мл) на 70 кг массы тела), затем – 1000-1300 ЕД/час под контролем активированного частичного тромбопластинового времени (каждые 6 часов), добиваясь увеличения показателя в 1,5-2,5 раза от исходного в двух последовательных анализах (далее контроль показателя проводится 1 раз в сутки). Непрерывная инфузия гепарина занимает 48-72 часов; общая продолжительность инфузии – 3-6 суток; отмена – постепенно.
При невозможности непрерывной инфузии гепарина используется его введение под кожу живота 4 раза в сутки, что несколько менее действенно.
Для снижения риска возможных осложнений терапия гепарином должна проводится под лабораторным контролем.
Определяют: активированное частичное тромбопластиновое время (каждые 6 часов), уровень тромбоцитов, уровень антитромбина III, уровень гепарина (по анти-Ха активности), уровень гемоглобина/гематокрита.
Классическая оценка времени свертывания (или кровотечения) недостаточно информативна и часто «запаздывает» по отношению к манифестации осложнений.
Перспективным классом в лечении нестабильной стенокардии считают низкомолекулярные гепарины – продукты энзимной или химической деполимеризации привычного гепарина:
— надропарин (фраксипарин) – в 1 мл раствора для инъекций находится 25000 ЕД надропарина кальция; в каждом шприце содержится разовая доза препарата – 0,3 мл; применяется 1 – 2 раза в сутки; при передозировке, проявляющейся повышенной кровоточивостью, рекомендуется использование протамина сульфата или гидрохлорида, 0,6 мл которого нейтрализуют 0,1 мл фраксипарина; рекомендуемая продолжительность терапии фраксипарином больных с острым коронарным синдромом – 6 дней; расчет дозы – 0,1 мл на 10 кг массы тела; контроля гемостазиологических показателей не требуется кардиологических школ рекомендуют проводить лечение под контролем тромбоцитов);
— эноксапарин (клексан) – 1 мл раствора для инъекций содержит 0,1 мг эноксапарината натрия; в упаковке – 2 шприца с 0,2, 0,4 или 0,8 мл раствора; при передозировке 1 мг протамина нейтрализует 1 мг клексана);
— дальтепарин (фрагмин), адрипарин (нормифло), ревипарин (кливарин), тинзапарин (логипарин).
В качестве дополнительного метода у лиц с нестабильной стенокардией используется назначение нового класса антитромбоцитарных агентов – моноклональных антител к гликопротеиновым рецепторам тромбоцитов IIбета/IIIα:
— Для внутривенного введения: Рео-Про, ламифибан, тирофибан, интегрелин. Эти препараты препятствуют конечным стадиям агрегации тромбоцитов независимо от индуцировавшей ее причины.
Блокаторы тромбоцитарных гликопротеиновых рецепторов IIбета/IIIальфа вводятся внутривенно, обеспечивая немедленный антитромбоцитарный эффект, быстро исчезающий после завершения инфузии, однако целесообразность их использования пока не получила отражения в международных протоколах курации больных.
— Для приема внутрь: ксемилофибан, лефрадафибан, орбофибан.
Бета-блокаторы.
Бета-блокаторы при нестабильной стенокардии также относят к группе основных препаратов (учитывать противопоказания!).
Цель экстренной терапии бета-блокаторами – снижение числа сердечных сокращений до 60 – 70 в минуту.
У большинства больных эффективны оральные формы, хотя допустимо и использование метопролола (три дозы по 5 мг) или эсмолола (500 мг/кг, затем вводится поддерживающая доза 50 – 200 мг/кг/минуту) у пациентов с нестабильными гемодинамическими параметрами. Пероральные дозы бета-блокаторов под контролем АД следует прогрессивно увеличивать.
Противопоказания к насыщению бета-блокаторами: длительность интервала PQ > 0,24 секунд; брадикардия с ЧСС < 60 в минуту; уровень систолического давления ниже 90 мм.рт.ст.; левожелудочковая или застойная сердечная недостаточность; наличие бронхиальной обструкции.
Антагонисты кальциевых каналов.
Антагонисты кальциевых каналов могут назначаться при нестабильной стенокардии у больных с сохраняющейся после назначения адекватных доз нитратов и бета-блокаторов симптоматикой, или у тех, кому нельзя рекомендовать две эти группы средств (из-за противопоказаний). При отсутствии в лечебной программе бета-блокаторов и наличии нитратов предпочтение отдается дилтиазему или верапамилу, так как нифедипин и другие дигидропиридины могут провоцировать рефлекторную тахикардию или гипотензию.
Вначале назначаются минимальные дозы антагонистов кальциевых каналов, в дальнейшем доза увеличивается.
Хирургическое лечение
Более чем у 90% пациентов удается купировать ангинозную боль посредством перечисленных выше назначений. Сохранение эпизодов ишемии на фоне адекватной медикаментозной терапии является показанием к ранним коронарной ангиографии и реваскуляризации.
Выполнение этих процедур не ведет к уменьшению смертности или развития инфаркт миокарда в сравнении с больными, получающими только фармпрепараты, однако большинство последних в дальнейшем все-таки нуждаются в выполнении реваскуляризации из-за возврата ангинозной симптоматики.
Коронарная ангиография
При нестабильной стенокардии у 10—20% больных обнаруживаются неизмененные коронарные артерии или незначимые стенозы (< 50% диаметра), у 30—35% — поражение одного сосуда, у 25—30% — двух сосудов, у 20—25% — трех сосудов, у 5—10% — поражение ствола левой коронарной артерии.
Если коронарная ангиография не проводилась, обязательно проводят нагрузочную пробу. При появлении обратимых дефектов накопления или нарушений локальной сократимости при проведении нагрузочных проб показана коронарная ангиография.
- Проведение коронарной ангиографии всем больным с нестабильной стенокардией оправдано, однако заведомо нужна она только больным высокого риска.
- Показания к коронарной ангиографии при нестабильной стенокардии
| Коронарная ангиопластика или шунтирование в прошлом |
| Сердечная недостаточность |
| Систолическая дисфункция левого желудочка (фракция выброса < 50%) |
| Угрожающие жизни желудочковые аритмии |
| Продолжающаяся или рецидивирующая ишемия |
| Признаки обширной ишемии по данным неинвазивных исследований |
| Признаки обширной ишемии по данным неинвазивных исследований |
| Значимое поражение клапанов (митральная недостаточность, аортальный стеноз) |
- При наличии этих показаний ранняя коронарная ангиография рекомендуется независимо от эффективности медикаментозного лечения.
- Остальных больных можно лечить исключительно медикаментозно.
Показания к операции АКШ
1. Сужение просвета левой главной КА более чем на 50% или значительное (>70%) поражение трех КА со сниженной функцией левого желудочка (фракция изгнания менее 0,50);
2. Поражение двух КА с субтотальным (>90%) стенозированием проксимальных отделов передней межжелудочковой артерии и сниженной функцией левого желудочка.
Считать показанной срочную реваскуляризацию (АКШ или ангиопластику) пациентам со значительным поражением КА, если у них имеется:
— недостаточная стабилизация на медикаментозном лечении; — рецидивирование стенокардии/ишемии в покое или при низком уровне активности;
— ишемия, сопровождаемая симптомами застойной сердечной недостаточности, появлением ритма галопа или усилением митральной регургитации.
Внутриаортальная баллонная контрпульсация (ВАБК)
При нестабильной стенокардии, не поддающейся медикаментозному лечению, можно использовать внутриаортальную баллонную контрпульсацию.
Она снижает потребность миокарда в кислороде и увеличивает перфузионное давление в коронарных артериях и за счет этого иногда мгновенно прекращает стенокардию и устраняет ишемические изменения ЭКГ.
Однако внутриаортальная баллонная контрапульсация у таких больных должна использоваться только в качестве переходного этапа на пути к реваскуляризации.
Источник: https://diseases.medelement.com/disease/3772