Распространенность сердечных заболеваний в наше время стремительно растет. Все больше людей обращаются с жалобами к врачам на боли в области сердца. Не редко во время обследования диагностируются заболевания, которые являются следствием других заболеваний.
Изменения структуры и функций сердечной мышцы, которые являются следствием основных первичных болезней, называются вторичной кардиомиопатией (далее — ВКМП). Это заболевание характерно не только для пожилых людей.
Нередко его диагностируют у детей, молодых людей и представителей среднего возраста.
Хотя, следует отметить, что вторичная кардиомиопатия встречается не очень часто, и является следствием воздействия на сердце и сосуды других болезней сердца.
Что понимают под вторичной кардиомиопатией?
ВМКП — это такие разновидности кардиомиопатий, при которых миокард вовлекается в уже существующий в организме процесс патологических изменений. Это происходит в пределах определенного спектра часто диагностирующихся мультиорганных болезней.
Под данным термином сгруппированы патологии миокарда гетерогенного характера. Данная болезнь вызвана проблемами с осуществлением в организме физических, химических, биологических процессов метаболизма.
Вторичная кардиомиопатия что это такое? Если в организме есть конкретная патология, на ее фоне может развиваться ВКМП. Вторичную кардиомиопатию вызывают болезни системного характера, очаги которых находятся в других органах. При этом заболевании нарушается сократительная возможность миокарда. При этом больному становится:
Настолько интенсивно будут выражены симптомы болезни, зависит от того, как сильно повреждена сердечная мышца.
Кардиомиопатия является распространенной болезнью, ее диагностируют у трех человек на 1000 населения.
Для достижения терапевтического эффекта вторичная кардиомиопатия, причины которой выяснены, должна лечиться не сама по себе. Если, к примеру, ее причиной были заболевания желудочно-кишечного тракта, лечение нужно начинать именно с них.
Признаки вторичной кардиомиопатии
Развитие дистрофии миокарда у детей
- вегетативного характера;
- дисметаболических;
- врожденных или приобретенных;
- электролитных;
- нейрогуморальных.
Ребенок может заболеть данной патологией в любом возрасте. Не исключение и новорожденные младенцы, которые могут заразиться внутриутробной инфекцией, перинатальной энцефалопатией, синдромом «дезадаптации» центральной нервной системы или сердечно-сосудистой, развившемся при родовом стрессе и гипоксии.
Поражение сердца невоспалительного характера у детей возникает по разным причинам, и может повлиять на развитие болезней других органов.
В других возрастных группах детей дистрофия миокарда может развиваться по причине:
- частых простуд;
- хронических инфекций носоглотки;
- заболеваний крови;
- гиподинамии;
- перенесенного миокардита;
- перегрузок физического характера.
Вторичная кардиомиопатия у детей может развиваться от ожирения.
- жалобы ребенка на боль в области груди;
- сердцебиение малыша стало более частым;
- появилась синюшность или бледность вокруг рта;
- ребенок апатичен, вял, страдает одышкой, также и во время ходьбы;
- болезни участились, появился кашель, не имеющий причин;
- ребенок падает в обмороки.
Эти симптомы могут быть сигналом различных болезней, не только вторичной кардиомиопатии. Только проведение диагностических мероприятий (ЭКГ, УЗИ сердца), обследование у профильных специалистов поможет поставить точный диагноз.
Если не проводить необходимое лечение, в организме образуется дефицит калия. Это может стать причиной как обратимых, так и необратимых изменений миокарда. Может развиваться рубцевание и некоронарогенный кардиосклероз.
Причины вторичных кардиомиопатий
Причины кардиомиопатии (первичные заболевания)
Данная болезнь часто вызвана причинами:
- сильнодействующими лекарствами;
- алкогольной интоксикацией;
- наркотической передозировкой;
- сахарным диабетом;
- трихинелезом;
- различными вирусами;
- мукополисахаридозом;
- подагрой;
- панкреатитом;
- лейкемией;
- миопатией;
- циррозом печени;
- гиперпаратиреозом;
- синдромом мальабсорбции;
- саркоидозом.
Какими симптомами проявляется?
Проявляется ВКМП разлитыми ноющими болями в области сердца. Они утихают без применения коронаролитиков. У больного нарушается ритм сердца, также его мучают:
- одышки;
- периферическая отечность;
- слабость.
Вторичная гипертрофическая кардиомиопатия является первичным изолированным поражением миокарда. Наиболее часто происходит гипертрофия левого желудочка, реже — правого, в то время как их полости имеют нормальный объем.
Клиника:
- боль в груди;
- нарушен ритм;
- синкопальное состояние;
- возможна внезапная смерть больного;
- сердечная недостаточность;
- приступы стенокардии;
- сердечная астма;
- одышка даже в спокойном состоянии;
- рубцевание ткани миокарда;
- обморочные состояния;
- головокружения;
- эндокардит;
- внезапная закупорка сосуда тромбом.
Симптомы и признаки различных видов кардиомиопатй
Способы лечения
Для повышения эффективности оздоровительных процедур необходимо консультироваться с разнопрофильными специалистами, потому что клинические проявления этого заболевания довольно разнообразные.
- активаторов миокардиального метаболизма;
- витаминов группы В;
- β-адреноблакаторов;
- противоаритмических средств;
- антикоагулянтов;
- солей калия;
- сердечных гликозидов;
Если состояние больного угрожает его жизни, ритмы сердца нарушены, рекомендовано имплантировать электрокардиостимулятор, кардиовертер-дефибриллятор.
В самых сложных и запущенных случаях может потребоваться пересадка сердца.
Прогноз
Прогноз ВКМП неблагоприятен и зависит от того, как протекает первичная болезнь, и степени тяжести осложнений, связанных с работой сердца. Трудоспособность больных с таким диагнозом нарушена.
Вторичная кардиомиопатия как причина смерти
Вторичная кардиомиопатия — причина смерти многих пациентов, болеющих этим заболеванием. При этом развиваются патологии, растет риск появления множественных осложнений, способных стать причиной смерти больного. Осложнения, которые могут привести к смерти:
- сердечный инфаркт;
- недостаточность миокарда;
- аритмии;
- отек легких;
- тромбоэмболии.
Источник: https://cardiolog.online/serdce/kardiomiopatiya/vtorichnaya.html
Вторичная кардиомиопатия: причины, симптомы, лечение, причина смерти
Вторичная кардиомиопатия является симптоматической патологией сердца, развитие которой связано с системными патологиями органов и систем. Проблема значительно ухудшается качество жизни человека и требует лечения. В некоторых случаях может стать причиной осложнений, несовместимых с жизнью. Терапия заключается в устранении основного заболевания.
Что собой представляет
Все кардиомиопатии сопровождаются дистрофическими изменениями в сердечной мышце. Это состояние не связано с ишемическими нарушениями, легочной и артериальной гипертензией, пороками сердца и другими кардиальными патологиями.
Существуют первичные и вторичные кардиомиопатии. Первый вариант связан с нарушением сократительной способности сердца в связи с дистрофией миокарда.
Вторичная форма болезни всегда вызывается генерализованными системными заболеваниями.
Классификация
С учетом того, под влиянием каких факторов была повреждена сердечная мышца, вторичные кардиомиопатии могут быть:
- Алкогольными. Проблема возникает, когда миокард длительное время находится под воздействием этилового спирта. Такой диагноз чаще ставят мужчинам, страдающим алкогольной зависимостью. При этом меняется внешний вид сердца. Оно окрашивается в желтый оттенок.
- Токсическими и медикаментозными. Если произошло отравление мышьяком, кобальтом, литием и другими химическими элементами, толща миокарда покрывается микроскопическими разрывами, которые постепенно воспаляются.
- Метаболическими. Эта проблема связана с нарушениями в обменных процессах. Она развивается при пониженной или повышенной выработке гормонов щитовидной железой, при недостатке или избытке калия, при гликогенозе, остром дефиците тиамина и других важных компонентов.
- Вызванными патологиями пищеварительной системы. Системные сбои в органах пищеварения способствуют нарушению работы сердца. Это происходит при циррозе печени, нарушенном всасывании у людей с панкреатитом и при других состояниях.
- Связанными с патологиями соединительной ткани. Развитию кардиомиопатии способствуют изменения, возникающие при артрозе, красной волчанке, узелковом периартериитом. Они вызывают некроз в микроскопических волокнах сердечной мышцы. Очень часто болезнь следует за псориазом, склеродермией, дерматомиозитом.
- Вызванными нервно-мышечными заболеваниями вроде дистрофий и атаксий.
- Вирусными и инфекционными. Когда в организм проникают патогенные микроорганизмы, вирусы и паразиты, функции многих систем нарушаются. Это создает благоприятные условия для развития различных болезней, в том числе и кардиомиопатии.
- Связанными с онкологическими болезнями. Данное состояние развивается во время карциноматоза. В сердечной мышце при этом скапливаются несвойственные вещества, вроде лимфы и других биологических жидкостей. Это способствует развитию дистрофических изменений.
- Климактерическими. В связи с возрастными изменениями происходит ухудшение функционального состояния сердечной мышцы. Климактерическую форму кардиомиопатии связывают с периодом климакса у женщин.
Причины развития
Вторичная кардиомиопатия – это состояние, развивающееся в качестве осложнения, когда в организме происходят гормональные, метаболические и физико-химические изменения.
Болезнь может возникнуть, только если есть патология, способствующая ей. Как самостоятельное заболевание вторичную кардиомиопатию не классифицируют.
Существует множество предрасполагающих факторов:
- сердечная мышца повреждается при воздействии на организм химических веществ или продуктов жизнедеятельности бактерий;
- нарушения обменных процессов и гормональный дисбаланс;
- недостаточное поступление в организм определенных полезных компонентов;
- наличие патологических процессов в железах внутренней секреции, пищеварительной или нервно-мышечной системах.
Заболевание может встречаться и у новорожденных при наличии внутриутробных пороков развития.
Чтобы определить курс лечения, необходимо сначала выявить основную проблему, вызвавшую кардиомиопатию.
Проявления
- Клиническая картина при кардиомиопатии характеризуется появлением ноющих болей в грудной клетке при отсутствии физической и эмоциональной нагрузки.
- Самочувствие чаще всего нормализуется само по себе, поэтому большинство больных не обращают внимания на эти сигналы о нарушении сократительных способностей сердечной мышцы.
- С развитием патологического процесса кардиомиопатия вторичная дополняется новыми симптомами.
- Какими будут клинические проявления, зависит от основной болезни. Чаще всего при кардиомиопатии:
- кружится голова и ощущается слабость;
- нарушается частота и ритм сокращений сердца;
- отекают ноги и лицо;
- беспокоит одышка.
Также встречаются и другие признаки болезни:
- Алкогольная форма сопровождается усиленным потоотделением, нарушениями сна в результате удушья, нетипичным похудением или набором веса, дрожью рук, пожелтением склер глаз.
- Метаболическая форма проявляется тревогой, гипергидрозом, сухостью в ротовой полости, болезненными ощущениями в эпигастральной области, аритмией и бессонницей. При этом также беспокоят приступы ноющих и колющих болей в области сердца.
- Климактерическую кардиомиопатию характеризует наличие перепадов настроения, чувства подавленности, нарушений сна, сухости слизистых оболочек, болей в груди, нарушения показателей давления в систолу и диастолу.
Также читают: Как лечить гипертрофию левого желудочка
Гораздо труднее заметить развитие болезни у детей. В большинстве случаев они не ощущают никаких симптомов.
Постановка диагноза
Первичные и вторичные кардиомиопатии требуют тщательной диагностики. Даже если присутствует ярко выраженная клиническая картина, точно подтвердить проблему можно только после ряда исследований.
Сначала врач проводит осмотр и опрашивает пациента на предмет жалоб. После этого прослушивают сердце и легкие, измеряют пульс и давление, подбирают необходимые диагностические процедуры.
Обычно назначают:
- ультразвуковое исследование сердца и электрокардиографию;
- рентгенографию грудной клетки;
- общее и биохимическое исследование крови;
- велоэргометрию;
- ритмокардиографию.
С помощью этих процедур можно точно установить наличие изменений в сердечной мышце.
Лечение
Определенного метода, который мог бы устранить вторичную кардиомиопатию, нет. Подбирают терапевтические мероприятия для того, чтобы:
- привести в норму обменные процессы во всем организме и в том числе в миокарде;
- увеличить сердечный выброс;
- предотвратить дальнейшее развитие патологического процесса.
- Подобрать эффективный вариант лечения можно только после определения основного источника проблемы.
- В случае развития заболевания при нарушениях работы пищеварительной системы, проводят терапию этих органов, а не сердца.
- При ярко выраженных симптомах кардиомиопатии назначают препараты для укрепления сердечной мышцы, устранения аритмии, нормализации тока крови. Этого добиваются с помощью:
- антикоагулянтов;
- сердечных глюкозидов;
- бета-адреноблокаторов;
- противоаритмических препаратов;
- средств для нормализации выработки гормонов в случае тиреотоксикоза;
- витаминов группы В;
- препаратов для восстановления обменных процессов в самой сердечной мышце;
- средств, в составе которых есть калий и магний.
Если восстановить нарушения сокращений сердца с применением лекарственных средств не получается, а миокард ослаб и не в состоянии обеспечить организм необходимым количеством крови за одно сокращение, прибегают к установке кардиостимулятора.
На весь период лечения больные должны отказаться от употребления спиртных напитков, особенно, в случае с алкогольной кардиомиопатией. Также нужно исключить курение, вредную пищу, стрессы.
Больные должны составить правильный рацион, который сможет обеспечить организм всеми необходимыми питательными компонентами, витаминами и минералами.
Последствия и прогноз
Составить прогноз по поводу течения вторичной кардиомиопатии можно, с учетом формы и стадии развития основного заболевания. Обычно при такой болезни нарушается привычный образ жизни человека. Но благодаря отказу от вредных привычек, составлению правильного курса лечения и соблюдению рекомендаций врача можно добиться снижения риска развития осложнений.
Причины смерти при вторичной кардиомиопатии заключается в тромбоэмболии, фибрилляции желудочков, сердечно-сосудистой недостаточности.
Особенности заболевания у детей и подростков
Подобные патологические состояния в детском возрасте встречаются все чаще. Обычно развитие вторичной формы кардиомиопатии у детей происходит:
- если длительное время протекает заболевание инфекционно-воспалительного характера;
- при нарушении функционирования вегетативной нервной системы;
- если в семье и окружающей среде отсутствует благоприятная обстановка;
- если ребенок неполноценно питается, ведет малоподвижный образ жизни, не соблюдает правила гигиены.
У взрослых болезнь выявить легче, но у детей она долго может протекать в скрытой форме. Поэтому родителям рекомендуют внимательно относиться к состоянию ребенка и в случае ухудшения провести обследование. Консультация врача нужна:
- если ребенок периодически теряет сознание;
- посинел или побледнел участок носогубного треугольника;
- даже во время незначительных физических нагрузок возникают трудности с дыханием;
- ребенок не хочет играть, ощущает апатию и требует, чтобы его никто не беспокоил;
- беспричинно кашляет и усилилось потоотделение.
Эти проявления часто путают с другими заболеваниями, поэтому при их появлении нужно сразу же посетить педиатра. Он проведет осмотр и подберет диагностические методики для определения истинных причин плохого самочувствия.
Обычно, чтобы улучшить состояние здоровья, достаточно привести в норму психологическую атмосферу, исключить конфликты в семье, составить правильный рацион и пройти терапевтический курс для устранения основного заболевания.
Источник: https://KardioPuls.ru/bolezni/vtorichnaya-kardiomiopatiya/
Причина смерти при кардиомиопатии
Кардиомиопатия считается весьма распространенным заболеванием в современном обществе, она встречается у 3 человек на тысячу населения.
До недавнего времени под термин «кардиомиопатия» не попадали патологические поражения сосудов и клапанов миокарда, но с 95 года прошлого столетия по рекомендациям ВОЗ это понятие стало применимо ко всем патологиям, сопровождающимся функциональными нарушениями миокарда.
Хотя большинство кардиологов не относят к кардиомиопатическим разновидностям хроническую форму артериальной гипертензии, клапанные пороки, сердечную ишемию и прочие самостоятельные патологические состояния.
В силу этого, по поводу классификации болезней до сей поры ведутся дискуссии.
Почему возникают кардиомиопатии
Поскольку к подобным патологиям относятся все поражения миокарда, то вследствие этого причины кардиомиопатической болезни становятся достаточно обширными и разнообразными.
Если же дисфункциональные нарушения сердца возникают вследствие иных заболеваний, то говорят, что развилась специфическая, вторичная кардиомиопатическая форма.
Если кардиомиопатия не имеет конкретной причины, то развивается ее первичная форма.
Первичная форма
В целом выделяют такие причины первичной патологии, как:
- Инфекции вирусного характера
Большинство специалистов придерживаются мнения, что развитию некоторых кардиомиопатических форм способствуют некоторые инфекционные патологии вирусной этиологии.
Доказательством подобной теории является присутствие в организме больного специфических антител. Некоторые вирусы (цитомегаловирус, вирус гепатита, Коксаки и пр.
) влияют на кардиомиоцитарные ДНК цепи, нарушая их деятельность, что в дальнейшем вызывает развитие кардиомиопатической патологии.
- Первичный сердечный фиброз
Фиброзом называют патологический процесс, при котором мышечные ткани миокарда постепенно замещаются соединительнотканными клетками. Такое замещение называется кардиосклерозом. С его развитием стенки миокарда утрачивают былую эластичность и становятся неспособными к сокращению. В результате сердечные функции нарушаются.
Вследствие различных патогенетических процессов происходит запуск аутоиммунных механизмов, остановить которые практически невозможно.
В такой ситуации кардиомиопатия быстро прогрессирует, и ее прогноз приобретает неблагоприятный характер.
К первичным формам патологии применяется симптоматическая терапия, направленная на компенсацию недостаточности миокарда, но не на устранение провоцирующих факторов, поскольку они остаются невыявленными.
Вторичная форма
Вторичная форма кардиомиопатий может быть вызвана множеством факторов:
- Поражениями сердечной мышцы инфекционной этиологии;
- Ишемией миокарда;
- Патологией накопления;
- Гипертонией;
- Электролитным дисбалансом;
- Патологиями эндокринного характера;
- Системными соединительнотканными патологиями;
- Амилоидозом;
- Токсическими отравлениями;
- Нейромышечными патологиями;
- Кардиомиопатией беременных.
Разновидности кардиомиопатий
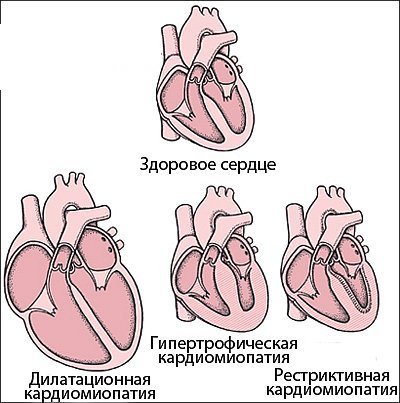
- Гипертрофической – когда стенки камер миокарда становятся толще, сами камеры могут остаться прежнего объема или чуть уменьшиться. Подобное патологическое состояние приводит к кровезастоям по малому кругу, уменьшению левожелудочкового объема, сердечной ишемии, аритмическим осложнениям;
- Специфической – когда поражения миокарда развиваются на фоне каких-либо патологий, а не носят первичный характер. В связи с этим различают ишемические, аллергические и прочие кардиомиопатии специфической формы;
- Дилатационной – это самая распространенная кардиомиопатическая форма, обусловленная патологическим расширением сердечных камер;
- Рестриктивной – характеризующейся сильным снижением эластичности стенок миокарда, что развивается преимущественно на фоне фиброза миокарда;
- Неклассифицируемой – эта форма кардиомиопатии обычно обладает симптоматическими признаками нескольких форм одновременно, что затрудняет ее конкретную классификацию.
Возможные кардиомиопатические осложнения
Кардиомиопатия поражает преимущественно миокард, хотя последствия развития патологии сказываются на различных сердечных отделах, нарушение работы которых затрагивает сердце полностью. С развитием патологии возрастает риск развития множества осложнений, которые могут привести к смерти пациента. Поэтому этих состояний необходимо избегать. К таким опасным осложнениям относятся:
После пережитого инфаркта на тканях миокарда происходит образование соединительнотканных участков, что ведет к постинфарктному кардиосклерозу, а в запущенно форме – к смерти.
Развившийся инфаркт дает о себе знать грудной болью, иногда иррадиирущей в предплечье левой руки или нижнюю челюсть. Цвет кожи пациентов часто приобретает бледные оттенки, их мучает одышка и холодный пот, пульс при этом нерегулярный и слабый. Если терапевтическое вмешательство было своевременным, то дальнейшую некротизацию миокарда еще можно остановить.
Подобное осложнение относится к довольно частым патологическим явлениям при кардиомиопатических формах. Чаще других кардиомиопатия осложняется хронической недостаточностью сердца, признаки которой проявляются в виде гипоксии тканей и снижении выброса миокарда.
Острая недостаточность миокарда отличается внезапным развитием и чревата кардиогенным шоком. Если не предпринять реанимационных мер, то сердечная недостаточность быстро ведет больного к смерти, поскольку гипоксия губительна для мозговых клеток.
Недостаточность миокарда может носить диастолический и систолический характер. Диастолическая недостаточность основывается на недостаточном кровенаполнении желудочка в момент его расслабления. Подобная клиника наиболее характерна для кардиомиопатии рестриктивной формы.
Систолическая форма недостаточности проявляется ослаблением сокращений миокарда и снижением фракции выброса. Это наиболее характерно для дилатационной кардиомиопатической формы.
Любая кардиомиопатия чревата тромбообразованием, что связано с нарушениями кровотока между камерами миокарда.
Образующиеся в сосудах застои и завихрения способствуют активации системы кровесвертывания, вследствие чего происходит склеивание кровяных клеток и образуется тромб.
Если этот тромб выходит из полости миокарда и закрепляется в каком-либо из сосудов в периферии, то диагностируется тромбоэмболия. Это состояние нарушает кровоснабжение, провоцирует гибель тканей и может привести к смерти больного.
Самыми опасными тромбоэмболическими формами считаются: ишемический инсульт (смерть может наступить при попадании тромба в область мозга), легочноартериальная тромбоэмболия, кишечный некроз, тромбоз сосудистой системы конечностей.
Подобное осложнение является следствием выраженного кровезастоя в малом круге обращения крови. Обычно подобное состояние развивается, если кардиомиопатия локализуется в левой половине миокарда и носит застойный характер.
Если левая половина сердца не может справиться с поступающим объемом крови, то ее излишества скапливаются в легочных сосудах. Это способствует сосудистому расширению, в результате которого плазма крови начинает просачиваться и скапливаться в альвеолах.
У пациента появляются симптомы вроде дыхательных нарушений, влажных хрипов, отделения розоватой мокроты. Если в подобном состоянии больной не получает срочной помощи медиков, то легочный отек в короткие сроки приводит к смерти по причине остановки кровообращения и дыхания.
Прогноз кардиомиопатии часто неблагоприятен, поскольку патология опасна прогрессированием недостаточности миокарда, тромбоэмболическими и аритмическими осложнениями (тахикардии, экстрасистолии желудочков, мерцательной аритмии и пр.), расстройствами проводимости миокарда, внезапной коронарной смертью.
Согласно статистическим данным, при диагностировании дилатационной кардиомиопатической формы только треть пациентов проживают 5 лет. Длительная выживаемость больных возможна только в случае пересадки сердца, что затрудняется дороговизной операции и недостатком донорских органов.
Специфические профилактические методики кардиомиопатических патологий, к сожалению, пока не разработаны.
Источник: http://iserdce.ru/drugie-bolezni-serdca/kardiomiopatiya/prichina-smerti.html
Вторичная кардиомиопатия: что происходит с сердцем?
Вторичная кардиомиопатия — это нередко встречающийся патологический процесс, при котором в сердце, а именно в его мышечной оболочке, развиваются дистрофические изменения, приводящие к нарушению сократимости миокарда. В основе возникновения таких изменений лежит какая-либо основная патология, вызывающая биохимические или физико-химические изменения в метаболизме кардиомиоцитов. Существует большое количество заболеваний, которые способны привести к поражению миокарда. Прогноз при этом состоянии напрямую зависит от его природы. В ряде случаев вторичная кардиомиопатия может стать причиной хронической сердечно-сосудистой недостаточности, тромбоэмболического синдрома и даже внезапной смерти, обусловленной фибрилляцией желудочков.
Распространенность вторичной кардиомиопатии среди населения достаточно высока. Такое поражение сердца развивается примерно у трех человек из тысячи населения. При этом несмотря на то, что такое заболевание чаще всего диагностируется у людей после сорока лет, лица молодого возраста и даже дети также могут с ним столкнуться.
Прежде чем говорить о причинах развития вторичной кардиомиопатии, давайте разберемся чем же она отличается от первичной. Первичная форма данной болезни характеризуется возникновением в миокарде дистрофических изменений без наличия каких-либо сопутствующих патологий со стороны сердечно-сосудистой системы.
При этом зачастую такой патологический процесс имеет генетически обусловленную природу. Если говорить более простыми словами, то точный фактор, который привел к поражению мышечной оболочки выявить не удается.
При вторичной же форме прослеживается четкая взаимосвязь между основным заболеванием и поражением миокарда.
Как мы уже сказали, перечень патологий, при которых может затрагиваться сердце, очень обширен. Достаточно часто свою роль играют различные инфекции и обменные нарушения.
Нередко дистрофические изменения в миокарде бывают обусловлены разовой сильной или систематической интоксикацией.
Несколько реже встречаются вторичные кардиомиопатии связанные с нервно-мышечными заболеваниями, проблемами с пищеварительной системой. Более подробно о всех возможных причинах мы поговорим ниже.
В основе развития вторичной кардиомиопатии лежат метаболические нарушения в кардиомиоцитах. На фоне того, что нарушаются обменные процессы, формируется дисфункция клеточных органел, называющихся миофибриллами. Миокард начинает менее активно сокращаться, что ведет к появлению характерных для этой болезни клинических проявлений.
Классификация вторичной кардиомиопатии включает в себя несколько форм, выделяющихся на основании причины развития данной патологии. Прежде всего, к ним относятся алкогольная, токсическая и метаболическая формы. При алкогольной форме повреждение миокарда обусловлено неблагоприятным влиянием этанола.
Чаще всего данная форма диагностируется у представителей мужского пола, на протяжении длительного времени употребляющих алкоголь. При токсической форме сердце страдает из-за воздействия каких-либо токсических веществ, в том числе и медикаментов.
Метаболическая форма устанавливается в том случае, если первоначально у человека возникло заболевание, сопровождающееся нарушением обмена веществ. В качестве примера можно привести гипертиреоз.
К другим возможным формам относятся:
- Форма, связанная с проблемами со стороны пищеварительной системы;
- Форма, обусловленная системными заболеваниями;
- Форма, ассоциированная с нарушением нервно-мышечной проводимости;
- Инфекционная форма;
- Вторичная рестриктивная форма;
- Климактерическая форма.
Некоторые из перечисленных форм чаще становятся причиной поражения сердца, нежели другие. Однако из внимания нельзя упускать ни одну из них.
Симптомы при таком патологическом процессе во многом будут зависеть от основного заболевания. Кроме этого, зачастую вторичная кардиомиопатия на протяжении длительного времени никак себя не проявляет, скрывая свои клинические проявления за основной патологией.
Наиболее характерной жалобой при данном заболевании является жалоба на боль в груди. Болевой синдром имеет ноющий и давящий характер. Как правило, он не связан с физической нагрузкой и возникает даже в состоянии покоя.
Важный момент заключается в том, что появившаяся боль никуда не иррадиирует и проходит самостоятельно без приема лекарственных препаратов. С течением времени присоединяются такие симптомы, как быстрая утомляемость, ускорение ритма сердечных сокращений, приступы головокружений.
При обследовании можно выявить наличие различных нарушений со стороны ритма, например, экстрасистолию. Кроме этого, нередко клиническая картина дополняется одышкой и периферическими отеками.
Стоит заметить, что выраженность вышеописанных симптомов будет зависеть от того, насколько сильно поражена мышечная оболочка. Однако с течением времени они в обязательном порядке будут все больше усугубляться при отсутствии необходимой медицинской помощи.
Данная болезнь диагностируется на основании комплексного обследования. В обязательном порядке проводят биохимический анализ крови, электрокардиографию, эхокардиографию, ритмокардиографию. При необходимости план обследования дополняется магнитно-резонансной томографией, сцинтиграфией миокарда и так далее.
Из лекарственных препаратов при таком поражении сердца используются активаторы миокардиального метаболизма, бета-адреноблокаторы, витамины из группы В, противоаритмические средства. При наличии показаний назначаются сердечные гликозиды и антикоагулянты. Параллельно необходимо заниматься лечением основной патологии, а также устранить возможные провоцирующие факторы, например, алкоголь.
Принципы профилактики сводятся к своевременному лечению заболеваний, которые могут спровоцировать нарушение обменных процессов в миокарде.
Источник: https://MedAboutMe.ru/zdorove/publikacii/stati/kardiorisk/porazhenie_serdtsa_pri_vtorichnoy_kardiomiopatii/
Вторичная кардиомиопатия
Вторичная кардиомиопатия – структурные и функциональные изменения сердечной мышцы, возникающие вследствие основного первичного заболевания. К симптомам вторичной кардиомиопатии относятся одышка, головокружение, боли в грудной клетке, нарушения ритма, слабость. Диагностика вторичной кардиомиопатии включает проведение ЭКГ, эхокардиографии, рентгенографии органов грудной клетки, биохимического исследования крови. Патогенетическое лечение вторичной кардиомиопатии заключается в воздействии на метаболические процессы в миокарде; симптоматическое – в устранении нарушений ритма и проводимости, сердечной недостаточности.
Кардиомиопатии – заболевания, сходные клинически, но различные по этиологии и патогенезу, характеризующиеся дистрофическими изменениями сердечной мышцы. Понятие «кардиомиопатия» исключает повреждения миокарда, возникающие вследствие ИБС, артериальной гипертензии, легочной гипертензии, клапанных пороков сердца и пр.
Первичные (идиопатические) кардиомиопатии объединяет преимущественное или изолированное поражение миокарда некоронарного и невоспалительного генеза, в основе которого лежит недостаточность сократительной функции сердечной мышцы в связи с ее дистрофией.
Первичные кардиомиопатии могут иметь врожденное (генетическое, наследственное), приобретенное или смешанное происхождение.
К первичным (идиопатическим) кардиомиопатиям относят гипертрофическую (констриктивную, субаортальный стеноз), дилатационную (конгестивную, застойную), рестриктивную (эндомиокардиальный фиброз) кардиомиопатии и аритмогенную дисплазию правого желудочка (болезнь Фонтана).
Термином «вторичные кардиомиопатии» (симптоматические кардиомиопатии, миокардиодистрофия, дистрофия миокарда) в кардиологии объединяют гетерогенную группу специфических поражений миокарда различной этиологии, обусловленных биохимическими или физико-химическими нарушениями метаболизма. В отличие от первичной кардиомиопатии, этиология которой не установлена, вторичная кардиомиопатия всегда является следствием генерализованных системных заболеваний других органов или патологических состояний.
Вторичная кардиомиопатия
Причины вторичных кардиомиопатий могут быть разнообразны. Вторичные кардиомиопатии могут встречаться при уремии, интоксикациях алкоголем, лекарственными препаратами, этиленгликолем, солями тяжелых металлов и др.
В некоторых случаях к развитию вторичной кардиомиопатии приводят инфекции: вирусные заболевания, тифы, трихинеллез, трипаносомоз; заболевания обмена — гиперпаратиреоз, тиреотоксикоз, сахарный диабет, подагра, амилоидоз, нарушения электролитного обмена, авитаминоз и пр.
Встречаются вторичные кардиомиопатии, обусловленные патологией органов пищеварения (панкреатитом, циррозом печени, синдроме мальабсорбции).
Дистрофия миокарда может возникать при системных нервно-мышечных заболеваниях, таких, как миопатия, миастения. К вторичным кардиомиопатиям относятся такие редкие формы, как амилоидоз сердца, гемохроматоз сердца, ксантоматоз, гликогеноз.
При вторичной кардиомиопатии развивается диффузное равномерное поражение миокарда. Первичная роль в цепи изменений принадлежит поражению ферментных систем, участвующих во внутриклеточном метаболизме.
Нарушение обменных процессов в сердечной мышце приводит к дисфункции внутриклеточных структур миофибрилл и ослаблению сократительной активности миокарда.
На гистохимическом уровне при вторичной кардиомиопатии имеет место метаболическая нестабильность миокарда.
С учетом повреждающих факторов выделяют следующие клинические формы вторичной кардиомиопатии:
- алкогольная кардиомиопатия – обусловлена повреждающим воздействием этанола на клетки миокарда. Чаще встречается у мужчин, злоупотребляющих алкоголем. При вторичной алкогольной кардиомиопатии развивается жировая дистрофия миокарда, вследствие чего макроскопически сердечная мышца приобретает желтоватый оттенок;
- токсические и медикаментозные кардиомиопатии – связаны с повреждением миокарда такими элементами, как кадмий, литий, мышьяк, кобальт, изопротиренол. Следствием токсического влияния являются возникающие в сердечной мышце микроинфаркты и последующая воспалительная реакция;
- метаболические кардиомиопатии – возникают при нарушениях обменных процессов в миокарде, обусловленных гипертиреозом, гипотиреозом, гиперкалиемией (болезнь Аддисона, сахарный диабет), гипокалиемией (заболевания почек, болезнь Иценко-Кушинга, частые поносы и рвоты), гликогенозом, недостаточностью тиаминов и др. витаминов;
- вторичные кардиомиопатии, ассоциированные с заболеваниями органов пищеварения (синдромом нарушенного всасывания, панкреатитом, циррозом печени и т. д.);
- вторичные кардиомиопатии, ассоциированные с заболеваниями соединительной ткани (ревматоидным артритом, узелковым периартериитом, системной красной волчанкой, склеродермией, дерматомиозитом, псориазом и др.);
- вторичные кардиомиопатии, ассоциированные с нервно-мышечными заболеваниями (миотонической дистрофией, мышечной дистрофией, атаксией Фридрейха и др.);
- вторичные кардиомиопатии, ассоциированные с мукополисахаридозом и дислипидозом (синдром Хантера, болезнь Сандхоффа, болезнь Андерсона-Фабри);
- вторичные кардиомиопатии, ассоциированные с вирусными, бактериальными, паразитарными инфекциями;
- вторичные кардиомиопатии, ассоциированные с инфильтрацией миокарда при карциноматозе, лейкемии, саркоидозе;
- климактерическая (дизовариальная) кардиомиопатия – развивается у женщин в период климакса.
Клинические проявления вторичной кардиомиопатии связаны с нарушением сократительной способности миокарда. При этом отмечаются разлитые ноющие боли в области сердца, не зависящие от физической нагрузки.
Ангинозные боли не сопровождаются характерной для ИБС иррадиацией и проходят самостоятельно, без приема коронаролитиков. Со временем присоединяются и нарастают признаки сердечной недостаточности — одышка, периферические отеки.
Характерны слабость, головокружение, тахикардия, нарушения ритма сердца (экстрасистолия, мерцательная аритмия).
Симптоматика вторичной кардиомиопатии развивается на фоне клинической картины основного заболевания. Осложнения вторичных кардиомиопатий включают хроническую сердечно-сосудистую недостаточность, тромбоэмболический синдром, внезапную смерть вследствие фибрилляции желудочков (при алкогольной кардиомиопатии).
Вторичная кардиомиопатия всегда является лишь дополнением к основному диагнозу. Распознавание вторичной кардиомиопатии осуществляется на основании данных электрокардиографии, ритмокардиографии, эхокардиографии, рентгенографии органов грудной клетки, биохимического анализа крови.
ЭКГ-признаки вторичной кардиомиопатии проявляются, главным образом, снижением, сглаживанием или отрицательным значением зубца Т. Отчетливая связь между изменениями ЭКГ с выраженностью кардиалгического синдрома не прослеживается.
При проведении велоэргометрии толерантность к физической нагрузке снижена, однако признаки явной коронарной недостаточности также отсутствуют.
Рентгенологическое и электрокардиографическое исследование обнаруживают увеличение границ и расширение полостей сердца.
Биохимические исследования крови могут включать определение содержания микроэлементов, уровня глюкозы, липопротеидов, электролитов, гормонов щитовидной железы, катехоламинов, маркеров некроза миокарда, и др. Для верификации диагноза вторичной кардиомиопатии также используются фонокардиография, ритмография, холтеровское мониторирование, МРТ, сцинтиграфия миокарда с таллием-201, биопсия миокарда и др.
Дифференциальная диагностика вторичной кардиомиопатии проводится с миокардитом, ишемической болезнью сердца, атеросклеротическим и миокардитическим кардиосклерозом.
Ввиду полиэтиологичности патологии и многообразия клинических форм вторичной кардиомиопатии, к ее лечению целесообразно привлекать специалистов различных профилей – кардиологов, эндокринологов, гастроэнтерологов, гинекологов, инфекционистов, ревматологов. Лечения вторичной кардиомиопатии направлено на улучшение метаболических процессов, максимальное увеличение сердечного выброса и предотвращение дальнейшего прогрессирования снижения сократительной способности сердечной мышцы.
С целью снижения нагрузки на сердце исключаются прием алкоголя, курение, интенсивные физические нагрузки.
При ярко выраженных клинических проявлениях вторичной кардиомиопатии назначаются β-адреноблакаторы, антиаритмические средства, антикоагулянты, соли калия, витамины группы В, сердечные гликозиды.
Целесообразно применение активаторов миокардиального метаболизма (инозина, АТФ). Улучшению функции миокарда и повышению толерантности к нагрузкам способствует бальнеотерапия, умеренные занятия лечебной физкультурой.
При жизнеугрожающих нарушениях ритма показана имплантация электрокардиостимулятора или кардиовертер-дефибриллятора. Тяжелые варианты вторичной кардиомиопатии, не поддающиеся медикаментозной коррекции, следует рассматривать как основание для трансплантации сердца.
Трудоспособность больных с вторичной кардиомиопатией, как правило, нарушается в связи с основным заболеванием, а при развитии сердечной недостаточности – и вследствие поражения миокарда. Прогноз вторичной кардиомиопатии во многом определяется течением первичного заболевания и развитием осложнений со стороны сердца.
Профилактика вторичной кардиомиопатии заключается в предупреждении поражения миокарда при заболеваниях, часто сопровождающихся дистрофическими изменениями сердечной мышцы. Раннее и адекватное лечение данных заболеваний, применение средств, улучшающих метаболические процессы в миокарде, позволяют предупредить или отсрочить поражение сердца.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_cardiology/secondary-cardiomyopathy
Вторичная кардиомиопатия причина смерти
БВ » Заболевания » Сердце
Кардиомиопатия является составляющей огромной группы патологических процессов, связанных с перебоями деятельности миокарда, если процесс находится на запущенной стадии, то к неожиданному летальному исходу.
| На рисунке представлены виды кардиомиопатий. Показаны дилатационная, гипертрофическвя и рестриктивная кардиомиопатии. |
Существует несколько механизмов типичного развития поражений сердца. Эти механизмы являются связующим звеном разновидности кардиомиопатии. Причин возникновения расстройства очень много, некоторые из них соединены с дисфункциями миокарда либо от них не зависят. Когда нарушения функций сердца вызваны другими заболеваниями, то специалисты считают, что это развивается вторичная кардиомиопатия. Если отсутствует определенная причина, то развитие получает первичная форма.
Вторичная кардиомиопатия причина смерти:
- амилоидоз;
- повышение артериального давления;
- беременность;
- нейромышечные патологии;
- отравление токсического генеза;
- ишемическая болезнь;
- системные заболевания соединительной материи;
- инфекционные заболевания, из-за которых поражается сердечная мышца;
- патологические накопления;
- дисбаланс электролитного состава;
- эндокринные патологические процессы.
Классификация вторичной кардиомиопатии:
- Алкогольного генеза – вызывается губительным влиянием этанола на сердечные клетки. Наиболее часто появляется у мужчин, которые злоупотребляют спиртными напитками. При вторичной форме прогрессирует жировое перерождение дистрофии миокарда.
- Лекарственного и отравляющего генеза – связана с приемом изопротеренола, кадмия кобальта, мышьяка, лития.
- Метаболического генеза – вызывается нарушением обмена. Причиной является нарушение работы щитовидной железы, сахарный диабет, заболевания почек, дефицит витаминов.
- Болезни органов пищеварения.
- Болезни соединительной ткани и нервно-мышечные болезни, которые губительно действуют на сердечную мышцу.
- Связанные с паразитами, бактериями и вирусными проблемами.
- Онкологические процессы, вызывающие инфильтрацию миокарда (саркомы, лейкемии, карциномы).
Симптомокомплекс представлен дисфункцией сократительной возможности миокарда.
| Видео показывающее принципы кардиомиопатии. ЗD графика. |
Пациенты жалуются на ноющий болевой синдром слева за грудиной, параллельно с этим нет иррадиации, как при ИБС. Причем эти боли проходят самостоятельно вне зависимости от приема медикаментов.
Затем увеличиваются периферические отеки, и нарастает одышка. Нарушается сердечный ритм, увеличивается слабость, учащается сердцебиение, появляется потеря ориентации. Вторичная кардиомиопатия причина смерти – тромбоэмболия, фибрилляция желудочков, сердечно-сосудистая недостаточность.
Для исследования назначают ЭКГ, эхокардиографию, ритмокардиографию, рентгенографическую диагностику органов дыхания и сердца.
Если сбои ритма носят жизнеугрожающий характер, то больным рекомендуют имплантацию электрокардиостимулятора. Если состояние больного не поддается медикаментозной коррекции, то стоит задуматься о трансплантации сердца.
Адекватное лечение и ранняя диагностика, а также использование средств стимулирующих метаболические процессы позволяют отсрочить развитие болезни.
Трудоспособность пациента нарушается, профилактические меры связаны с профилактикой поражения миокарда, а также заболеваниями, которые вызывают дистрофические изменения сердца.
Кстати, причиной смерти Магницкого стала вторичная кардиомиопатия отягощённая сахарным диабетом.
Читайте так-же, другие обзоры
Источник: http://bloodvessels.ru/r59.html