Инфаркт сопровождается нарушением кровообращения в коронарных сосудах, питающих сердечную мышцу.
Патология вызывает появление очагов некроза в миокарде, что приводит к дисфункции сердца и может стать причиной тяжелых осложнений и летального исхода.
Какими будут последствия перенесенного приступа, зависит от формы заболевания, площади поврежденных тканей и насколько быстро провели реанимацию.
Последствия острого инфаркта
Образование ишемии, некроза и рубцевание мышцы вызывает сбои в работе сердца. Нарушаются его насосные функции, система свертывания крови. Нередко осложнения возникают в первые сутки заболевания, усложняя течение недуга.
Интересные факты о сердце
Все возникающие последствия можно разделить на 3 группы:
- электрические – это нарушения сердечного ритма;
- гемодинамические – нарушения насосных функций;
- реактивные и прочие – тромбоэмболии, стенокардии, постинфарктный синдром.
По времени развития классифицируют ранние и поздние осложнения инфаркта миокарда. Первые возникают в течение первых 3–4 часов после начала приступа в острейший период. С учетом степени тяжести последствия болезни разделяют на легкие, средней тяжести и тяжелые.
К ранним осложнениям относится:
- брадикардия – снижение частоты сокращений сердечной мышцы менее 60 ударов в минуту;
- разрыв сердечной мышцы;
- внезапная остановка сердца;
- острая недостаточность насосной функции ОЛЖН;
- ранний эпистенокардический перикардит.
Ухудшают прогноз течения болезни тахикардии, при которых количество сокращений миокарда превышает 110 уд/мин, брадикардии, вызывающие снижение пульса до 50 уд/мин, гипертонические кризы.
Ранние осложнения инфаркта миокарда значительно снижают вероятность выздоровления и могут привести к развитию острой сердечной недостаточности.
Пароксизмальная тахикардия, асистолия, фибрилляция желудочков являются опасными состояниями, нередко становятся причиной летального исхода.
Чем опасна острейшая стадия инфаркта
Осложнения острого инфаркта миокарда и его острейшей стадии являются наиболее опасными и часто приводят к смерти пациента во время приступа или в течение первого года. Важное значение имеет выраженность болевого синдрома, площадь и локализация очага некроза.
Тяжелые осложнения после инфаркта миокарда:
Острая аневризма формируется при выпячивании стенки миокарда вследствие высокого давления крови или на месте свежего рубца. В пораженной области не происходит сократительных движений, образуется застой крови.
Такое осложнение инфаркта миокарда может привести к разрыву сердца, массивному кровотечению, тромбоэмболии. Аневризма часто протекает бессимптомно, обнаруживается во время проведения инструментальных исследований.
Патология лечится хирургическим путем ушивания истонченного участка сердечной мышцы.
При нарушении сердечного ритма, наличии атеросклеротических бляшек, отложении фибрина на стенках сосудов, застое крови в венах нижних конечностей, формировании тромба в полости левого желудочка, аневризмы нередко развивается тромбоэмболия.
Оторвавшийся тромб может закупорить узкий просвет артерии, вызывая при этом ишемию определенного органа, который питает поврежденный сосуд.
Закупориваться могут легочные, селезеночные, мезентериальные, почечные, мозговые, артерии нижних конечностей, брюшная аорта.
Тромбоэмболия несет существенную угрозу для жизни пациента, поэтому во время реанимационных мероприятий проводят тромболитическую терапию, способствующую разжижению крови, рассасыванию тромбов и нормализации кровообращения. Такие меры предотвращают окклюзию сосудов, не позволяют увеличиться очагу некроза.
Кардиогенный шок – это осложнение инфаркта миокарда, развивающее при острой недостаточности левого желудочка. Симптомы патологии наблюдаются при обширном некрозе, охватывающем более 40% миокарда.
Пораженные ткани теряют способность сокращаться, в результате нарушаются насосные функции, сердце не может поддерживать нормальное артериальное давление.
Без своевременного оказания медицинской помощи кардиогенный шок приводит к летальному исходу.
Постинфарктные осложнения
Поздние осложнения возникают на 2–3 неделе, вызывают развитие постинфарктного синдрома Дресслера, пристеночный тромбоэндокардит, нейротрофические расстройства, ХСН. Синдром Дресслера – это аутоиммунная патология, развивающаяся спустя 2–6 недель после начала приступа (не ранее, чем через 10 дней).
К осложнениям постинфарктного синдрома относятся:
- перикардит;
- артралгии;
- плеврит;
- пневмонит;
- полиартрит;
- эозинофилия.
Синдром Дресслера проявляется повышением температуры тела, лихорадкой, ангинозными болями, вызванные дыханием, одышкой, акроцианозом. Больного беспокоит кашель с выделением мокроты, которая содержит вкрапления крови. Заболевание имеет рецидивирующее течение, каждый период обострения длится от 1 недели до 2 месяцев.
Еще одним поздним осложнением инфаркта миокарда является синдром передней грудной стенки.
Эта патология характеризуется появлением загрудинных болей различной интенсивности, симптомы начинают проявляться через 3–5 недель после перенесенного приступа.
Боли локализуются в определенном месте и не купируются приемом Нитроглицерина, седативных препаратов. Дискомфортные ощущения могут наблюдаться от нескольких дней до нескольких месяцев.
Нередко у больных возникают боли в плечевых суставах, немеет рука чаще с левой стороны. На рентгеновском снимке обнаруживается остеопороз костей, относящихся к плечевому суставу. Такое осложнение называется плечевым синдромом, встречается у 20% пациентов в постинфарктный период. Подобные симптомы могут развиваться и в острой стадии заболевания, и спустя несколько лет.
Признаки застойной сердечной недостаточности приводят к летальному исходу в 35% случаев. Патология встречается у людей среднего возраста, перенесших инфаркт.
Характерные симптомы недомогания, как правило, проявляются после выписки пациента из стационара и могут в течение 3 месяцев стать причиной смерти человека.
Больные жалуются на вялость, желание спать на высоких подушках, частые позывы к мочеиспусканию в ночное время, кашель, усиленное сердцебиение.
Особенности реабилитационного периода
В период выздоровления у большинства пациентов возникают расстройства нервной системы. Они подвержены депрессиям, настроение часто меняется, беспокоят невротические боли в области сердца, требующие приема седативных препаратов.
Наиболее остро симптоматика проявляется в первый месяц после выписки из больницы. Постепенно состояние нормализуется, больные возвращаются к обычному образу жизни через 3–6 месяцев. Длительность восстановительного периода зависит от степени тяжести перенесенного инфаркта миокарда.
Хроническая сердечная недостаточность также является осложнением инфаркта, патология характеризуется недостаточной перекачкой крови, в результате чего внутренние органы испытывают кислородное голодание, не получают питательных веществ.
Человека беспокоит:
- одышка;
- отеки;
- тахикардия;
- бессонница;
- боли в правом подреберье;
- ангинозные боли, усиливающиеся во время физических нагрузок.
На удаленных от сердца участках тела (пальцы рук, ног, губы, носогубный треугольник) кожные покровы приобретают синюшный оттенок. Прогноз ХСН неблагоприятный.
Как на ранних, так на поздних стадиях, может наблюдаться нарушение работы органов ЖКТ, образуются язвы желудка, двенадцатиперстной кишки, кишечный синдром, кровотечения.
Наблюдаются расстройства нервной системы, больные находятся в депрессии, возникают признаки психоза.
У мужчин, страдающих аденомой предстательной железы, развивается атония мочевого пузыря, пропадают позывы к мочеиспусканию.
Появление осложнений требует срочного проведения лечебных мероприятий, больного необходимо поместить у условия стационара и провести реанимационные действия. В зависимости от того какие последствия возникли, составляется схема терапии и прогноз течения заболевания.
Источник: http://serdechka.ru/bolezni/infarkt/oslozhneniya-infarkta-miokarda.html
Реанимационные мероприятия при осложнениях инфаркта миокарда: правила оказания помощи
- Дополнительное образование:
- «Кардиология»
- ГОУ «Институт усовершенствования врачей» Минздравсоцразвития Чувашии
- Контакты: scherbakova@cardioplanet.ru
Инфаркт миокарда — острое состояние организма, которое требует безотлагательных реанимационных мероприятий. Каждая сэкономленная минута обеспечивает лучший исход заболевания.
Осложнения инфаркта
Отягощающие моменты могут возникнуть как в остром периоде уже в больнице, так и в острейшем — в первые минуты развития некроза кардиомиоцитов.
Фибрилляция предсердий или желудочков
Инфаркт миокарда может вызвать фибрилляцию предсердий или желудочков, что чревато остановкой сердца. Подозрение на подобное патологическое состояние может возникнуть при высоком ритме сокращений предсердий или желудочков. При чем фаза систолы проходит настолько быстро, что сердечная мышца не успевает полностью сократиться, и поэтому кровь в органе не может полностью выйти в аорту.
Данное осложнение может быть вызвано при нарушении доступа крови к клеткам синусового узла. Тогда, рефлекторно формируются хаотические импульсы без четкой локализации.
Во время фибрилляции сердце практически не работает. Так как нет сердечного выброса, происходит остановка циркуляции крови и дыхания. Человек теряет сознание. При отсутствии оказания помощи, обморочное состояние переходит в клиническую, а затем в биологическую смерть.
Если вы подозреваете у пострадавшего развитие данного состояния, нужно немедленно звонить в скорую помощь и оповестить о необходимости дефибриллятора.
Аневризма сердечной мышцы
Трансмуральное повреждение может спровоцировать аневризму, которая в последующем станет разрывом мышцы с дальнейшей тампонадой сердца (большое количество крови в перикардиальной сумке).
При глубоком поражении, формируется очаг некроза. Это осложнение может развиться в любой период инфаркта, но каждый раз аневризма будет носить новое название.
Разрыв аневризмы в остром периоде будет развиваться следующим образом.
После того, как сформировался очаг некроза, мертвые кардиомиоциты не сокращаются, а находятся в инертном состоянии. До формирования рубца — разрастания соединительной ткани между мертвыми волокнами, это место очень травмоопасно.
Работающие волокна, постоянно сокращаясь, тянут очаг за собой, периодически растягивая его. Так как клетки больше не эластичны и ничем не подкрепляются, они легко могут разорвать свои связи.
Кардиогенный шок
- Если очаг слишком большой, на фоне болевого синдрома или трансмурального повреждения может развиться кардиогенный шок — осложнение инфаркта миокарда, которое нуждается в проведении реанимационных мероприятий.
- Шок характеризуется уменьшением сократительной способности мышцы со значительным дефицитом минутного объема крови.
- Внешне подобное осложнение будет характеризоваться ослаблением и угнетением дыхательной функции, урежением ЧСС вплоть до полной остановки сердца.
Кардиогенный шок на фоне инфаркта миокарда имеет несколько форм, которые отличаются друг от друга патогенезом происхождения.
- Рефлекторный тип — развивается на фоне сильных болевых ощущений и связанных с ними эмоциональных перегрузок.
- Аритмический тип — инфаркт миокарда редко приходит один, и часто кроме патологического зубца Q на ЭКГ, кардиолог видит атриовентрикулярную или синоатриальную блокады. Шок развивается не так вследствие осложнения ишемической болезни сердца, как из-за наличия аритмогенного фактора, усугубляющего течение.
- Истинный кардиогенный тип — развивается очень редко и несет практически 100% летальность вследствие механизмов патогенеза.
- Ареактивный шок — представляет собой более углубленные механизмы развития кардиогенного типа, что обуславливает большее развитие осложнений.
- Шок после разрыва миокардиальных волокон — нарушение целостности аневризмы также сопровождается шоком, так как состояние характеризуется резким угнетением дыхания и снижением артериального давления из-за невозможности сокращений после тампонады.
Реанимационные мероприятия
Для восстановления показателей жизненных функций на фоне развития вышеуказанных осложнений в первые минуты требуется сердечно-легочная реанимация. Если она увенчалась успехом, вы сохранили жизнь человеку до приезда скорой помощи, то остальные неотложные мероприятия будут проводится уже реанимационной бригадой и в отделении интенсивной терапии.
Сердечно-легочная реанимация
По новым стандартам для успешного мероприятия нужно придерживаться принципа АВС:
- А — Air — обеспечение доступа воздуха путем освобождения дыхательных путей;
- B — Breath — установление налаженного вдоха-выдоха путем искусственного дыхания;
- С — Circulation — обеспечение циркулирования крови в организме за счет приемов непрямого массажа сердца.
Выполнение этапа А
Первым этапом, реанимация при инфаркте миокарда предусматривает обеспечение доступа кислорода через дыхательные пути. Поможет в осуществлении первого шага прием Сафара. Для этого человека нужно положить на ровную твердую поверхность, под шею подложить валик.
Откинуть голову назад, открыть рот. После проведенной манипуляции нижнюю челюсть нужно потянуть на себя и вниз. Такой прием обеспечит выравнивание и освобождение дыхательных путей, что поможет в правильном проведении второго момента восстановления жизнеспособности.
Выполнение этапа В
Осуществление второго этапа возможно при использовании мешка Амбу или самостоятельном применении техники дыхания рот в рот или рот в нос. поверхностная искусственная вентиляция легких гораздо облегчается, если при себе имеется S-образная трубка, специальный воздуховод. Техника искусственного дыхания рот в рот проводится следующим образом.
- После выполнения первого этапа А, зажать нос пострадавшего рукой так, чтобы вдыхаемый воздух через рот не выходил.
- Реаниматор делает глубокий вдох, после чего наклоняется к пациенту и делает через рот выдох, плотно обхватив губы.
- При правильной технике должна подняться грудная клетка, имитируя активную часть дыхания. Нужно следить, чтоб не раздувался живот. В таком случае, этап А был выполнен неверно, и вместо легких надувается желудок. Нужно откинуть голову немного больше, попробовать повторить.
- После имитации дыхания, поднятая грудная клетка легко спадает, как при пассивной фазе выдоха.
Выполнение этапа С
Третий шаг обеспечивает запуск сердца при удачных реанимационных мероприятиях. Важно правильно выполнять непрямой массаж сердца, так как от этого зависит количество нанесенных повреждений вследствие компрессионных движений и успех проведенного мероприятия.
Для правильной компрессии нужно помнить несколько правил:
- руки держать ровными, не сгибать в локтевых суставах;
- компрессия выполняется с помощью собственного веса;
- грудная клетка пострадавшего должна прогибаться на 5-7 см (это позволит сдавить сердце между грудиной и позвоночником, простимулировав орган);
- непрямой массаж сердца выполняется двумя руками, наложенными одна на другую;
- точка приложения срединная линия грудины — на 3-4 см (2 поперечника пальца) выше мечевидного отростка;
- скорость проведения массажа должна составлять 100-120 компрессий в минуту.
Раньше отличие соотношения между компрессиями и вдохами имело место и зависело от количества реанимирующих людей. В настоящее время, начиная с 2010 года, следуя европейским стандартам по сердечно-легочной реанимации, соотношение не зависит от количества человек и всегда составляет 30:2.
Проводить данную методику следует до появления самостоятельного дыхания и ритма сердечных сокращений. Максимальное время при отсутствии признаков жизни — 30 минут.
Скорая помощь должна прибыть на место вызова раньше указанного времени, поэтому дальнейшие этапы реанимационных мероприятий можно доверить специалистам.
Чем быстрее прибудет бригада, тем меньше пострадают клетки мозга в результате длительной ишемии.
Специализированная реанимационная помощь
По приезду бригада скорой помощи при отсутствии нормализации пульсовой волны и сердечных сокращений во время фибриляции, неэффективности проведенного непрямого массажа сердца применяет электроимпульсную терапию.
Проведение дефибрилляции
В данный момент чаще используют биполярный дефибриллятор, поэтому ознакомимся с принципом действия последнего.
Для проведения процедуры применяют 2 проводящих электрода с изолированными рукоятками для реаниматолога. Для проведения успешной дефибриляции необходимо провести ток по линии, соприкасающейся с проводящей системой сердца.
Для этого первый электрод кладут на проекцию верхушки сердца — пятое межреберье слева на 1,5 см кнутри от передней подмышечной линии. Второй — с правой стороны на парастернальную линию во втором-третьем межреберьях.
После наложения электродов, реаниматолог должен требовать от окружения убрать руки от тела пострадавшего, после чего дается разряд. Это является мерой предосторожности, так как пациент станет проводником для того человека, кто не убрал руки.
Первый разряд самый слабый. Всего проводится 3 попытки при неэффективности предыдущих. С каждым разом сила тока увеличивается.
Для улучшения проводимости для правильного проведения процедуры и плотного соприкосновения с телом во избежание ожогов применяют электропроводную пасту. Перед манипуляцией основание электродов несколько раз обматывают марлей и смачивают в изотоническом растворе хлорида натрия.
После успешного проведения импульса следует продолжить непрямой массаж сердца для восстановления ритма и подключить больного к ИВЛ.
Для фиксации возобновления работы сердца рекомендуется сделать электрокардиограмму и определить наличие пульсовой волны на магистральных сосудах.
Подключение к ИВЛ
После того, как врачи скорой помощи восстановили циркуляцию, больному проводят трахеотомию (разрез гортани с рассечением хрящевых колец) при невозможности интубации. После введения трубки в трахею, больного подключают к аппарату искусственной вентиляции легких.
Подобную картину можно наблюдать, если восстановленное дыхание неритмичное или сохраняется апноэ, при наличии гиперкапнии после длительного отсутствия газообмена, замедленном (менее 6 в минуту) или ускоренном поверхностном дыхании (более 40 в минуту).
Источник: https://CardioPlanet.ru/zabolevaniya/ishemiya/reanimacionnye-meropriyatiya-pri-oslozhneniyah-infarkta-miokarda
Осложнения инфаркта миокарда ранние и поздние. Последствия инфаркта миокарда :
Инфаркт миокарда — это тяжелое заболевание, которое развивается вследствие ишемии, т. е. продолжительного нарушения кровообращения в сердечной мышце. Чаще всего поражение миокарда происходит в левом желудочке и характеризуется развитием некроза (участка омертвения) ткани.
Чаще всего причиной этой болезни становится закупорка одного из коронарных сосудов тромбом. В результате этого клетки в зоне поражения, лишенные питания, погибают и развивается инфаркт. Если помощь при этом не подоспеет вовремя, то велика вероятность гибели больного. Но и те пациенты, которым после этого посчастливилось выжить, подвергаются опасности, т. к.
после инфаркта миокарда могут развиться осложнения. О них мы и поговорим. Но сначала остановимся на наиболее опасной форме этого заболевания, к которой относится крупноочаговый (обширный) инфаркт миокарда. При этом часто гибель больного наступает в первый час после приступа еще до приезда медиков.
В случае мелкоочаговой зоны поражения сердечной мышцы вероятность полного выздоровления пациента намного выше.
Обширный инфаркт миокарда
Это крупноочаговое поражение, когда некроз распространяется на достаточно большом участке сердечной мышцы. Если он затрагивает все толщу миокарда, то это называется трансмуральный инфаркт миокарда.
Название происходит от латинских trans — «через» и murus — «стена». Таким образом, некротический участок поражает все слои мышцы сердца: эпикард, миокард, эндокард.
Клетки гибнут на всем участке поражения, а в последующем заменяются рубцовой (соединительной) тканью, которая не имеет способности сокращаться.
Симптомы
Трансмуральный инфаркт миокарда характеризуется следующими симптомами:
- Возникает сильнейшая боль за грудиной. Если говорить об интенсивности (силе) боли, то часто люди, пережившие инфаркт, сравнивают ее с ножевой. Больной не может точно определить локализацию боли. Она имеет разлитой характер. Может отдавать в левую руку или лопатку. Прием лекарственных средств — в отличие от ситуации при стенокардии — не помогает. Боль не связана с физической нагрузкой. Одинаковой интенсивности и при движениях, и в покое.
- Кожа больного покрывается холодным потом.
- Может возникнуть тошнота и рвота.
- Дыхание больного затруднено.
- Кожа имеет бледный цвет.
- Давление может быть повышенным или пониженным.
- Пациент испытывает головокружение, может быть потеря сознания.
Помощь
Если больному вовремя не оказать помощь при инфаркте миокарда, он может погибнуть. Она заключается в следующем:
- Вызвать скорую помощь.
- Обеспечить приток свежего воздуха. Открыть форточку или окно.
- Удобно уложить больного в кровати в положении полусидя. Голова должна быть приподнята.
- Расстегнуть стесняющий воротник, снять галстук.
- Дать таблетку «Нитроглицерина» и «Аспирина». При необходимости, если медики еще не приехали, а боль не утихла, повторить прием препарата «Нитроглицерин».
- Можно поставить на грудь больного горчичник.
- Дать обезболивающее средство «Анальгин» или «Баралгин».
- В случае остановки сердца сделать непрямой массаж сердца и искусственное дыхание. Для этого больного укладывают на ровную жесткую поверхность. Голова его откинута назад. Делают 4 нажатия на грудину — один вдох.
Самопомощь
Если приступ застал больного одного дома, он должен первым делом открыть входную дверь и вызвать бригаду скорой помощи. Это делается для того, чтобы медики смогли попасть в дом, в случае если больной потеряет сознание.
Затем уже можно приступить к приему лекарственных средств.
Диагностика
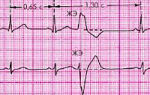
Первичная диагностика инфаркта миокарда делается приехавшими на вызов медиками с помощью ЭКГ. На нем отчетливо виден патологический зубец Q, а также определяется подъем сегмента ST.
Больной госпитализируется и помещается в отделение реанимации. Там проводится дальнейшая диагностика инфаркта миокарда:
- Повторное ЭКГ.
- ЭхоКГ — помогает выявить зону инфаркта.
- В биохимическом анализе крови определяют ЛДГ, АЛТ, КФК, МВ-КФК и миоглобин.
- Делается тропониновый тест.
- Общий анализ крови покажет повышение уровня лейкоцитов и позднее — повышение СОЭ.
Осложнения инфаркта миокарда
Они могут возникнуть в любой период развития болезни. Осложнения острого инфаркта миокарда делятся на ранние и поздние.
Ранние осложнения развиваются в первые минуты, часы или сутки после приступа. К ним относятся:
- Кардиогенный шок.
- Отек легких.
- Острая сердечная недостаточность.
- Нарушения проводимости и ритма, особенно часто бывает фибрилляция желудочков.
- Образование тромбов.
- Тампонада сердца возникает вследствие разрыва стенки сердечной мышцы (бывает редко).
- Перикардит.
Кроме того, перенесенный инфаркт миокарда опасен своими поздними осложнениями, которые развиваются в подостром и постинфарктном периоде болезни. Как правило, они происходят спустя приблизительно 3 недели после случившегося приступа. К ним относятся:
- Синдром Дресслера или постинфарктный синдром.
- Тромбоэмболические осложнения.
- Сердечная аневризма.
- Хроническая сердечная недостаточность (ХСН).
Рассмотрим наиболее тяжелые осложнения инфаркта миокарда.
Острая сердечная недостаточность (ОСН)
Чаще развивается левожелудочковая ОСН, т. е. поражение миокарда происходит в области левого желудочка. Это очень тяжелое осложнение. Оно включает в себя кардиальную (сердечную) астму, отек легких и кардиогенный шок. Тяжесть ОСН зависит от объема пораженной зоны.
Сердечная астма
В результате сердечной астмы происходит заполнение серозной жидкостью периваскулярных и перибронхиальных пространств — это приводит к ухудшению обмена и дальнейшему проникновению жидкости в просвет альвеол. Эта жидкость смешивается с выдыхаемым воздухом, и образуется пена.
Сердечная астма характеризуется резким началом, как правило, в состоянии покоя, чаще ночью. Больной ощущает острую нехватку воздуха. В положении сидя становится немного легче. Кроме того, наблюдаются:
- Бледные кожные покровы.
- Отечность.
- Цианоз.
- Холодный пот.
- В легких прослушиваются влажные хрипы.
Характерным отличием сердечной астмы от бронхиальной является тот факт, что затруднен вдох. Тогда как в случае с бронхиальной астмой, наоборот, пациент испытывает трудности при выдохе.
Если в такой ситуации не предпринять срочные меры и не госпитализировать больного для оказания квалифицированной помощи, развивается отек легких.
Отек легких
Для него характерно:
- Громкое булькающее и клокочущее дыхание, которое слышно на расстоянии.
- Выделение изо рта розовой или белой пены.
- Дыхательные движения — 35-40 в минуту.
- При аускультации слышны множественные крупнопузырчатые хрипы, которые заглушают тоны сердца.
- Пена заполняет все трахеобронхиальные пути.
При обильном пенообразовании гибель больного может наступить в течение всего нескольких минут.
Далее развивается кардиогенный шок.
Кардиогенный шок
Его можно выявить по следующим признакам:
- АД обычно ниже 60 мм рт. ст.
- Олигоурия (уменьшение количества отделяемой мочи) или анурия (полное отсутствие мочи).
- Влажная и бледная кожа.
- Холодные конечности.
- Температура тела снижена.
- Глухие сердечные тоны.
- Тахикардия.
- Влажные хрипы в легких при аускультации.
- Дыхание поверхностное частое.
- Нарушения ЦНС (спутанное или потеря сознания).
Описанные ранние осложнения инфаркта миокарда возникают наиболее часто и требуют немедленной врачебной помощи. Среди поздних осложнений этой патологии наиболее распространен постинфарктный синдром и ХСН.
Постинфарктный синдром
Такое состояние называется синдромом Дресслера и проявляется как одновременное воспаление перикарда, плевры и легких. Но иногда развивается только перикардит и уже потом, спустя некоторое время, присоединяются плеврит или пневмония (или обе патологии сразу). Этот синдром служит реакцией организма на некротические изменения в миокарде и проявляется довольно часто.
Хроническая сердечная недостаточность
При этом осложнении инфаркта наблюдаются трудности с перекачиванием сердечной мышцей нужного объема крови. В результате этого страдают все органы от нехватки питания и снабжения кислородом. Проявляется эта патология отеками и одышкой иногда даже в состоянии покоя. При ХСН больному следует вести исключительно здоровый образ жизни.
Прогноз
Врачи отмечают условно неблагоприятный прогноз инфаркта миокарда. Это связано с тем, что после перенесенного заболевания в сердечной мышце происходят необратимые ишемические изменения. Именно они вызывают осложнения инфаркта миокарда, которые нередко становятся причиной летального исхода после этого заболевания.
Немного истории
История болезни инфаркт миокарда начинается с 19 века. На вскрытии умерших пациентов описывались отдельные случаи этой патологии.
Развернутое описание инфаркта миокарда в 1909 году впервые дали советские ученые, в то время трудившиеся в Киевском университете, профессор, русский терапевт Василий Парменович Образцов и член академии медицинских наук СССР, терапевт Николай Дмитриевич Стражеско.
Они описали, как развивается болезнь инфаркт миокарда и подробно изложили ее симптоматику и диагностику, а также отметили различные клинические формы этой патологии.
Они уточнили, что особое внимание следует уделять тромбозу венечных (коронарных) артерий, именно это и является наиболее частой причиной инфаркта. Это принесло им мировую известность.
Таким образом, история болезни инфаркт миокарда началась с их совместно опубликованной работы.
Эти два великих советских ученых стали совместно работать и изучать болезни сердечной системы после того, как в 1901 году Н. Д. Стражеско женился на Наталье Васильевне Образцовой (дочери В. П. Образцова). В 1909 году эти ученые впервые в мире поставили прижизненный диагноз тромбоза коронарных сосудов.
Источник: https://www.syl.ru/article/170600/new_oslojneniya-infarkta-miokarda-rannie-i-pozdnie-posledstviya-infarkta-miokarda
Ранние и поздние осложнения инфаркта миокарда
Осложнения инфаркта миокарда – тяжелого кардиологического заболевания, которое сопровождается некрозом клеток сердечной мышцы из-за резкого прекращения в ней кровообращения, вызванного блокированием коронарного сосуда, напрямую зависят от своевременности и адекватности оказанной медицинской помощи.
Инфаркт миокарда относится к состояниям, требующим реанимационных мероприятий, поскольку несет непосредственную угрозу жизни. Инфаркт может быть неосложненным и осложненным, может иметь ранние осложнения и отдаленные последствия.
Если диагностика и медицинская помощь проведены своевременно, шансы пациента на выживание достаточно высоки.
Чем больше времени прошло с начала сердечного приступа до оказания медицинской помощи, тем выше риск возникновения тяжелых осложнений.
Чтобы уменьшить риск осложнений при инфаркте, необходимо как можно раньше оказать пациенту медицинскую помощь
Смертность от инфаркта миокарда у женщин составляет 9%, тогда как у мужчин – всего 4%. Вероятность летального исхода в краткосрочном периоде (первые несколько часов) после обширного инфаркта у женщин молодого (до 30 лет) и среднего (старше 35 лет) возраста на 68% выше, чем у мужчин того же возраста. Клиницисты объясняют это более высоким риском развития постинфарктных осложнений у женщин.
Острая сердечная недостаточность – это неспособность сердца справиться со своей функцией. Если ее не удается вовремя компенсировать, приводит к отеку легких и гибели пациента.
Ранние осложнения
К ранним осложнениям инфаркта относятся:
Иногда именно они становятся первыми и единственными проявлениями инфаркта, особенно при повторных приступах.
Нарушения сердечного ритма и проводимости регистрируются у абсолютного большинства пациентов в первые часы заболевания и более чем у половины больных в последующие дни.
У некоторых больных развивается мерцательная аритмия, реже – узловая предсердно-желудочковая тахикардия.
Наиболее тяжелыми нарушениями ритма являются трепетание и фибрилляция (мерцание) предсердий и желудочков, следствие выключения из функции большой мышечной массы. Это грозное осложнение, несущее непосредственную угрозу жизни.
Другое серьезное и распространенное осложнение инфаркта – нарушения сердечной проводимости из-за поражения сердечной мышцы. Самыми опасными из них являются предсердно-желудочковая блокада и асистолия.
Одним из наиболее тяжелых осложнений инфаркта миокарда является кардиогенный шок, причиной которого служит тяжелое расстройство гемодинамики. Кардиогенный шок проявляется острой загрудинной болью, артериальной гипотензией, тяжелыми нарушениями микроциркуляции, нарушением сознания.
Клиническая картина кардиогенного шока:
- выраженная и длительная артериальная гипотензия (однако кардиогенный шок иногда бывает и при нормальном артериальном давлении);
- бледность кожных покровов, цианоз носогубного треугольника и пальцев;
- холодный пот;
- частый пульс слабого наполнения (мелкий).
При тяжелом кардиогенном шоке страдает функция почек, что проявляется олигурией вплоть до анурии.
Наблюдаются нарушения сердечного ритма: тахи- или брадикардия, экстрасистолия, предсердно-желудочковые блокады, мерцание и трепетание предсердий, пароксизмальная тахикардия.
Со стороны центральной и периферической нервной системы – психомоторное возбуждение или адинамия, спутанность сознания, временная его потеря, изменение сухожильных рефлексов.
Нарушения сердечного ритма и проводимости регистрируются у абсолютного большинства пациентов в первые часы заболевания и более чем у половины больных в последующие дни.
Острая сердечная недостаточность – это неспособность сердца справиться со своей функцией. Если ее не удается вовремя компенсировать, приводит к отеку легких и гибели пациента.
Поздние осложнения
К поздним осложнениям, развивающимся через 2–3 недели от начала заболевания (в подостром периоде и на стадии рубцевания) и позже, относят постинфарктный синдром, хроническую сердечную недостаточность, тромбоэмболию, аневризму и разрыв сердца.
Хроническая сердечная недостаточность – это медленно прогрессирующее расстройство кровообращения, характеризующееся застоем в большом и малом круге и тканевым голоданием практически всех органов и систем. Состояние проявляется следующими симптомами:
- одышка;
- пониженная толерантность к обычным нагрузкам;
- кашель;
- периферические отеки.
Та или иная степень хронической сердечной недостаточности диагностируется у всех пациентов, перенесших инфаркт миокарда, поскольку функции сердечной мышцы нарушаются необратимо даже в случае благоприятного развития событий. Именно поэтому пациентам часто требуется пожизненная терапия, цель которой – поддержание сердечной функции и нормального кровообращения.
Фибрилляция предсердий – одно из наиболее грозных ранних осложнений инфаркта
Постинфарктный синдром, который также называют болезнью Дресслера (синдромом Дресслера), развивается через 2–6 недель после приступа. В его основе лежат аутоиммунные реакции, вызывающие воспалительный процесс не только в миокарде, но и в других тканях, из-за чего может развиться перикардит, плеврит, пневмонит, полиартрит.
Соединительная ткань, которой замещается погибшая часть сердечной мышцы, не обладает достаточной эластичностью, поэтому ее растяжение, вызванное высоким давлением крови в сердце, может привести к выпячиванию соединительнотканного участка (аневризма) или расширению всего сердца. Такое состояние при нагрузке (физической или психоэмоциональной) чревато разрывом сердца.
Наиболее тяжелыми нарушениями ритма являются трепетание и фибрилляция желудочков, следствие выключения из функции большой мышечной массы. Это грозное осложнение, несущее непосредственную угрозу жизни.
- 5 признаков приближения инфаркта
- Боремся с гипертонией: 5 лучших народных средств
- 11 основных причин отечности ног
Ранние признаки инфаркта
Существуют признаки, которые позволяют выявить развитие инфаркта еще до его появления. К таким ранним признакам относятся предвестники заболевания, которые проявляются у больных за несколько недель до приступа:
- повышенная утомляемость, нехватка энергии, которую не снимает даже продолжительный отдых;
- поверхностный или прерывистый сон, бессонница;
- храп во сне, апноэ;
- отеки ног, ступней и кистей рук, вызванные нарушением кровотока и слабой сердечной деятельностью. Онемение или покалывание конечностей;
- расстройства желудочно-кишечного тракта без видимых причин у женщин. Этот признак объясняется тем, что диафрагма желудка и органы пищеварения в женском организме находятся близко к сердечной мышце. Таким образом, при ишемии нижних отделов задней стенки желудочка сердца страдает эта часть организма;
- приступы необъяснимой тревоги;
- частые головные боли, эпизоды нарушения зрения;
- кровоточивость десен, вызванная нарушением кровоснабжения периферических сосудов;
- затруднения при попытке сделать глубокий вдох или одышка при незначительной физической нагрузке;
- учащенное сердцебиение, аритмия – последствия поражения коронарной артерии;
- учащенные позывы к мочеиспусканию в ночное время;
- дискомфорт в груди, в области сердца.
Эти признаки неспецифичны, т. е. не характерны именно для инфаркта, но одновременное присутствие нескольких из них является поводом для кардиологического обследования.
Ближние признаки инфаркта
Чем раньше будет оказана помощь при инфаркте, тем меньше риск развития осложнений.
Основным признаком приближающегося инфаркта служит боль за грудиной, для которой характерны давящие и сжимающие ощущения, вызывающие сильный дискомфорт. Боль чаще всего локализуется в центре груди или левой ее части.
Для нее характерна иррадиация – отдача в другие части тела, например, в верхнюю часть живота, желудок, левое плечо, левую лопатку, нижнюю челюсть, левую руку, шею.
Та или иная степень хронической сердечной недостаточности диагностируется у всех пациентов, перенесших инфаркт миокарда, поскольку функции сердечной мышцы нарушаются необратимо даже в случае благоприятного развития событий.
Боль может быть разной интенсивности и характера, но чаще всего больные описывают ее как острую, давящую, распирающую, жгучую.
Отличительной особенностью болевого синдрома при инфаркте является невозможность унять его при смене позы, а также с помощью лекарственных средств.
Если при стенокардии болезненные ощущения проходят после рассасывания таблетки Нитроглицерина, при начинающемся инфаркте это средство не дает эффекта, благодаря чему тест с Нитроглицерином часто используется для распознавания инфаркта.
Другие симптомы, характеризующие приближение инфаркта:
- одышка, чувство нехватки воздуха;
- сильное сердцебиение;
- слабость;
- головокружение;
- потеря координации;
- обильное потоотделение (пот при инфаркте холодный и липкий, его повышенное отделение связано с выбросом в кровь адреналина, выделяемого надпочечниками);
- тошнота, рвота;
- онемение левой стороны тела (руки, ноги, шеи);
- сухой болезненный кашель;
- нарушение зрительной функции;
- нервное возбуждение;
- нарастающая бледность.
Как предотвратить развитие осложнений после инфаркта миокарда
Течение инфаркта и его последствия напрямую зависит от того, насколько своевременной и грамотной будет неотложная помощь. Своевременно начатое лечение существенно уменьшает риск осложнений и позволяет свести к минимуму отдаленные последствия.
В первую очередь, необходимо вызвать скорую медицинскую помощь. Сделать это следует при первых же подозрениях на инфаркт, не дожидаясь, пока диагноз станет явным (точная диагностика невозможна без ЭКГ).
Хроническая сердечная недостаточность – это медленно прогрессирующее расстройство кровообращения, характеризующееся застоем в большом и малом круге и тканевым голоданием практически всех органов и систем.
Помощь, которую необходимо оказать человеку с сердечным приступом до приезда врачей:
- больного усадить в удобную позу, при потере сознания уложить на правый бок, приподнять голову над уровнем тела;
- стесняющую одежду (ремень, воротник, галстук, пояс) расстегнуть, ослабить или снять, открыть окна в помещении;
- в качестве неотложной терапии можно использовать препарат, который больной обычно использует для снижения давления. Также можно дать ему таблетку Нитроглицерина – несмотря на то, что снять приступ он не сможет, он будет способствовать уменьшению ишемии;
- постоянно находиться рядом с пациентом. При прекращении дыхания и остановке сердца немедленно приступать к непрямому массажу сердца.
Период, когда медицинская помощь особенно важна и максимально эффективна – первые два часа после приступа. Крайне желательно, чтобы в течение этого времени пациент был доставлен в клинику.
В стационаре назначается терапия, направленная на профилактику тромбообразования и кардиогенного шока, улучшение трофики сердечной мышцы, поддержание жизненных функций.
Необходимость восстановления кровоснабжения сердечной мышцы может потребовать хирургического вмешательства
В некоторых случаях лечение инфаркта проводится хирургическим способом. Таким образом устраняется блокирование сосуда и восстанавливается кровообращение в сердечной мышце. Это позволяет снизить риск возможного рецидива на 70%.
В предотвращении поздних осложнений важную роль играет реабилитация больного.
Реабилитационные мероприятия направлены на стабилизацию артериального давления, дыхания, частоты пульса, восстановление нормальных жизненных функций, мышечного тонуса двигательной активности.
Не меньшее значение имеет психологическая реабилитация и адаптация. Успешность восстановления и выздоровления зависит от того, насколько тщательно пациент будет выполнять данные ему клинические рекомендации.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Источник: https://www.neboleem.net/stati-o-zdorove/18597-rannie-i-pozdnie-oslozhnenija-infarkta-miokarda.php
Осложнения инфаркта миокарда ранние и поздние требующие реанимационных мероприятий
| I группа – наименее опасные | развитие экстрасистолии, |
| возникновение А-В (атриовентрикулярной) блокады, | |
| появление синусовой брадикардии, | |
| потенцирование блокады ножек пучка Гиса. | |
| II группа | появление рефлекторного шока (гипотензии), |
| возникновение А-В (атриовентрикулярной) блокады выше I степени, | |
| возникновение частой экстрасистолии, | |
| развитие хронической сердечной недостаточности, | |
| развитие синдрома Дресслера. | |
| III группа | инициация рецидивного инфаркта, |
| развитие клинической смерти, | |
| возникновение полной А-В блокады, | |
| потенцирование острой аневризмы. | |
| развитие тромбоэмболии | |
| возникновение истинного кардиогенного шока, | |
| запуск отека легких. |
В наибольшей степени причиной болезни является закупоривание сосудов тромбами. Как следствие — клетки в пораженном участке лишаются питания, начинают гибнуть — случается инфаркт. При несвоевременной помощи человек умирает. Пациентам, которых удалось спасти, грозят последствия.
Когда сбивается кровообращение, погибает определенный участок сердечной мышцы. Называется такое явление «инфаркт миокарда». Пагубное влияние на мышцу оказывает недостаточное кровоснабжение органа, а иногда полное его прекращение. Предшественник сердечного приступа — стенокардия. Со временем ее приступы становятся частыми и длительными.
В зону риска входят люди от 40 до 60 лет. Регулярные стрессы приводят к инфаркту даже у молодых людей. Это такое состояние организма, которое требует незамедлительных реанимационных мероприятий. Они обеспечивают благоприятный исход болезни.
- учащение сердечных приступов, которые блокируются посредством употребления конкретного лекарства;
- появление первых признаков дискомфорта в грудной клетке;
- нарушение сердечного ритма;
- сердечная недостаточность.
В остальных ситуациях инфаркт развивается внезапно.
После перенесения инфаркта у человека меняется привычный образ жизни. Нарушается кровоток, организму не хватает кислорода — сердечная ткань на пораженном участке мертвеет.
При подозрении на заболевание пациента следует незамедлительно положить в больницу. Так удастся избежать последствий и вероятных осложнений — на раннем либо позднем сроке.
Осложнения случаются в любой промежуток заболевания. Он бывает острым, подострым и постинфарктным. Первый продолжается не более 10 суток с начала заболевания, второй — примерно 1 месяц, третий — не более 6 месяцев.
- бессознательная — разрывы;
- электрическая — аритмия и сбой проводимости. Жизни это не угрожает, но свидетельствует о значительных нарушениях в организме человека;
- эмболическая — тромбоз;
- ишемическая — некроз и его развитие;
- воспалительная.
Осложнения подразделяются на ранние и поздние. Ранние проявляются в первые дни и месяцы, вторые — в подостром и послеинфарктном периоде.
- сбой сердечного ритма;
- резкое прекращение функционирования сердца;
- разрыв — внутренний, наружный, медленно протекающий и одномоментный;
- сдавливание сердца и сосудов жидкостью, которая скапливается в органе.
К поздним проявлениям относятся — постинфарктное состояние, появление тромбов, сердечная недостаточность затяжного характера, расстройства трофического типа.
В остром периоде случаются осложнения:
- Острая недостаточность и кардиогенный шок. Нередко распространены и считаются ранними последствиями заболевания. На тяжесть ОН влияет размер пораженной зоны. Шок — тяжелый этап ОН, при которой снижается насосная сердечная функция сердца. Поражается половина миокарда левого желудочка. Часто встречается у пожилых женщин.
- Просвет в межжелудочковой стенке. Наблюдается в первые 5 суток после приступа. Больше распространен среди представительниц слабого пола, стариков, больных повышенным давлением.
- Двухстворчатая нехватка легкой либо относительной степени. Нередко она проходит. При тяжкой степени недостаточности разрывается сосочковая мышца.
- Разрыв свободной стороны левого желудочка. Первые 5 суток разрывается половина стенки. Рискуют столкнуться с таким последствием люди с первичным инфарктом, старики и гипертоники. Дефект закрывается хирургическим путем.
- Образование тромба. Возникает спустя 10 дней после сердечного приступа. Встречается тогда, когда инфаркт локализуется в передней части.
- Ранний перикардит. Этому осложнению воспалительного характера подвержены 10% больных. Возникает с первого по 4 день. Поражены все слои сердца.
- Аритмия. Наиболее распространенное осложнение, встречается у 90% людей, перенесших сердечный приступ.
- Легочный отек. Возникает при острой сердечной недостаточности первую неделю.
Осложнения на позднем сроке проявляют себя через 3-4 недели с момента перенесенного заболевания. Наиболее частым проявлением их является учащенное сердцебиение.
Лечение осложнений проводится или медикаментозным путем, или хирургическим. Тип лечения определяет врач в зависимости от характера осложнения.
Постинфарктный синдром воспаляет оболочку, легкие. Синдром является иммунологической реакцией организма на некроз.
Через несколько недель или 1 месяц развивается синдром лицевой грудной клетки. Характеризуется устойчивым болевым ощущением, которое то нарастает, то стихает. При прощупывании пальцами ребер возникает болезненность.
Следующее осложнение — плечевой синдром. Иногда боль достигает таких размеров, что человеку становится больно двигать плечом. Пораженная конечность расстраивается. Причины, приводящие к такому осложнению, полностью не изучены.
Если сердечный приступ осложненный, страдает и желудочно-кишечный тракт. ЖКТ кровоточит, развивается паралич. Страдает и мочеполовая система — задерживается испускание мочи. Появляются и психические расстройства — человек впадает в депрессии, для него характерны перепады настроения. У мужчин старшего возраста развивается аденома.
Последствия сердечного приступа для человека бывают различными и представляют опасность всем органам.
- нарушается общий кровоток;
- затем возникает нехватка кислорода;
- и как результат — отмирание мышцы сердца. Процесс является необратимым.
При лучшем исходе останется рубец незначительного размера.
Если инфарктом будет поражена большая часть сердца, наступит обширный инфаркт. Последствия его непредсказуемы. В этом случае затрагиваются все органы. Если возникли первые признаки недуга, стоит незамедлительно посетить врача.
Если поражена маленькая зона сердечной мышцы, то так проявляется мелкоочаговый инфаркт. Результаты этого типа несущественные и не представляют опасности. Сердце поражается не на всю глубину, а лишь его часть.
Первичный инфаркт оставляет после себя рубец. Разглядеть его удастся при ультразвуковом исследовании. Деятельность сердца после такого сердечного приступа нарушается.
Повторно последствия проявляются через определенный срок. Обычно это месяц или два.
Вторичные признаки наблюдаются в скором времени после случившегося сердечного приступа либо после возникновения рубца. Исход после повторного проявления более тяжелый и опасный. Вероятность смертельного исхода высокая.
После инфаркта человек теряет имеющиеся навыки. Ему нужно будет помогать ходить и осуществлять гигиенические процедуры.
Инфаркт вызывает нарушения в функционировании организма и требует запрещения некоторых видов деятельности, изменения способа жизни. В комбинации с уже существующими нарушениями в работе сердца и другими болезнями, часто сопутствующими инфаркту, осложнения приводят к необходимости упорядочения и ограничения физических нагрузок.
Сразу после приступа кардинально пересматривают режим активности, питания, вводят постоянные лечебные меры для оздоровления и контроля за состоянием организма.
| Чрезмерные нагрузки и активность физического характера |
|
| Психические, эмоциональные потрясения и напряжения |
|
| Питание |
|
| Вредные привычки | Курение табака, употребления алкогольных напитков однозначно нужно исключить. |
| Резкие перемены в климате | Создают дополнительную нагрузку на сердце — их следует избегать. |
Резкое прерывание лечения или профилактических мер может привести к быстрому ухудшению здоровья, развиваются осложнения острого инфаркта миокарда и другие их формы. Лекарства принимают, точно придерживаясь назначенной врачом схемы.
Для улучшения постинфарктного состояния необходимо неотлагательно приступить к мерам оздоровления.
| Легкая лечебная физическая нагрузка | Только для тонизации мышц, рассасывания застойных процессов. |
| Умеренный ритм жизни | Сопровождающийся отсутствием психических напряжений, спокойной работой. |
| Диета | С отсутствием жиров животного происхождения, продуктов с холестерином, жареного мяса, жирных бульонов, соленого, острого (рацион №6 по Певзнеру). Предписывается овощное и фруктовое меню, вводится больше каш, рыбных блюд, нежирное диетическое мясо. |
| Регулярное наблюдение у врача | Для контроля проводится ЭКГ, ЭхоКГ, стандартные и специальные анализы. |
| Отсутствуют стенокардические приступы, сердечная недостаточность | Боли в грудном отделе, или же приступы стали несистематическими. |
| Показатели давления | Не превышают 130/180 мм рт. ст. |
| Общий холестериновый показатель | Меньше 4–4,5 ммоль/л. |
| Липопротеиновый холестерин | Меньше 2–2,6 ммоль/л. |
| Глюкоза | 6 ммоль/л и ниже. |
Меры профилактики
После перенесенного сердечного приступа в организме случаются сбои. Если возникли осложнения, необходимо пересмотреть свой образ жизни и отказаться от физических нагрузок. Лицам, перенесшим сердечный приступ, противопоказана физическая активность. Необходимо сбалансировать меню на каждый день, принимать лекарства.
- Больших физических нагрузок — из-за них сердце работает в полном объеме. Оно поражается, не хватает кислорода — появляются осложнения. Умеренные физические упражнения, наоборот, принесут пользу. Сюда относится лечебная физкультура, прогулки пешком, аэробика. Организм восстановится, снизится риск образования тромбов. Нагрузки постепенно увеличивают, но за этим должен следить врач.
- Стрессовых ситуаций. Когда человек напряжен, сердцу требуется больше кислорода.
- Неправильного питания. Употребление вредных продуктов приводят к образованию холестерина, который скапливается на стенках сосуда. Следует отказаться от жирных продуктов и жареных блюд. Рекомендуются свежие овощи, фрукты, зелень. Диета противопоказана — питание должно быть полноценным.
- Вредных привычек.
- Смены климатических условий. Перемена климата принесет вред организму.
Лечение или профилактические меры противопоказано резко прерывать. Отменять прием лекарственных препаратов вправе только врач.
В первые дни после инфаркта режим должен быть следующим:
- Первые двое суток не вставать с кровати. Нагрузка организму противопоказана, чтобы избежать увеличения сердечного ритма и поднятия давления. В это время на пораженном участке появляются рубцы.
- На третьи сутки разрешается присесть на кровать или рядом стоящее кресло. Кушать можно сидя.
- На 3-5 день разрешается ходить по палате и в туалет, но под присмотром медперсонала.
- С 4 дня разрешается выходить в коридор на 20 минут, но по лестнице нельзя ходить.
- Через неделю разрешено выходить на улицу, если нет осложнений, и пациент чувствует себя хорошо.
Через полторы недели больного выписывают. По итогам несложных физических упражнений, которые пациент выполнял в больнице, врачи анализируют его состояние и выясняют, есть ли риск появления осложнений.
У людей организм различный, поэтому режим и реабилитационный ритм может меняться. Если при прохождении процедур у больного появились осложнения, нагрузка уменьшается.
Методы восстановления снижают риск возникновения осложнений — ткань пораженного сердечного участка станет прочнее, сокращения восстановятся. Врачи твердят, что прогноз инфаркта неблагоприятный. После приступа ритм сердца меняется, и восстановить его непросто. Поэтому возникают осложнения, что приводит к смертности.
Таким образом, инфаркт — одно из опасных заболеваний. Риск для жизни человека появляется не только в процессе приступа, но и тогда, когда развиваются осложнения. Проявляются они на фоне заболевания.
Последствия и осложнения сердечного приступа бывают серьезными. Ткань сердца начнет отмирать, а на ее месте образуется рубец. Кровообращение нарушается, легкое отекает. При несвоевременной помощи человек погибает. Поэтому при выявлении первых симптомов недуга следует обратиться к врачу.
В ПРОДОЛЖЕНИЕ ТЕМЫ:
Источник: https://serdtse24.ru/infarkt/oslozhneniya-infarkta-miokarda-rannie-pozdnie-trebuyushchie-reanimatsionnykh-meropriyatiy.html